Моча грудничка: какой нормальный цвет и запах у мочи новорожденного
Содержание статьи
- Диагностика
- Помутнение в зависимости от возраста
- Почему меняется запах мочи у грудничка
- О чем говорит цвет мочи грудничка?
- Соли в моче
- «Коричневая пыль»
- Инфекции выделительной системы
- Пиелонефрит
- Цистит
- Уретрит
- Что делать, если анализы плохие
- Как улучшить анализы – питание
- Почему у ребенка плохой анализ мочи?
- Симптомы и лечение
- Как самостоятельно детскую оценить мочу по её физическим свойствам
- Возможные причины изменения запаха мочи
- У грудничка
- У детей в возрасте после года
Диагностика
Чтобы установить, какие изменения организма спровоцировали помутнение мочи у ребенка, следует показать малыша врачу-педиатру, на учете у которого он находится, а также потребуется сдать следующие виды анализов:
- сбор урины по Зимницкому — количество употребляемой ребенком жидкости составляет не более 1,5 литра в день, собирается суточная моча, оценивается ее количество, плотность, объем разовой порции, выделяемой за одно мочеиспускание;
- общее исследование мочи — анализируются ее базовые показатели, а также их концентрация;
- анализ по Нечипоренко — данный метод диагностики предусматривает определение количества биохимических элементов, находящихся в 1 миллилитре урины;
- ультразвуковое исследование почек, печени, мочевого пузыря, желчных протоков, чтобы установить состояние здоровья их тканей, определить патологические процессы, которые могут указывать на наличие заболевания;
- биохимический анализ крови — забор биологического материала осуществляется с локтевой вены (определяется присутствие опасных инфекционных микроорганизмов, раковых клеток, изменение клеточного состава).

В случае необходимости лечащий врач может принять решение о назначении МРТ диагностики, если вышеперечисленных методов обследования будет недостаточно, и они не смогут ответить на вопрос, почему у ребенка мутная моча. По результатам исследования состояния здоровья малыша, лечащий врач принимает решение о формировании терапевтического курса. Выполняется подбор лекарственных препаратов, корректируется образ жизни, рацион питания.
Помутнение в зависимости от возраста
Ребенок 2 лет. Помутнение урины у малыша, которому всего 2 года, не всегда говорит о текущем недуге. В первую очередь необходимо пересмотреть меню ребенка, убрать из него ягоды, фрукты и овощи, содержащие в своем составе натуральный пигмент, способный окрашивать мочу
Если моча все также мутнеет, причем собранная не только утром, но и на протяжении текущего дня, то это может свидетельствовать о попадании инфекционных микроорганизмов в ткани и на слизистую оболочку органов выделительной системы. Данные медицинской статистики говорят о том, что именно у детей двух лет чаще всего встречаются бактериальные заболевания мочевыводящих путей, почек
В этом возрасте мочеполовая система ребенка является наиболее уязвимой, поэтому очень важно уделять особое внимание гигиене интимной зоны малыша, своевременно менять подгузники, трусики, следить, чтобы вещи всегда были сухими, а на коже паховой зоны не появлялись опрелости и признаки воспалительного процесса.
Дети 3 лет. Достигнув возраста трёх лет, ребенок употребляет пищу, находящуюся находится на общем столе взрослых. Ограничения касаются небольшого перечня продуктов
Поэтому с формированием нового рациона происходит естественное изменение биохимического состава урины
На первых порах у ребенка 3 лет может возникнуть помутнение урины, а в некоторых случаях даже расстройство стула. Если это не признаки сопутствующей патологии, то спустя 1-2 дня моча снова станет светлой и приобретет соломенный оттенок. Появление мутной мочи у ребенка 3 лет является признаком недуга, если к визуальной симптоматике присоединяется боль в нижней части живота, повышенная температура тела, общая слабость, чувство жжения при оттоке урины.
У ребенка пяти лет. Когда детям исполняется 4 — 5 лет, то фактически они имеют уже сформировавшийся детский организм, способный расщеплять те же самые продукты питания, присутствующие в рационе взрослого человека. Пищеварительная система хорошо усваивает ягоды, свежие фрукты и овощи, они в свою очередь могут изменить цветовой оттенок мочи или сделать ее мутной. Поэтому, если у малыша появились признаки помутнения урины, то скорее всего, что это первый признак воспаления в почках, мочевом пузыре или уретре. Ребенка необходимо, как можно скорее показать врачу-педиатру, предложить ему помочиться в чистый контейнер, а затем передать урину в лабораторию для исследования.
Почему меняется запах мочи у грудничка
У новорожденного в первые 3-5 дней мочевой пузырь опорожняется 5-6 раз за сутки. Урина имеет окраску от желтой до красновато-бурой, заметен выраженный аромат.
Ничем не пахнет моча у младенца, пока он питается только материнским молоком. При обогащении рациона овощами, кашами, готовыми смесями урина приобретает душок. Его можно почувствовать, не сильно принюхиваясь.
У ребенка до года неприятный запах мочи появляется, когда жидкость попадает на несвежую простынку, трусики или подгузник и взаимодействует с микробами. Развеять беспокойство и убедиться, что аномалия не вызвана болезнью, несложно. Для этого нужно собрать мочу в простерилизованную емкость и сравнить ее аромат с тем, который исходит от белья. Если именно белье вызвало зловоние, то для стирки нужно использовать режим кипячения, а после высыхания гладить на максимальной температуре.
Когда начинает пахнуть моча у малыша, стоит вспомнить, какие подгузники на нем. Если вы недавно поменяли марку, можно заметить необычный душок.
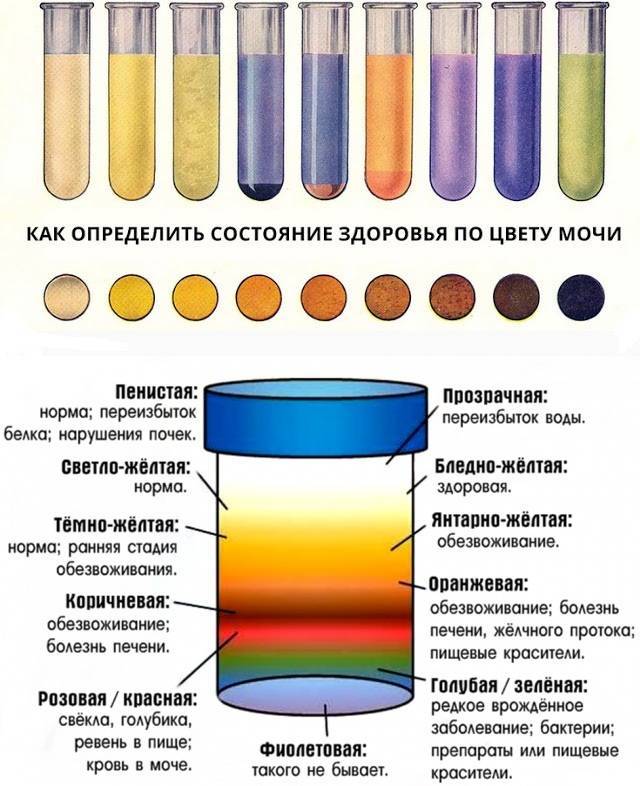
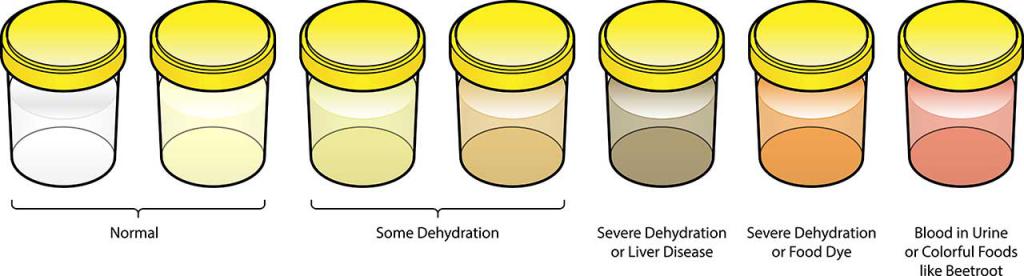
О чем говорит цвет мочи грудничка?
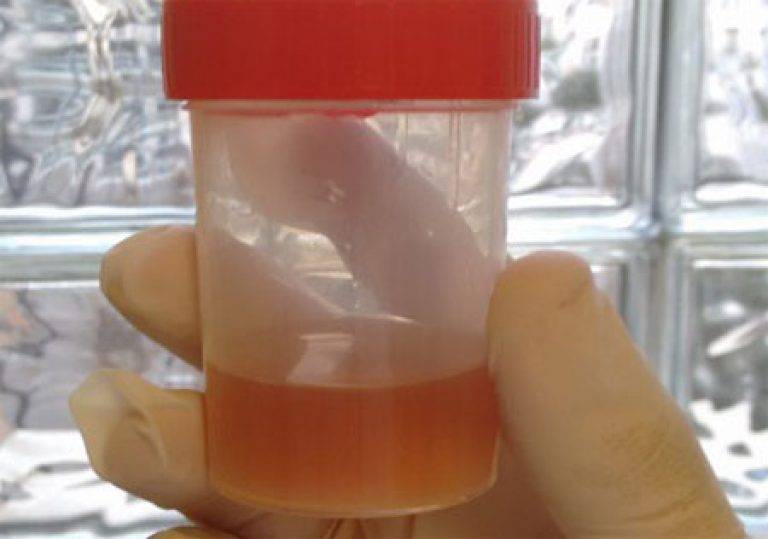
Все случаи изменения цвета, запаха, количества и прозрачности мочи грудничка требуют немедленного посещения педиатра. Воспалительные процессы у новорожденных развиваются стремительно, и эта жидкость свидетельствует о наличии патологии очень ярко.
Измененный цвет мочи у грудного ребенка может указывать на наличие следующих заболеваний:
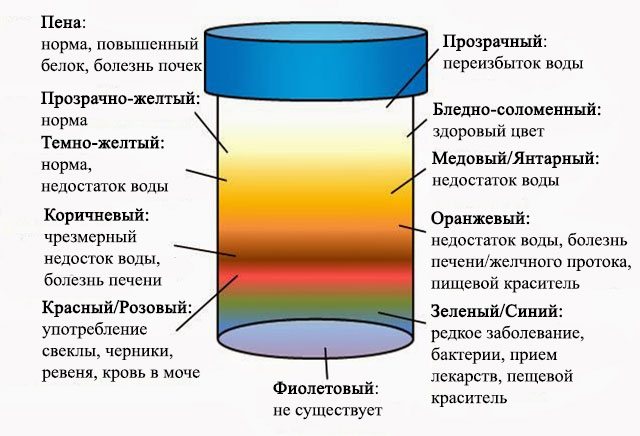
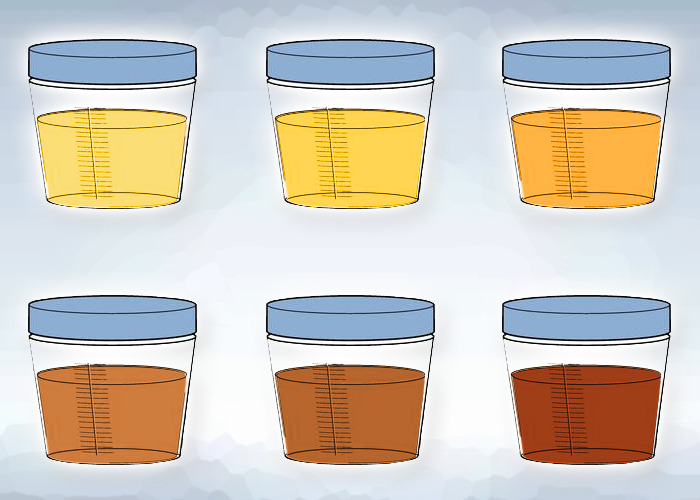
- Темно-желтый цвет – наличие в моче повышенного содержания желчных пигментов. Возможно инфекционное заболевание печени.
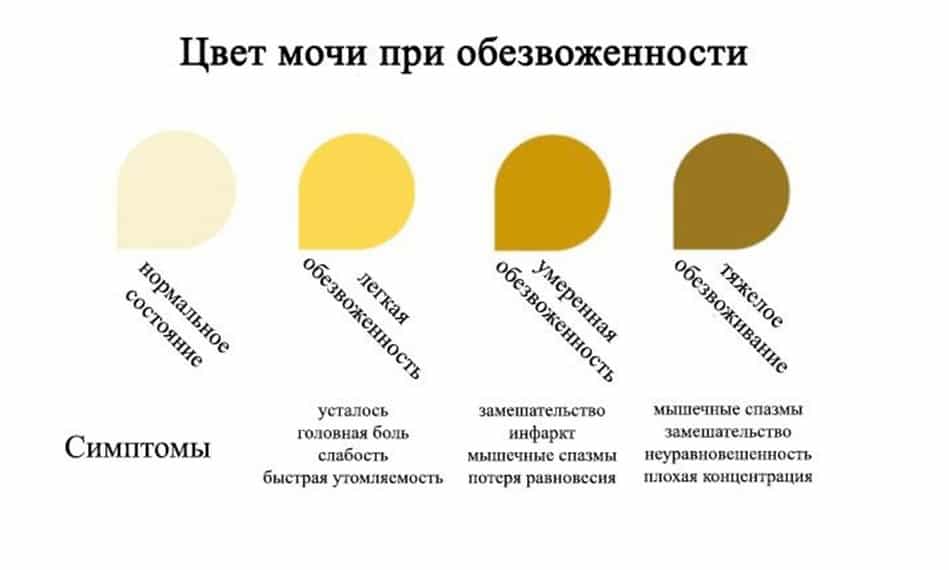
- Оранжевый цвет – большое содержание солей оксалатов или недостаток жидкости в организме, понос или рвота.
- Красный цвет – повышенное содержание эритроцитов (красных кровяных телец). Может говорить о заболевании почек и мочевыводящих путей.
- Зеленоватый оттенок – вызван механической .
В каждом из этих случаев необходимо срочно обратиться к врачу и начать лечение. Прозрачность мочи говорит о том, есть ли воспаление в организме ребенка и наличии в ней солей: фосфатов или оксалатов. Если моча мутная, значит, у ребенка проблемы со здоровьем.
Соли в моче
Соли в моче у малыша говорят о погрешности в питании:
- При введении прикорма часто появляются излишки соли, особенно если кормить ребенка мясными бульонами, жирными сортами рыбы и мяса, яйцами и другими продуктами животного происхождения.
- Заболевания желудочно-кишечного тракта – гастрит, язва желудка, болезни почек и желчевыводящих путей увеличивают содержание солей в моче, что приводит к образованию песка и, впоследствии к мочекаменной болезни.
Заметив у ребенка изменение цвета и прозрачности, следует обратиться к педиатру, потому что увеличенное содержание солей у грудничка может привести к опасным последствиям в виде интоксикации, лейкоза, диатеза, подагры, лихорадки, язвенного колита, цистита, пиелонефрита, гиперпаратиореза, синдрома Фанкони. Как только будет поставлен диагноз, следует снижать содержание солей в моче грудничка, во избежание дальнейшего развития болезни.
«Коричневая пыль»
Концентрированная моча в первые дни жизни может содержать кристаллы уриновой кислоты. Они на подгузнике выделяются пылеобразным пятном розового, оранжевого или красного оттенка и называется в медицинской терминологии «коричневой пылью». Это может настораживать родителей, но такие явления считаются нормой и встречаются у многих новорожденных.
На 5-6 день моча у грудничка перестает быть концентрированной, потому что ребенок получает достаточно грудного молока, а вместе с тем и воды. Но даже в этом случае можно время от времени замечать темное пятно концентрированной мочи на подгузнике – это тоже нормально.
Если такое пятно появляется слишком часто, необходимо немедленно обратиться к педиатру. Если ребенок мочится концентрированной уриной после 4 дня жизни маленькими объемами, то это указывает на недостаток питания, что также становится причиной снижения веса у ребенка. Специалисты должны проверить состояние здоровья малыша и технику кормления грудью. Правильное питание быстро устранит проблему концентрированной мочи.
Важно знать, что цвет, запах, частота мочеиспускания и ее объем – индикатор здоровья маленького человечка. Родителям не стоит замалчивать проблему изменения показателей нормальной мочи у ребенка
Своевременное обращение и правильное лечение, а может и просто уход за малышом, помогут быстро устранить проблему и помочь грудничку стать веселым и здоровым.
Детишки первый раз производят мочеиспускание либо сразу после родов, либо во время родов, либо в течение последующих 12 часов после рождения. Если малыш не сходил в туалет «по-маленькому» в течение суток и более, ему назначают УЗИ мочевого пузыря и почек.
Инфекции выделительной системы
Патогенные бактерии особо опасны для маленьких деток, так как их организм и иммунная система продолжают привыкать к новым условиям жизни вне материнской утробы и еще не способны отражать нападки микробов. Мочевыделительную систему могут поражать бактерии, вирусы и грибки. Чаще всего они селятся в почках, мочевом пузыре и мочевыводящем канале – уретре, вызывая соответственно пиелонефрит, .
Пиелонефрит
Пиелонефрит – неспецифический воспалительный процесс в тканях почек, ассоциированный с поражением этих органов инфекцией. У детей, а особенно у грудничков, заболевание протекает остро, вызывая яркие симптомы.
Моча меняет свой оттенок, становится темнее и насыщеннее и приобретает неприятный резкий запах. У ребенка повышенная температура (38–40 градусов), появляется лихорадка. В тяжелых случаях не исключены фебрильные судороги.
Интоксикация организма провоцирует тошноту и рвоту, расстройство стула, изменение цвета кожи и слизистых, неприятный запах изо рта, темные круги под глазами.
Часто возникает боль внизу живота и в пояснице. Этот симптом выявить у малышей крайне сложно, так как они не могут точно указать место, которое болит, и рассказывают о «разлитых» по всему животу болях. Кроме того, малыш постоянно плачет, плохо спит, отказывается кушать, худеет без изменений в рационе. У деток сознательного возраста появляется раздражительность, гиперактивность, плаксивость.
Цистит
Цистит – воспалительный процесс, охватывающий слизистые оболочки мочевого пузыря. Он редко развивается как самостоятельное заболевание, чаще всего его провоцируют уретрит или пиелонефрит, так как патогенные микроорганизмы начинают распространяться вниз или вверх по выделительной системе. Симптоматика цистита не такая острая, как у предыдущего заболевания:
- моча приобретает темно-желтый оттенок и неприятный запах;
- мочеиспускания становятся редкими или частыми;
- у грудничка ухудшается сон, он плаксив и раздражителен;
- при мочеиспускании появляются болезненные ощущения;
- температура поднимает в редких случаях, ее показатель может достигать 38–39 градусов;
- иногда наблюдается недержание мочи у детей в сознательном возрасте.

Уретрит
Уретрит – инфекционное воспалительное заболевание мочеиспускательного канала. Чаще оно возникает у мальчиков и связано с анатомическими особенностями строения мочеполовой системы. Признаки этой патологии:
- неприятный запах мочи, ее цвет может не меняться, но
- при мочеиспускании возникает жжение, боли, иногда появляются белые или желтоватые выделения с резким запахом;
- учащаются мочеиспускания, моча выделяется небольшими порциями;
- редко моча может быть с кровяными примесями;
- рост температуры наблюдается только в острых случаях;
- у ребенка постоянно повышена возбудимость, он плохо спит, часто плачет.
Инфекционные заболевания в детском возрасте могут дать серьезные осложнения в развитии мочеполовой системы, поэтому родители сразу должны обратиться ко врачу для постановки диагноза и назначения терапии, чтобы сохранить нормальную репродуктивную и выделительную функции.
Что делать, если анализы плохие
Если у грудничка плохой анализ мочи, это не значит, что он серьезно заболел. Возможно, при сборе материала или его исследовании была допущена ошибка. Врач всегда назначает повторный общий анализ, дополняя биохимическим. Если ситуация повторяется, то малыша направляют на УЗИ почек.
УЗИ почек
Только после полного обследования врач поставит диагноз и назначит лечение. В случае обнаружения опасной патологии малыша госпитализируют. Нельзя отказываться от лечения, ведь инфекции у грудничков развиваются стремительно, поэтому лучше находиться под присмотром медицинского персонала.
В дальнейшем нужно контролировать показатели, сдавая мочу не каждый месяц, но после серьезной простуды и ОРВИ. Возбудители инфекции остаются в организме даже после исчезновения симптомов и могут снова спровоцировать воспаление почек.
Сдавать анализ мочи детям приходится часто. Нужно с ответственностью подойти к исследованию, соблюдать правила гигиены и использовать только стерильные емкости. Правильная подготовка материала – залог достоверного результата, необходимого для лечения.
Как улучшить анализы – питание
Хороший анализ мочи может сдать только здоровый человек. При небольших сдвигах можно подкорректировать выработку мочи, чтобы улучшить показатели.
- Изменить своё питание.
- Подкорректировать количество и качество жидкости.
- Изменить физические нагрузки.
- Принимать витаминные комплексы.
Если после улучшения, анализ урины показывает плохой результат, это говорит о начале патологического процесса.
Питание у ребенка должно быть сбалансированным
Ежедневное усвоение белков, углеводов и жиров должно соответствовать норме. Недостаточное усвоение белка в организме человека ведёт к смещению кислотно–щелочного баланса в организме.
Норма употребления жидкости для человека 2 литра в сутки
. Сюда входит питьё чая и кофе. Кофе обладает мочегонным эффектом. Лучше употреблять воду и отвары. Напитки из сухофруктов оказывают благоприятное влияние на организм. Лимонная вода устанавливает необходимый кислотно-щелочной баланс. Противопоказано злоупотребление минеральной воды. Её содержание оказывает разное влияние на организм.
Ограничить употребление свеклы и моркови, они могут окрашивать мочу в оранжевый и красноватый оттенок. Прекратить приём мочегонных средств. Для исследования необходима моча, побывавшая в организме более 4 часов. Плохие анализы у ребёнка не всегда говорят о заболевании, это определяет только врач.
Плохой анализ мочи у ребенка может быть в том случае, если мочу неправильно собрали. Если же все правила сбора были соблюдены, то это признак заболевания.
Детям, как и их родителям, приходится регулярно сдавать анализы мочи. Это или очередной медицинский осмотр, или же врач решит, что ребенку необходимо обследоваться. Хорошо, когда результаты анализов нормальные, тогда у родителей и педиатра нет повода для беспокойства. Но если плохой анализ мочи у ребенка, причины могут быть разными, и не всегда они свидетельствуют о наличии патологии.
Еслиу ребенка плохой анализ мочи, это не всегда говорит о том, что малыш болен. Причины отклонения могут быть разными. Рассмотрим основные, которые чаще всего приводят к тому, что результаты анализа неверные.
- Мочу собирали не в стерильный контейнер, а в грязный горшок. Лучше для этого использовать специальные емкости, которые продают в аптеке. Если нужно сделать анализ мочи грудничка, то можно купить мочесборники для маленьких детей, которые можно закрепить на теле, чтобы дождаться, пока малыш сходит в туалет. Или же можно собрать мочу в стерильное блюдце.
- До того, как сдавать анализ мочи, ребенок неправильно питался. Нельзя менять его рацион. Так, показатель сахара будет повышен, если перед сдачей анализов он ел много пирожных, тортов, печенье, блюда из макарон или картошки.
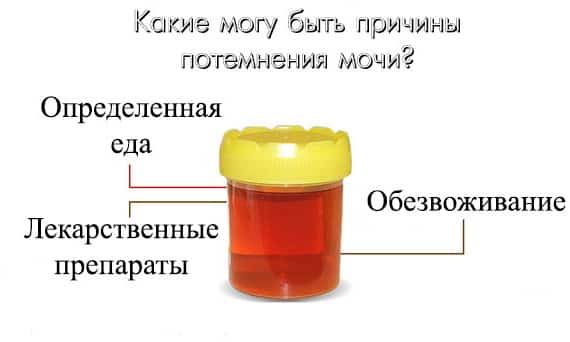
- Вы давали накануне лекарственные препараты, которые отражаются и на качестве мочи.
- Моча была собрана не утром. Лучше всего приносить первую утреннюю мочу, и первую ее порцию выпустите в унитаз.
- Малыш много бегал и прыгал перед сдачей анализов или же ходил в баню. Физические нагрузки приводят к появлению эритроцитов и лейкоцитов, а также белка, т.е. получается плохой анализ мочи.
- Вы забыли подмыть ребенка. Половые органы должны быть чистыми, поэтому сначала нужно их тщательно помыть с мылом, а потом вытереть чистым полотенцем.
- Вы оставили контейнер с мочой в комнате, где он пролежал слишком долго. Мочу необходимо сразу же отнести в лабораторию, в течение 2 часов. В крайнем случае, допускается хранить ее какое-то время в холодильнике.
Если вы все сделали правильно, но все равно плохой анализ мочи у ребенка, то это может указывать на те или иные болезни. Необходимо пересдать анализы, стараясь все сделать правильно, и, если результат не улучшится, нужно пройти более тщательное обследование, чтобы врач мог поставить диагноз.
Почему у ребенка плохой анализ мочи?
Проведение исследований мочи — достаточно информативный способ, который позволяет определить многие заболевания. В любой лаборатории подобное исследование проводят за 1 сутки, не более. Результаты анализа поступают к лечащему врачу.
Задачей специалиста является расшифровка и правильное прочтение данных, полученных из лаборатории. Если урина пациента имеет неприятный запах ацетона либо каловых масс, это говорит о том, что в детском организме развивается воспаление или инфекционное заболевание.
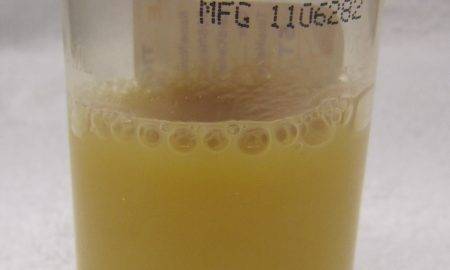
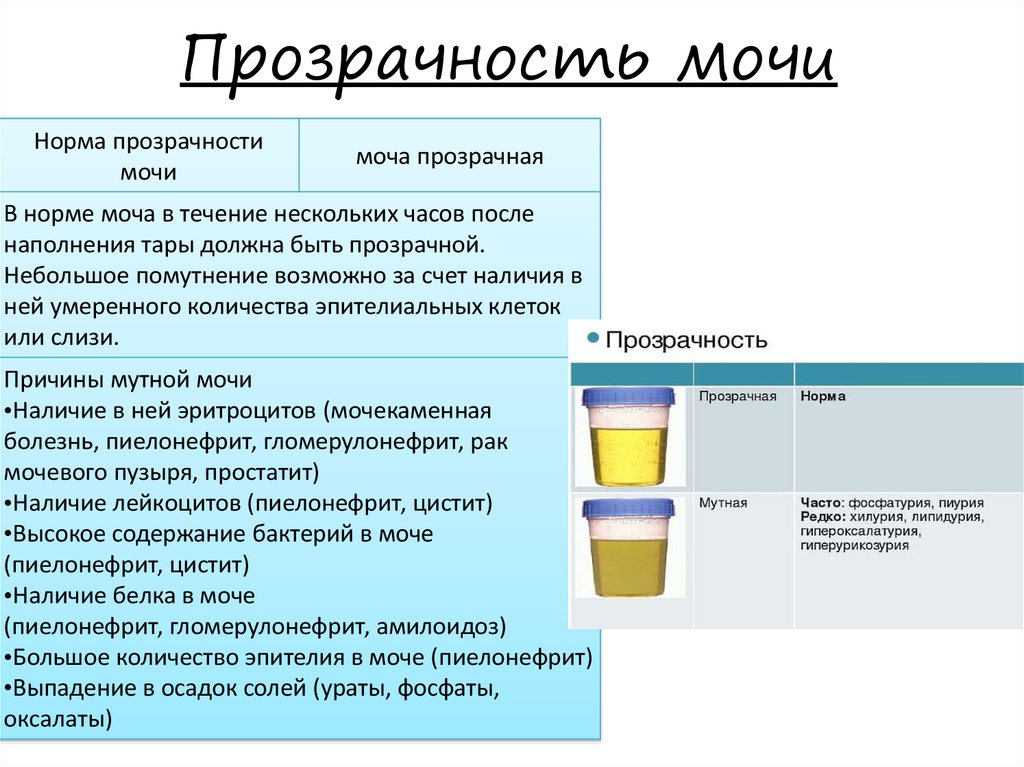
Примерно 50 % показателей определяют по мутности и цвету жидкости. Моча у грудничка должна быть прозрачной и светлой, с небольшим оттенком желтизны. Если в баночке для анализов оказалась мутная жидкость, это говорит о превышении уровня фосфатов. Подобное явление сигнализирует о том, что в организме человека развивается воспалительный процесс. Мутность по лабораторным меркам может быть полной либо неполной. В зависимости от этого будет отличаться и диагноз.
Цвет урины тоже играет огромную роль. Если отклонения от нормы незначительные, скорее всего, речь идет о неправильном питании. Подобное возможно в том случае, если грудному ребенку начали вводить прикорм. Но если моча у малыша стала осень желтой, коричневой или красноватой — это сигнал о серьезной проблеме. Жидкость может быть и зеленоватой, что свидетельствует о желтушном процессе. Если новорожденный был травирован, то анализ мочи нужно сдать обязательно
Это важно, так как обнаружение красных кровяных примесей может говорить о повреждении почек или сосудистой системы
В моче ребенка не должно быть слишком много белка. Повышение его уровня подскажет о развитии воспалительного процесса во внутренних органах. В некоторых случаях избыток белка в моче может указывать на патологии почек или сердца. Показатели кислотности тоже играют большую роль. Если уровень рН выше или ниже диапазона от 4 до 7 единиц, должны быть назначены дополнительные анализы, которые позволят определить или опровергнуть развитие сахарного диабета. Нарушение кислотности урины говорит и об обезвоживании и о патологических процессах в мочевыводящей системе.
Плотность урины тоже считается важным показателем. По этому значению определяют патологии крови и почек. Если у ребенка отмечается низкая , нужно провести дополнительные исследования, направленные на диагностику состояния мочевыводящих путей. Часто подобное явление становится признаком почечной недостаточности.
Симптомы и лечение
Основные признаки, сопровождающие инфекционные заболевания мочевыводящих путей:

- мутная моча;
- дискомфорт в нижней части живота, области поясницы;
- болезненность во время мочеиспускания;
- повышение температуры;
- лихорадка, озноб;
- в моче появляются посторонние примеси: кровь, осадок, «хлопья», гной;
- белки глаз и оттенок кожи изменяются с привычного на жёлтый;
- моча приобретает неприятный запах;
- ребёнок беспокойный, плаксивый;
- снижается аппетит, ухудшается сон;
- развивается рвота;
- нарушение стула (диарея);
- появляется слабость, ребёнок вялый.
Рекомендации для восстановления качества мочи при отсутствии бактериальной инфекции:
достаточно нормализовать питьевой режим;
придётся изменить рацион (отказаться от полуфабрикатов, сладкой газировки, наименований с консервантами и красителями);
важный момент – употребление витаминно-минеральных комплексов согласно нормам для определённого возраста;
если помутнение мочи возникло на фоне приёма антибиотиков, то по окончании курса терапии важно принимать пробиотики, пить достаточно жидкости для выведения избытка накопленных лекарств из организма.
Терапия патологических процессов зависит от диагноза, поставленного нефрологом или урологом. Во время лечения важны советы опытного педиатра и гастроэнтеролога, если инфекция мочевыводящих путей развилась на фоне проникновения кишечной палочки, условно-патогенных бактерий, населяющих желудочно-кишечный тракт.
Основные группы препаратов для купирования воспалительного процесса:
- антибиотики. Детям подходит Ампиокс, Карбенициллин, Ампициллин, препараты группы цефалоспоринов. В раннем возрасте сильнодействующие составы – аминогликозиды не назначают;
- диуретики (мочегонные лекарства). Фуросемид, Диакарб, Гипотиазид, Верошпирон. Природные диуретики: арбуз, клюквенный морс, чай из листьев брусники, укропная вода;
- общеукрепляющие составы, витаминно-минеральные комплексы;
- препараты, растворяющие соли. Канефрон (драже с 6 лет), Блемарен (с 12 лет), Уролесан (сироп – с 1 года, капсулы и капли – с 7 лет);
- спазмолитики. Масло из плодов фенхеля, укропная вода, М-холиноблокатор прифиния бромид, мятный чай, Платифиллин;
- анальгетики. Парацетамол, Панадол, Ибупрофен, Нурофен.
Как самостоятельно детскую оценить мочу по её физическим свойствам
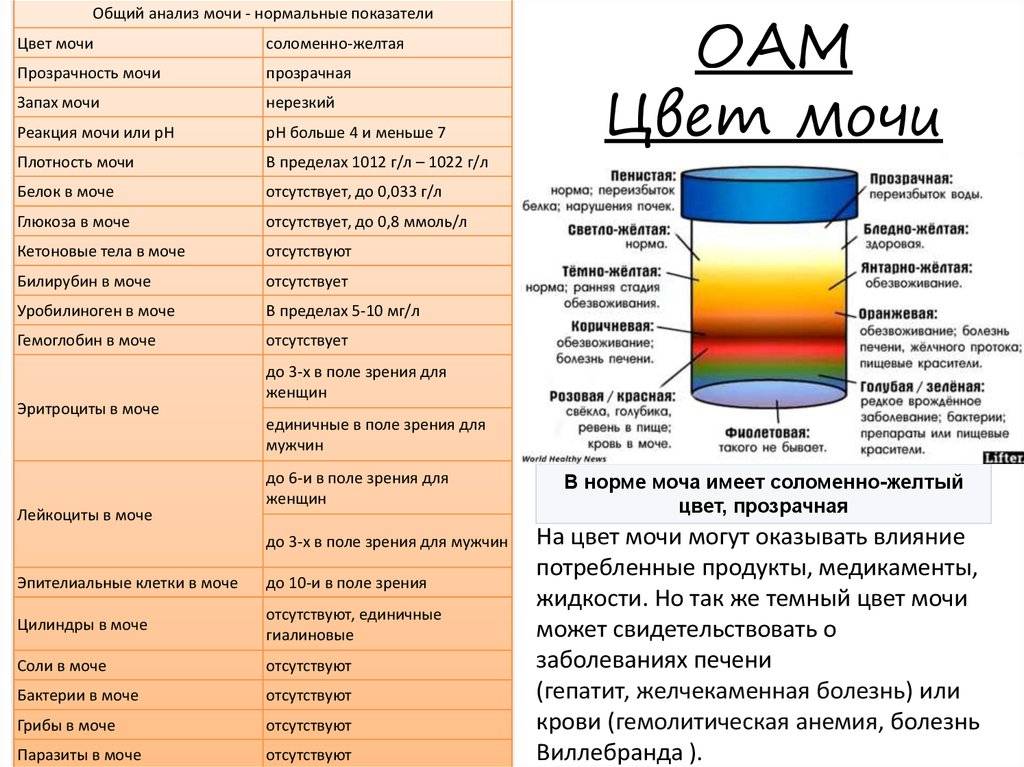
В лабораторных результатах анализа мочи кроме количественных показателей присутствуют пункты, описывающие её физические характеристики. Однако здоровье своего ребенка можно оценивать и самостоятельно, наблюдая за количеством мочеиспусканий в день, цветом, запахом мочи. Для этого приведем нормальные показатели для детей.
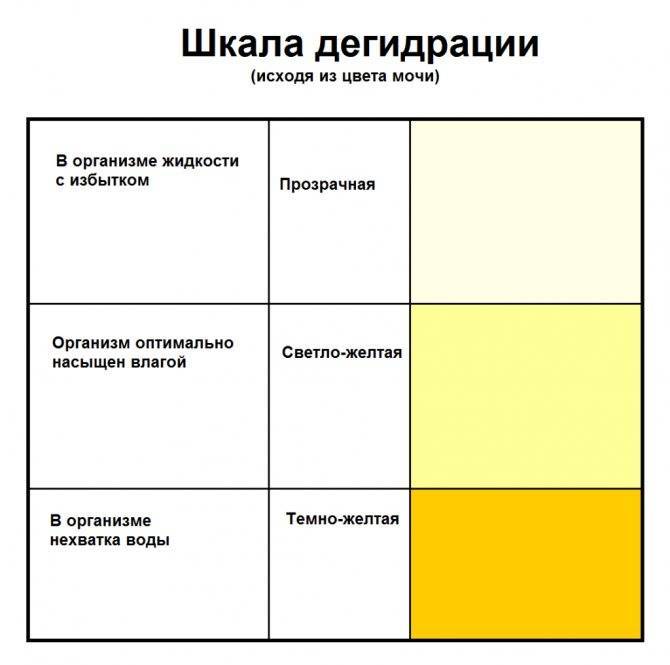
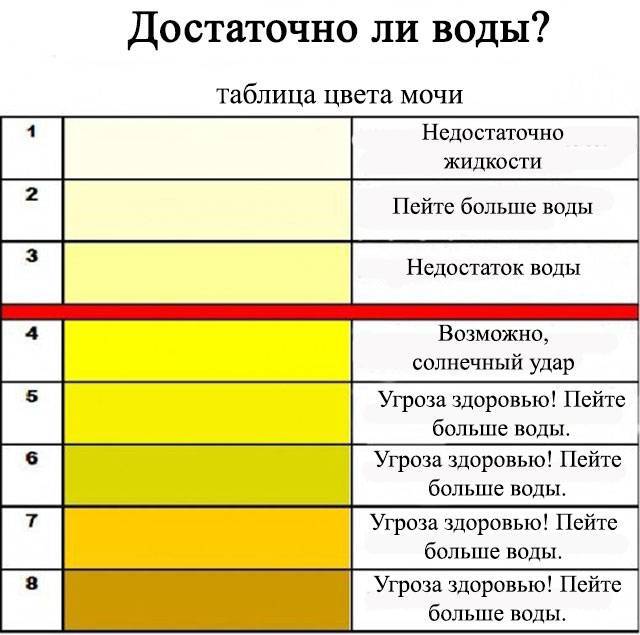
Цвет мочи
Цвет мочи зависит от возраста ребенка и характера его питания. Чем старше становится человек, тем более насыщенного оттенка она становится. Кроме этого употребление определенных продуктов питания, а также прием некоторых медикаментов может способствовать окрашиванию мочи. Поэтому, если ребенок питается грудным молоком, воздержитесь от неупотребляемых ранее пищевых продуктов. Напоминаем, что наиболее известными красителями являются свекла, морковь, цитрусовые фрукты.
В нормальном состоянии цвет мочи у грудного ребенка – обычно очень светлого цвета, почти белый. По мере взросления он меняется на соломенно-желтый. Если у грудного ребенка моча имеет темно-коричневый оттенок, значит, в ней большое содержание билирубина. Такое часто встречается, так как маленькие дети часто при рождении болеют желтухой. Обратиться к врачу следует, если моча вашего малыша стала отличаться от привычного цвета.
Тёмно-жёлтый цвет обусловлен повышенной концентрацией жёлчных пигментов. Красная моча бывает при инфаркте, травме почек ввиду выделения высокой концентрации эритроцитов. Оранжевый цвет указывает на уратурию (большого содержания солей) Все оттенки зеленого цвета мочи могу быть вызваны механической желтухой.
Мутность мочи
Прозрачность мочи не менее важный показатель, чем ее цвет. В лабораторных анализах она оценивается, как полная и неполная. В течение двух часов после сбора моча прозрачна и лишь потом в ней начинается формироваться мутное облачко. Если вы видите, что моча ребенка непрозрачна, не торопитесь ее сдавать на анализ. Убедитесь, что контейнер для сбора хорошо вымыт, затем проведите повторные гигиенические процедуры ребенку. Если и при следующем сборе моча остается мутной, значит, требуется лабораторное заключение и необходимое лечение.
Мутная моча у грудного ребенка возникает по ряду причин: наличие слизи, лейкоцитов, солей либо капель жира.
Существует простой бытовой способ проверки мочи на выявление, какие именно вещества вызвали ее муть. Мочу следует собрать в чистую банку, поместить ее в кастрюлю, наполненную водой, затем немного подогрейте. Теперь можно оценить результат:
Количество и характер мути не изменился – возможен воспалительный процесс в организме. Моча стала более прозрачной – большое содержание солей-оксалатов. Увеличилось количество мути – наличие в моче солей-фосфатов.
Если у вас получился первый результат, необходимо сдать анализ мочи в и обратиться к доктору. Последние два – не вызывают опасения. Если цвет и прозрачность мочи оценивается зрительно, другой показатель – с помощью обоняния.
Запах мочи
Запах детской мочи также может помочь определить воспалительный процесс на начальной стадии. За детской мочой нужно наблюдать ежедневно, потому что грудной ребенок в силу возраста не может выразит словами, что его что-то беспокоит.
Нормальный запах мочи у грудного ребенка — нерезкий, меняется в соответствии с принимаемой пищей. У детей на искусственном вскармливании он имеет большую концентрацию.
Если же у ребенка моча приобрела запах ацетона, кала, то это может признаком какой-либо инфекции, следует немедленно обраться к педиатру.
Ежедневное наблюдение за мочой маленького ребенка позволяет вовремя заметить появление симптомов различных инфекций и болезней
Это очень важно, так как для грудных детей предусмотрен очень узкий перечень лекарственных препаратов. Лечение на ранних стадиях позволит избежать приема сильных антибиотиков и противовоспалительных средств
Если у грудного ребенка плохая моча — следует обратиться к врачу для назначения лечения после определения диагноза.
Для оценки состояния здоровья ребенка и выявления возможных патологий важное значение имеет лабораторное исследование биологического материала, в частности, мочи. При этом плохой анализ мочи у ребенка всегда вызывает панику у родителей
Но отклонение от нормы не во всех случаях свидетельствует о наличии у него какой-либо болезни.
Возможные причины изменения запаха мочи
Появление неприятного и сильного запаха мочи может свидетельствовать о развивающихся заболеваниях, которые требуют наблюдения и лечения. Это могут быть воспалительные процессы органов выделительной системы (цистит, уретрит, пиелонефрит), врожденные патологии, болезни печени, рахит. В таких случаях моча приобретает аммиачный, «рыбный», химический запах.
При сильном повышении глюкозы на фоне сахарного диабета может появляться ацетоновый или «аромат» жженого сахара характерен для болезни «кленового сиропа» – лейцинозе.
Но в большинстве случаев, изменения запаха мочи у ребенка вызваны довольно безобидными (физиологическими) причинами, которые варьируются в зависимости от возраста и не требуют врачебного вмешательства. Состояние легко и быстро устраняется, если ликвидировать факторы, ее вызывающие.
У грудничка
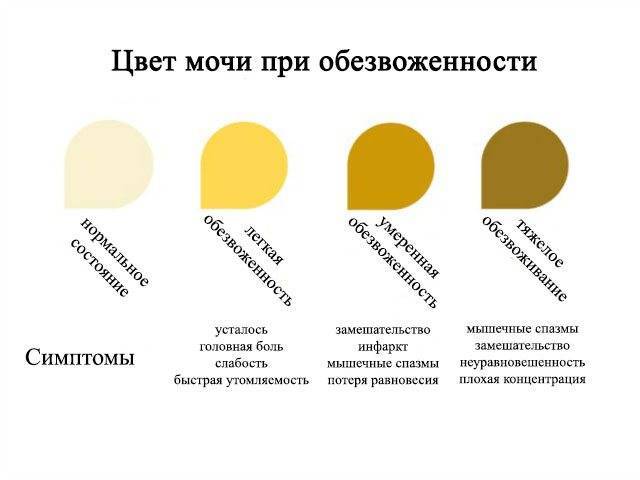
У новорожденных изменение запаха и цвета урины может быть спровоцировано определенными физиологическими причинами.
Одним из распространенных факторов, влияющим на появление запаха мочи у грудничка, является нехватка жидкости в организме. Особенно состояние проявляется в летний период, когда во время жары малыш теряет много жидкости вместе с потом. При этом нормальный водный баланс не восполняется в нужном объеме.
В таком случае грудничка нужно допаивать кипяченой водой, вне зависимости от того, находится он на естественном или искусственном вскармливании.
Моча может приобрести неприятный запах из-за изменений в рационе кормящей матери. При грудном вскармливании малейшие перемены в меню женщины могут вызвать изменения запаха мочи и кала ребенка.
Это касается потребления острых, соленых, жареных и жирных блюд. И уж совсем не стоит удивляться подобному явлению, если кормящая мама позволила себе бокал вина или сигарету (что, к сожалению, совсем не редкость).
Повлиять на возникновение неприятного, едкого запаха мочи у ребенка до года может и введение прикорма. Организму малыша нужно адаптироваться к новым продуктам, поэтому изменение пищевого рациона ребенка также может сопровождаться появлением мочи или кала с запахом.
Важный момент, на который нужно обращать внимание при введении прикорма – «амбре» урины при мочеиспускании не должно быть слишком резким. В таком случае, новый продукт нужно временно исключить из рациона и ввести его позднее
Некачественные подгузники, недостаточная гигиена также могут провоцировать появление неприятного «аромата» мочи у младенца.
У детей в возрасте после года

Если необычный запах приобретает моча у ребенка после года, к наиболее распространенным причинам можно отнести:
- Нехватка жидкости в организме. В ряде случаев, организм ребенка не успевает восполнить ее потерю, что приводит к нарушению водного баланса, изменению объем, цвета и запаха мочи (урина приобретает тяжелый и неприятный «аромат», становится темнее, выделяется в меньшем количестве).
Подобная ситуация характерна при пищевых отравлениях, когда потеря жидкости происходит из-за рвоты или поноса, насморке, антибиотикотерапии, высокой температуре.
- Изменение пищевых пристрастий. Уже в 2 года ребенок начинает высказывать свои предпочтения в еде. Часто моча имеет странный запах у сладкоежек, которые, с согласия родителей потребляют слишком много сладостей и мало полезных продуктов. Состояние может проявиться после употребления фаст-фуда, жирной и острой пищи, морепродуктов.
- Колебания психо-эмоционального фона. Перевозбуждение ребенка, чрезмерное проявление как отрицательных, так и положительных эмоций, дает толчок к развитию в детском организме определенных реакций. Эти процессы, в свою очередь, приводят к появлению неприятного, нередко аммиачного запаха мочи.
- Чрезмерная физическая активность.