Пролабирование сердечных клапанов – норма или патология? Разбираемся с детским кардиологом
Содержание статьи
- Пролапс митральный, трикуспидальный, аортальный и здоровье человека
- Причины
- БЕРЕМЕННОСТЬ И НЕДОСТАТОЧНОСТЬ ТРЁХСТВОРЧАТОГО КЛАПАНА
- Синонимы
- ЭПИДЕМИОЛОГИЯ
- ЭТИОЛОГИЯ (ПРИЧИНЫ) НЕДОСТАТОЧНОСТИ ТРЕХСТВОРЧАТОГО КЛАПАНА
- ПАТОГЕНЕЗ
- Аномалия у беременных
- Геморрагическим:
- Ультразвуковые маркёры, которые повышают риск генетических заболеваний
- Как измеряется ТВП?
- Симптоматика
- Особенности лечения
- Опасен ли пролапс митрального клапана?
- КOММЕНТАРИИ
Пролапс митральный, трикуспидальный, аортальный и здоровье человека
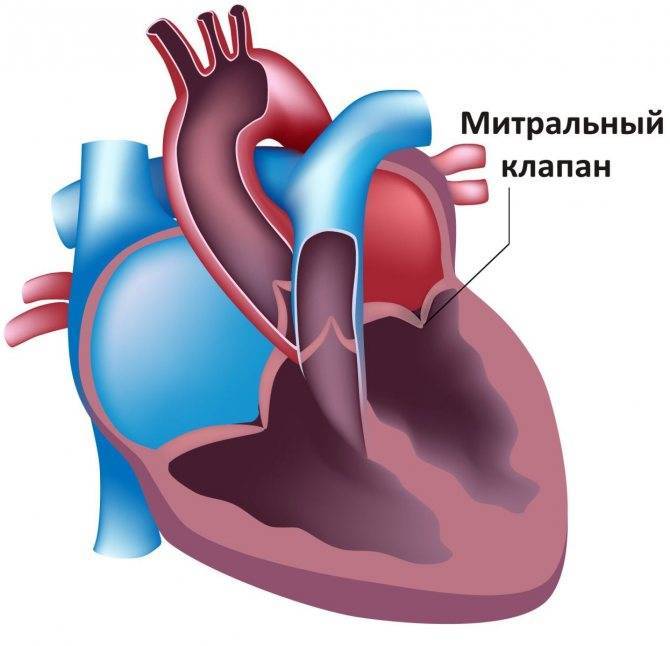
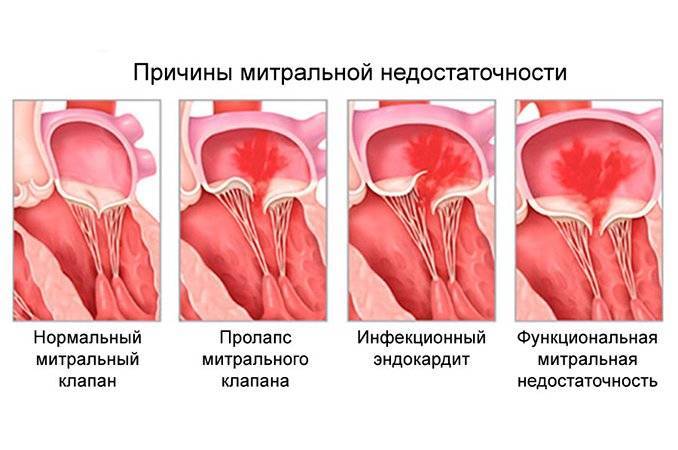
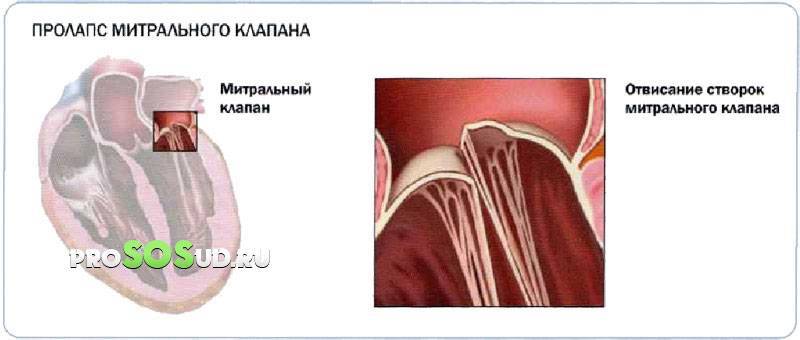
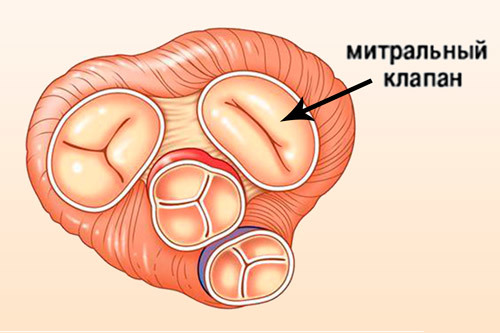
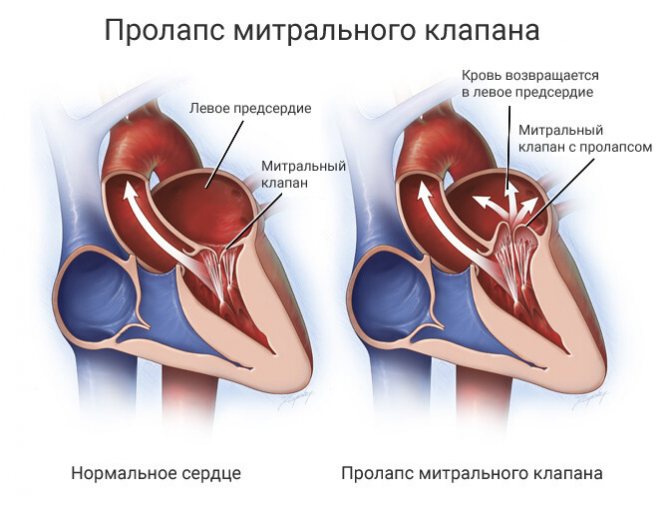
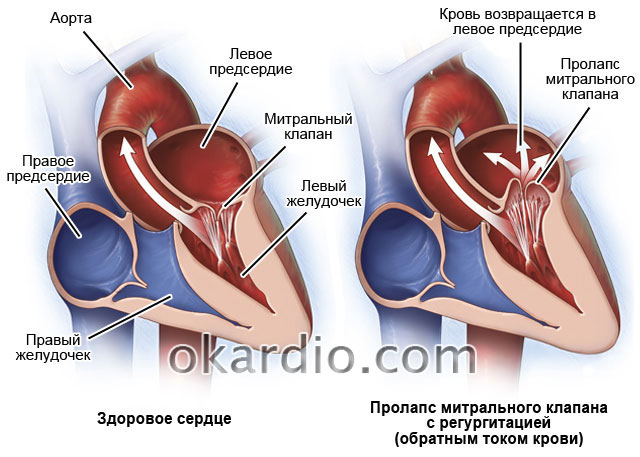
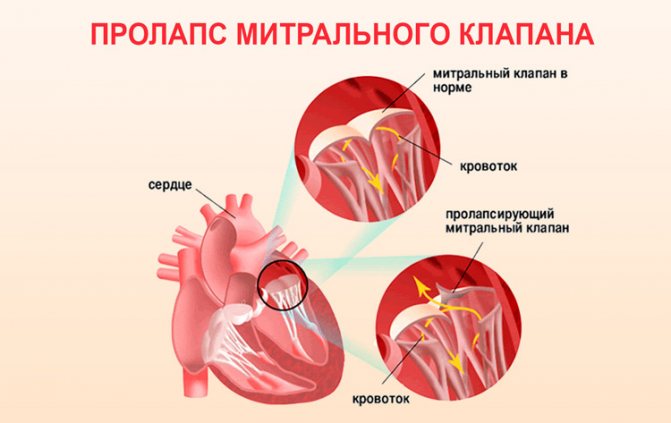
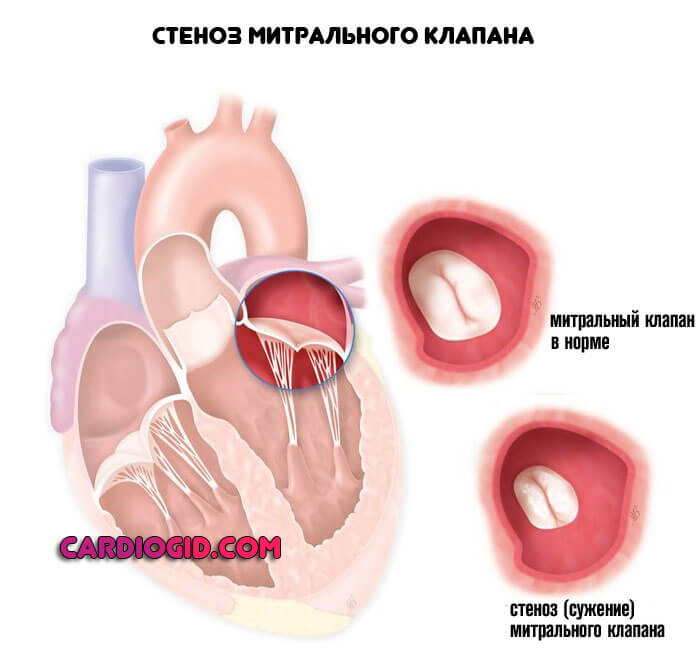
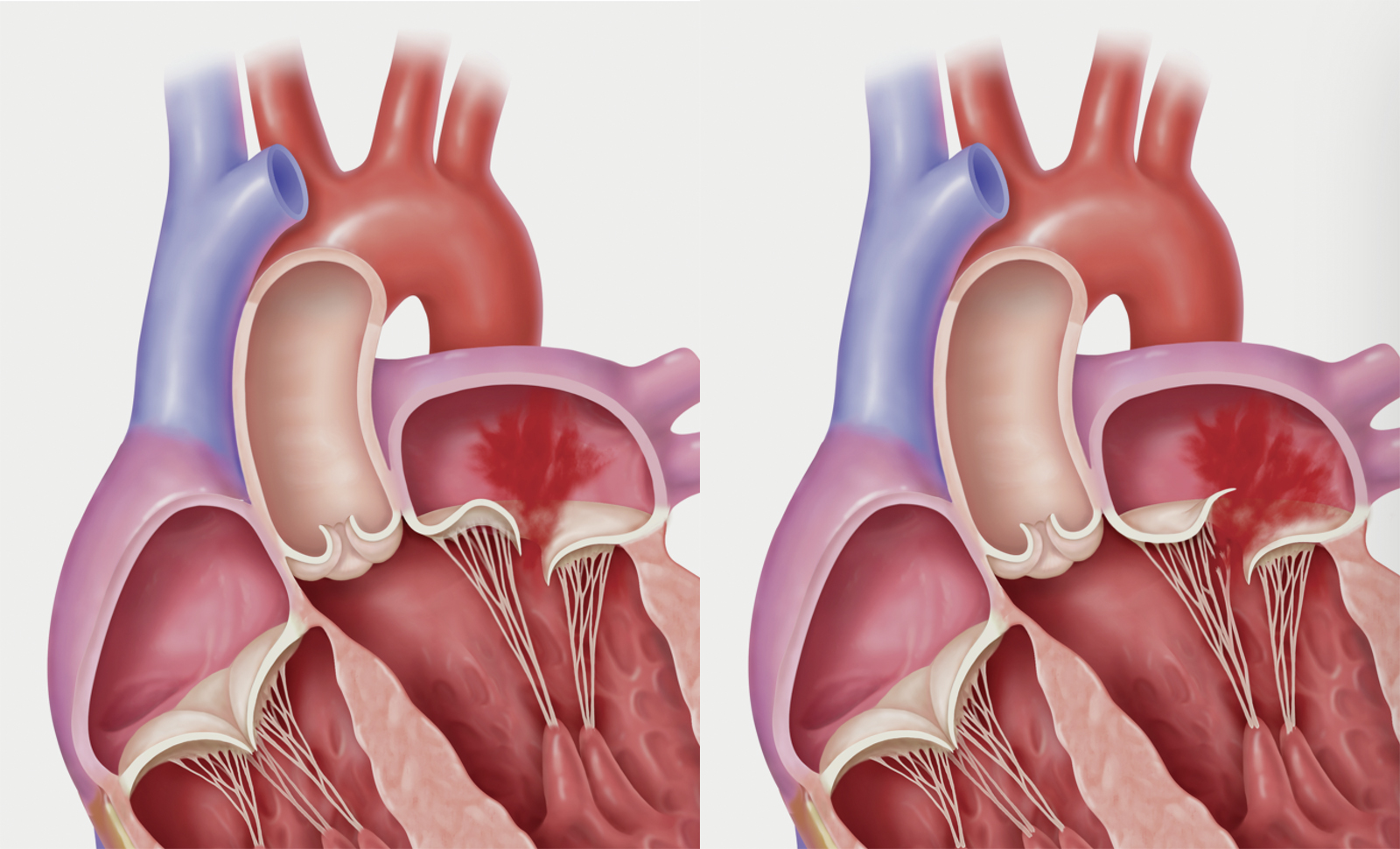
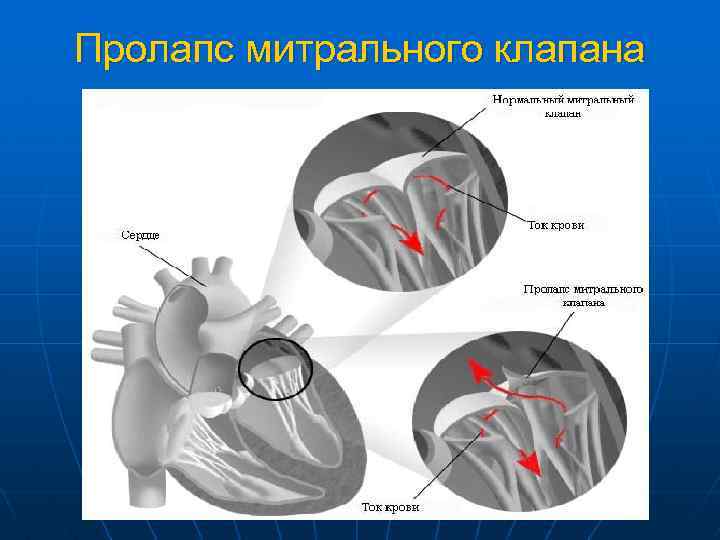
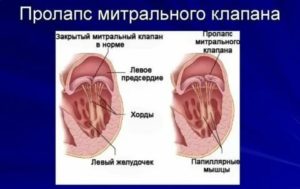
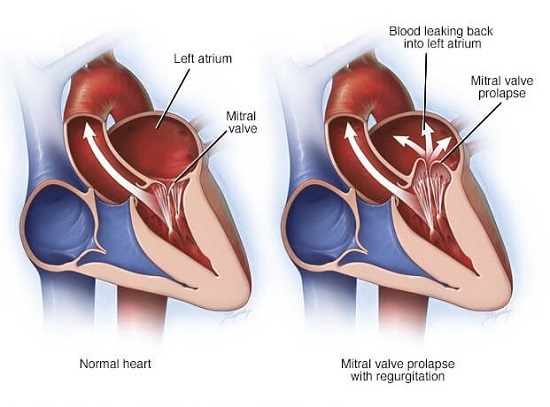
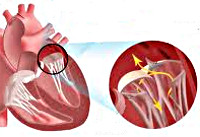
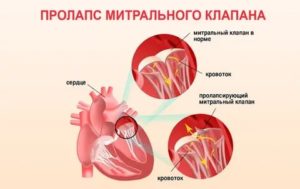
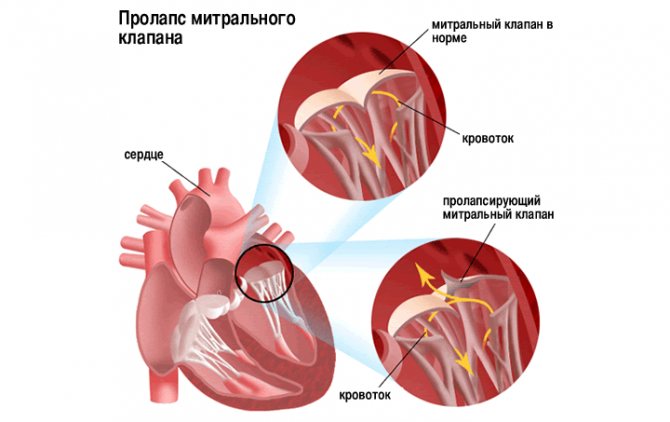
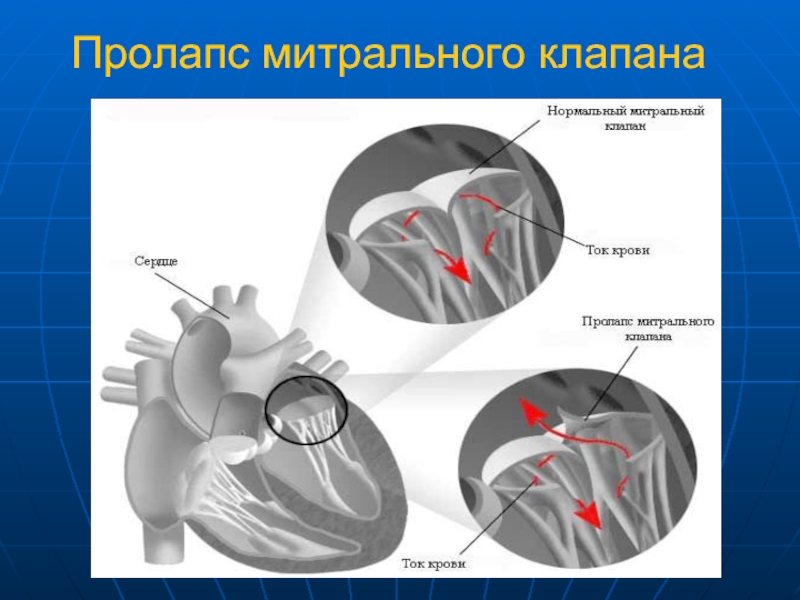
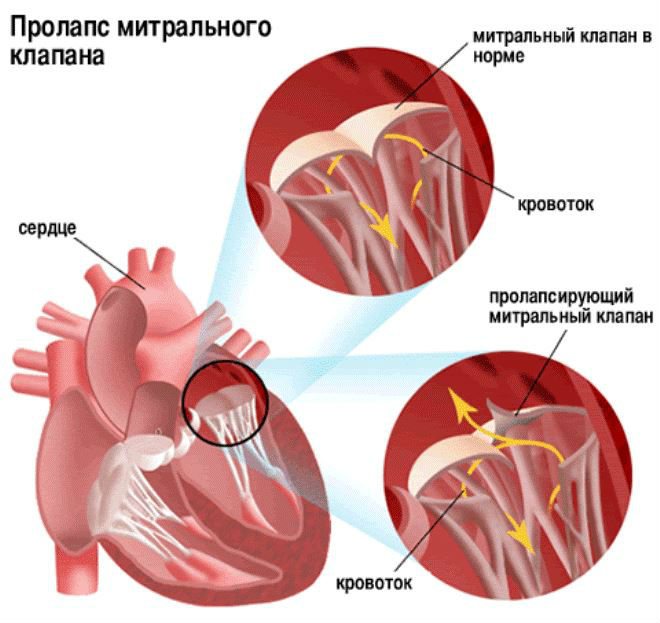
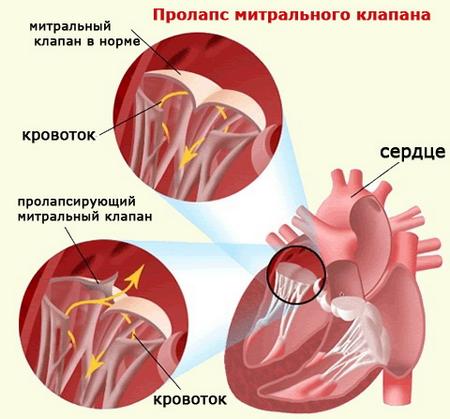
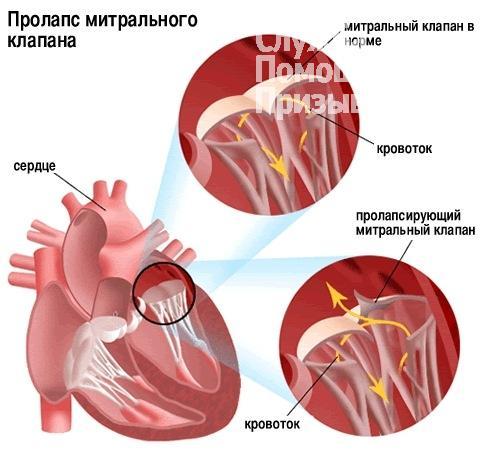
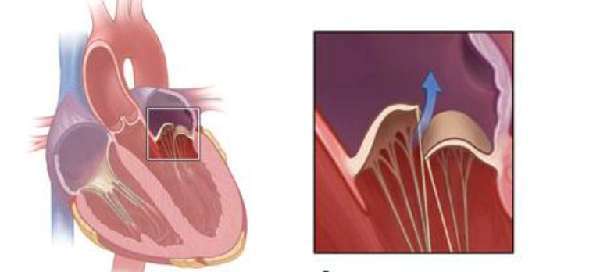
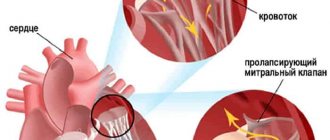
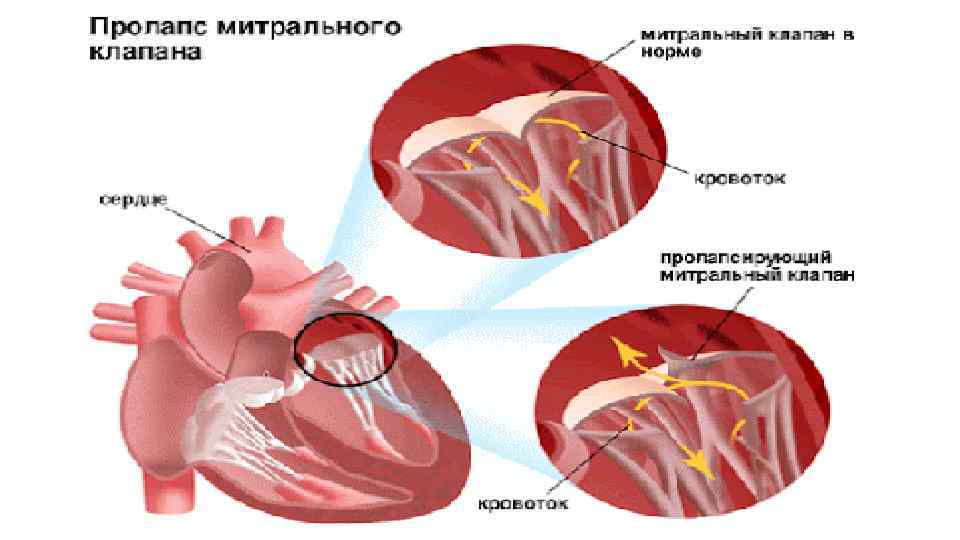
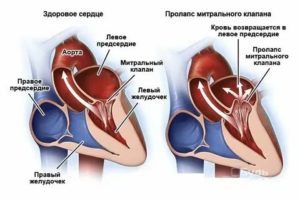
Сердечные клапаны — это заслонки, которые регулируют движение крови по сердечным камерам, которых у сердца четыре. Два клапана расположены между желудочками и кровеносными сосудами (легочная артерия и аорта) и два других находятся на пути тока крови из предсердий в желудочки: слева – митральный, справа – трикуспидальный. Митральный клапан состоит из передней и задней створок. Патология может развиваться на любой из них. Иногда это происходит сразу на обеих. Слабость соединительной ткани не позволяет удерживать их в сомкнутом состоянии. Под давлением крови они начинают выгибаться внутрь камеры левого предсердия. При этом часть кровяного потока начинает двигаться в обратном направлении. Ретроградный (обратный) ток может осуществляться при патологии даже одной створки.
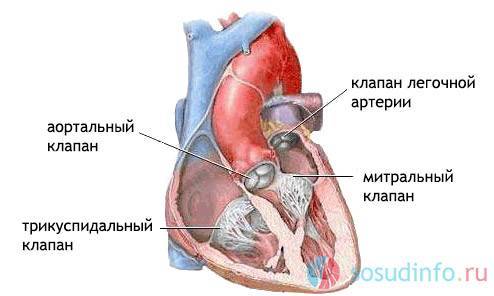
клапаны сердца
Развитие ПМК может сопровождать пролапс трикуспидального клапана (трехстворчатого), расположенного между правым желудочком и предсердием. Он защищает правое предсердие от возвратного поступления венозной крови в его камеру. Этиология, патогенез, диагностирование и лечение ПТК аналогичны пролапсу МК. Патология, при которой возникает пролапс сразу двух клапанов, считается комбинированным пороком сердца.
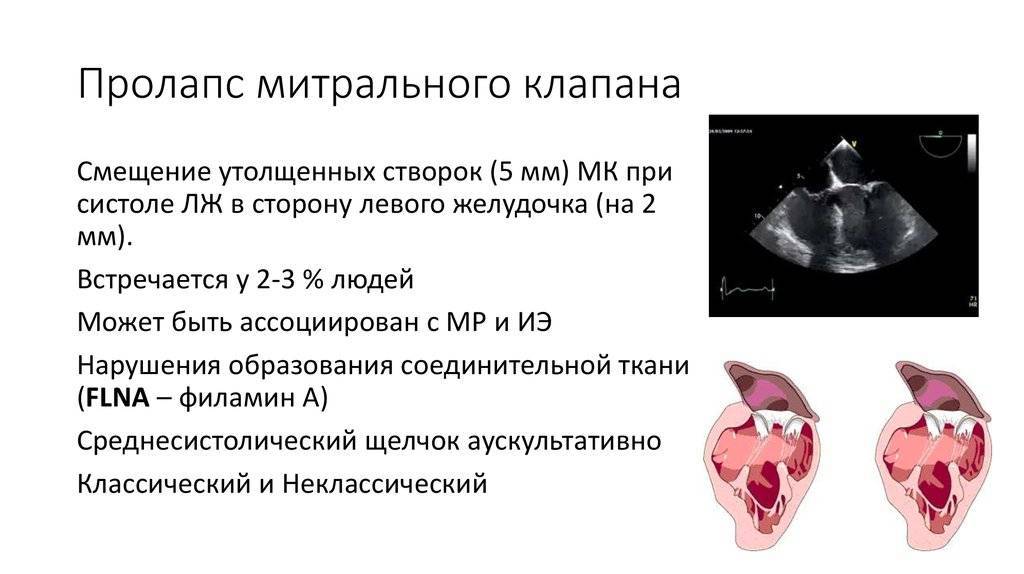
Пролапс МК небольшой и умеренной степени выявляется довольно часто и у абсолютно здоровых людей. Он не опасен для здоровья, если при этом выявлена регургитация 0-I-II степени. Первичный пролапс 1-ой и 2-ой степени без регургитации относится к малым аномалиям развития сердца (МАРС). При его выявлении паниковать не стоит, так как в отличие от других патологий прогрессирования ПМК и регургитации не происходит.
Причиной для беспокойства является приобретенный или врожденный ПМК с регургитацией III и IV степени. Он относится к тяжелым порокам сердца, требующим хирургического лечения, так как при его развитии за счет увеличения объема остаточной крови растягивается камера ЛП, увеличивается толщина стенки желудочка. Это приводит к значительным перегрузкам в работе сердца, что становится причиной сердечной недостаточности и ряда других осложнений.
К редко встречающимся сердечным патологиям относятся пролапс аортального клапана и клапана легочной артерии. Они также обычно не имеют выраженных симптомов. Лечение направлено на устранение причин, вызывающих эти аномалии, и профилактику развития осложнений.
***
Если вам поставили диагноз пролапс митрального или любого другого сердечного клапана, не надо вдаваться в панику. В большинстве случаев эта аномалия не вносит серьезных изменений в сердечную деятельность. А значит, можно продолжать привычный образ жизни. Разве, что только раз и навсегда отказаться от вредных привычек, которые укорачивают жизнь даже абсолютно здоровому человеку.
Причины
Чтобы точно представить себе, что такое пролапс (выпирание митрального клапана у взрослого или ребенка), нужно четко понимать, как устроен орган и его работа. Сердце является насосом, который создан для перекачки крови по артериям тела. Чтобы циркуляция крови была нормальной, деятельность главного органа тоже должна быть слаженной, а давление в каждом сердечном отделе – постоянным. Орган имеет 4 отделения, которые называют камерами, и клапаны, представляющие собой своеобразные заслонки, участвующие в процессе стабилизации давления и скорости циркуляции кровяного потока в нужном направлении. Клапанов у человека имеется столько же, сколько сердечных камер, а именно – четыре, это трехстворчатый, аортальный, а также митральный и клапан артерии легких.
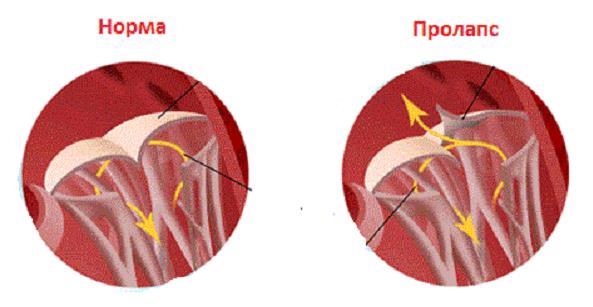
Расположение митрального клапана находится в зоне между желудочком сердца и предсердием слева. К каждой створке (дверце) клапанного отделения прикреплены хорды, второй конец которых прирастает к сосочковым мышечным волокнам и папиллярным. Чтобы функция клапана выполнялась в полной мере, нужна слаженная деятельность всех этих отделов сердца, хорд, створок и мышц. В период систолы увеличивается давление в сердечных камерах. Сила, с которой происходит этот процесс, помогает раскрыть своеобразные дверцы клапана, а тонкие хорды, похожие на нити, и папиллярные мышечные волокна регулируют уровень такого раскрытия. Движение крови направляется из зоны предсердия через створки, встроенные в митральный клапан, который открыт в это время, затем перетекает в полость желудочка и сквозь аортальный клапан в область аорты. Чтобы предотвратить обратное движение крови, смыкающие дверцы митрального клапана должны вовремя закрыться.
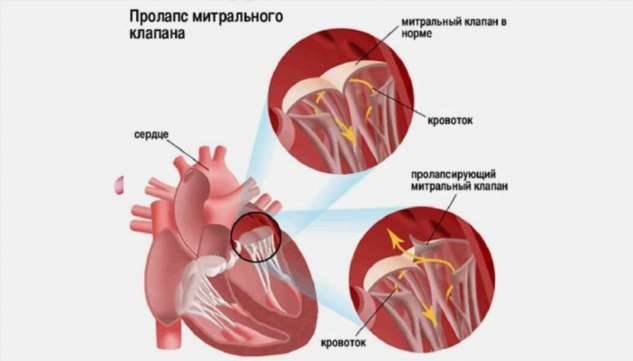
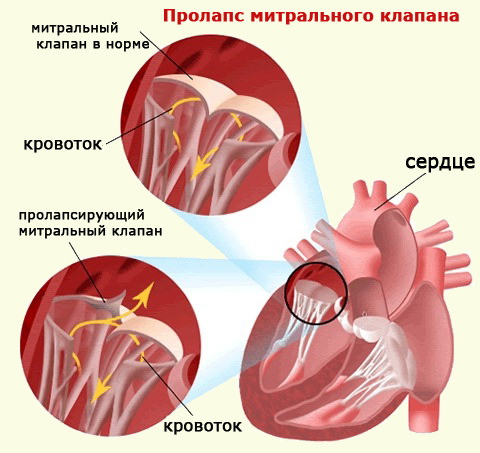
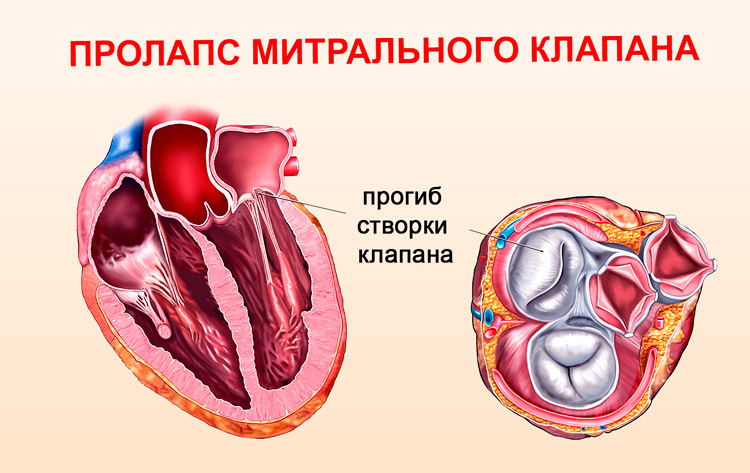
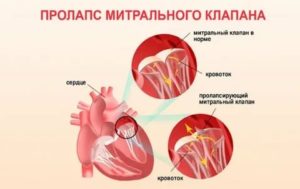
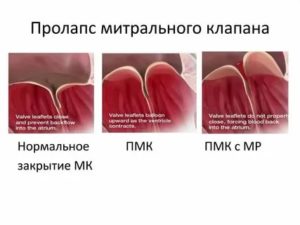
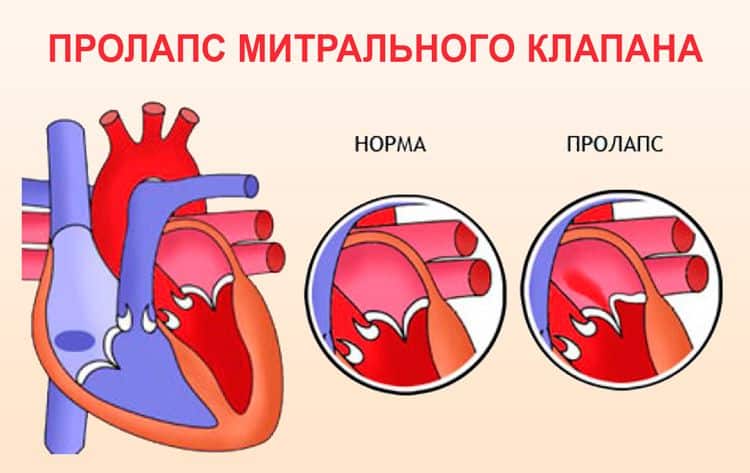
При пролапсе (выпячивании) митрального клапана у взрослых, детей или подростков, наблюдается его выпирание в период закрытия. Подобное нарушение приводит к неполноценному и неправильному смыканию створок, по причине чего небольшой объем крови возвращается назад, в область левого предсердия. Врачи это явление называют регургитацией. Обычно этот патологический процесс в органе имеет незначительное течение, не причиняя особых препятствий для функционирования сердца и неопасно здоровью человека.
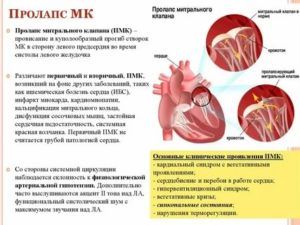
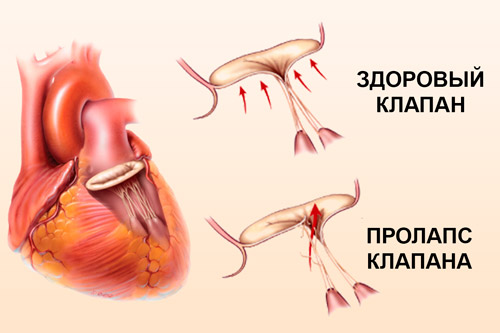 Врожденный или первичный пролапс митрального клапана отличается отклонениями в развитии соединительной ткани, из которой формируются створки. По причине того, что эти створки ослаблены, они легко и быстро поддаются растяжению, а вернуться в первоначальное состояние им трудно. Эластичность их и гибкость существенно нарушается. Этот патологический фактор способствует медленному удлинению хорд и обратному забросу крови в орган, так как створки неспособны полностью закрываться.
Врожденный или первичный пролапс митрального клапана отличается отклонениями в развитии соединительной ткани, из которой формируются створки. По причине того, что эти створки ослаблены, они легко и быстро поддаются растяжению, а вернуться в первоначальное состояние им трудно. Эластичность их и гибкость существенно нарушается. Этот патологический фактор способствует медленному удлинению хорд и обратному забросу крови в орган, так как створки неспособны полностью закрываться.
Что может вызвать врожденный тип:
- нарушение обмена веществ у будущей матери в период вынашивания ребенка;
- инфекционные процессы в организме беременной женщины;
- гестоз;
- генетическая предрасположенность;
- неблагоприятная экологическая среда;
- недостаток цинка или магния в теле будущей матери;
- перенесенные в период беременности вирусные инфекции;
- родовые травмы малыша;
- родоразрешение методом кесарева сечения.
Приобретенный или вторичный вид заболевания встречается гораздо реже врожденного и возникает по причине других недугов сердца. Пролапс митрального клапана, вызванный ревматическими поражениями, чаще наблюдается у малышей и детей чуть постарше, школьного возраста. Такие нарушения появляются по причине воспаления в тканях хорд и створок.
Что может спровоцировать болезнь:
- перенесенная ранее ангина;
- вирусные инфекции, особенно грипп;
- ревматические поражения;
- эндокардит инфекционной природы;
- травматические воздействия на сердце;
- кардиомиопатии;
- кардит неревматического типа;
- перикардит;
- нарушения ритма сердца (аритмия);
- вегетососудистая дистония;
- неврологические отклонения;
- нарушение функции щитовидной железы (тиреотоксикоз).
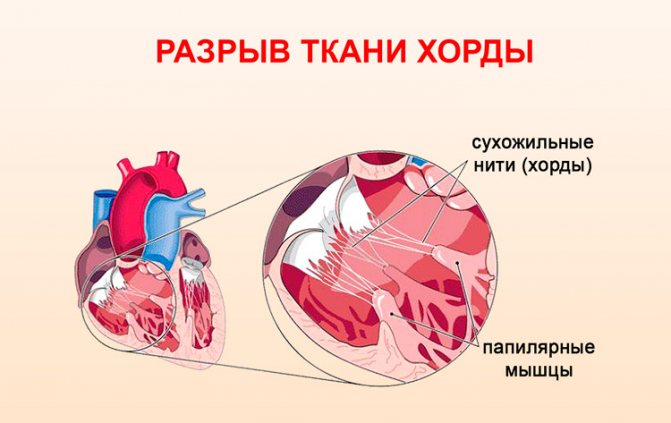
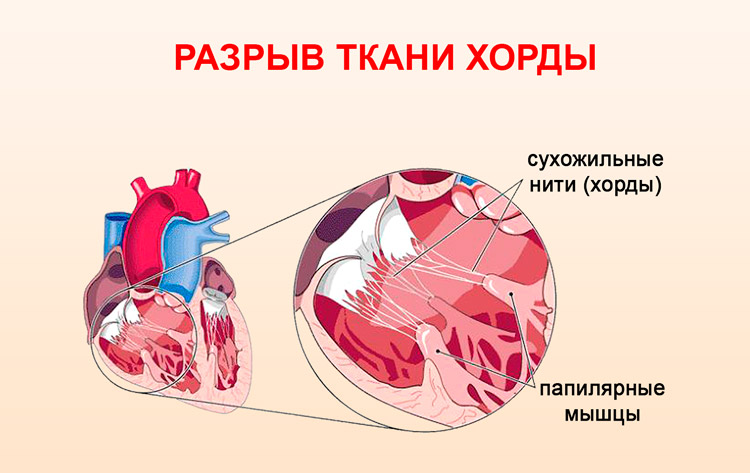
Пролапс митрального клапана может возникнуть не только у детей и подростков, бывают случаи развития этой патологии у людей преклонного возраста. Факторами, способствующими подобным расстройствам, являются инфаркт миокарда, а также ишемические поражения сердца. Главными причинами становятся снижение кровоснабжения сосочковых мышц или разрыв ткани хорд. В этом случае данный недуг выявляется на основании жалоб пациента, которые характерны для таких нарушений.
БЕРЕМЕННОСТЬ И НЕДОСТАТОЧНОСТЬ ТРЁХСТВОРЧАТОГО КЛАПАНА
Недостаточность трёхстворчатого клапана — порок сердца, обусловленный неплотным смыканием створок клапана во время систолы желудочков, что вызывает патологическую регургитацию крови из правого желудочка в правое предсердие. У 80–90% здоровых людей при эхокардиографии во время систолы обнаружена небольшая физиологическая регургитация крови в правой предсердие, однако обратный ток крови в этих случаях незначителен.
Патологическая трикуспидальная регургитация крови при пороке трёхстворчатого клапана приводит к заметным нарушениям внутрисердечной гемодинамики.
Синонимы
Недостаточность правого атриовентрикулярного отверстия, недостаточность правого предсердно-желудочкового отверстия, трикуспидальная недостаточность, недостаточность трикуспидального клапана.
КОД МКБ-10 I07.1 Трикуспидальная недостаточность. I36.1 Неревматическая недостаточность трехстворчатого клапана.
ЭПИДЕМИОЛОГИЯ
Изолированная недостаточность трёхстворчатого клапана встречается примерно в 40% случаев. В 30% случаев наблюдают сочетанное поражение с МК и аортальным клапаном. Врождённая недостаточность трёхстворчатого клапана встречается в составе ВПР сердца (аномалии Эбштейна, незаращении атриовентрикулярного канала).
ЭТИОЛОГИЯ (ПРИЧИНЫ) НЕДОСТАТОЧНОСТИ ТРЕХСТВОРЧАТОГО КЛАПАНА
Органическая недостаточность характеризуется грубыми морфологическими изменениями створок трёхстворчатого клапана (уплотнение, сморщивание, деформации и обызвествление) и чаще всего развивается при ревматической лихорадке и инфекционном эндокардите. При функциональной недостаточности трёхстворчатого клапана грубые морфологические изменения его створок отсутствуют, а неполное смыкание обусловлено нарушением функции клапанного аппарата (фиброзного кольца, сухожильных хорд, сосочковых мышц). Эта форма порока сердца в практике наблюдают чаще. Можно выделить несколько причин функциональной недостаточности трёхстворчатого клапана: заболевания с высокой гипертензией МКК, сопровождающейся дилатацией правого желудочка и значительным растяжением фиброзного кольца трёхстворчатого клапана (митральные пороки сердца, хроническое лёгочное сердце, хроническая СН любого генеза с лёгочной гипертензией, первичная лёгочная гипертензия, ТЭЛА, осложнённая острым лёгочным сердцем, некоторые ВПР сердца, такие, как дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток и другие пороки; инфаркт миокарда правого желудочка с признаками острой правожелудочковой недостаточности); поражение сосочковых мышц и сухожильных хорд трёхстворчатого клапана (тупая травма грудной клетки, инфаркт миокарда правого желудочка с поражением сосочковой мышцы).
ПАТОГЕНЕЗ
В результате объёмной перегрузки развивается гипертрофия и дилатация правого предсердия и правого желудочка и застой крови в венах БКК. Этот застой имеет особенности, отличающие его от застоя крови при правожелудочковой недостаточности (не сочетающейся с недостаточностью трёхстворчатого клапана) — возникает градиент давления в полых венах, направленный в сторону от сердца; эта обратная пульсовая волна отражена картиной систолического наполнения крупных вен («положительный венный пульс»). Происходит снижение сердечного выброса, особенно при физической нагрузке, что сопровождается нарушением перфузии периферических органов и тканей, а также снижение ударного объёма правого желудочка, что приводит к разгрузке МКК и относительному снижению ранее повышенного давления в лёгочной артерии.
Патогенез осложнений гестации
В I триместре наиболее часто происходит обострение ревмокардита.
С 26 по 32 недели гестации увеличивается ОЦК, минутный объём сердца, снижается гемоглобин, организм беременной испытывает максимальные нагрузки.
С 35 недели до начала родов увеличивается масса тела, затрудняется лёгочное кровообращение из-за высокого стояния дна матки, снижается функция диафрагмы.
Во время родов увеличивается артериальное давление, систолический и минутный объём сердца.
Аномалия у беременных
Пролапс МК чаще диагностируется у женщин. Данная патология сердца выявляется у беременных при плановом осмотре. В этот период пролапс может уменьшаться из-за увеличения сердечного выброса и снижения периферического сопротивления сосудов.
У беременных чаще пролапс протекает без осложнений. Но патология может нарушить ритм сердца. ПМК у беременных может сопровождаться гестозом, что провоцирует гипоксию и задержку роста плода. Редко беременность может закончиться преждевременными родами либо слабой родовой деятельностью.
Медикаментозная терапия ПМК у женщин в положении проводится при средней и тяжелой степени течения болезни, которая может спровоцировать аритмию и нарушение гемодинамики. При этом могут проявляться 4 синдрома:
- Геморрагический.
- Психопатический.
Если ПМК сопровождается ВСД, у будущей мамы могут проявляться следующие симптомы:
- боль в области сердца;
- гипервентиляция;
- озноб;
- расстройство ЖКТ.
Если у беременной ПМК 1 степени, ей показаны естественные роды и соблюдение следующих рекомендаций:
- нельзя находиться на холоде и жаре;
- противопоказано долго сидеть;
- отдых в положении полулежа.
Если у беременной выявлен пролапс и регургитация, на протяжении всей беременности пациентка должна наблюдаться у кардиолога.
При беременности в большинстве случаев пролапс протекает благоприятно, однако у беременных чаще возникают нарушения ритма сердца (пароксизмальная тахикардия, желудочковая экстрасистолия). ПМК в период вынашивания чаще сопровождается гестозом, что чревато гипоксией плода с задержкой его роста. Иногда беременность заканчивается преждевременными родами или возможна слабость родовой деятельности. В этом случае показано кесарево сечение.
Медикаментозное лечение ПМК у беременных проводится только в исключительных случаях при средней или тяжелой степени течения с высокой вероятностью возникновения аритмии и нарушения гемодинамики. Он сопровождается четырьмя большими синдромами.
- Боли в груди в области сердца;
- Гипервентиляция, центральный симптом которой выражается в острой нехватке воздуха;
- Нарушение сердечного ритма;
- Чувство озноба или усиление потоотделения из-за снижения терморегуляции;
- Расстройства ЖКТ (желудочно-кишечного тракта).
- Частые головные боли; отеки;
- Понижение температуры в конечностях (ледяные руки и ноги);
- Мурашки.
Геморрагическим:
- Появление синяков при малейшем надавливании,
- Частые носовые или десневые кровотечения.
- Чувство тревоги и страха,
- Частая смена настроения.
В этом случае беременная женщина входит в группу риска. Она должна наблюдаться, получать лечение и рожать в специализированных перинатальных центрах.
Будущая мама с диагнозом ПМК 1-ой степени может рожать естественным способом в обычных условиях. Однако ей необходимо соблюдать следующие рекомендации:
- Она должна избегать длительного пребывания на жаре или в холоде, в душных помещениях с повышенной влажностью, там, где имеются источники ионизирующего излучения.
- Ей противопоказано слишком долго сидеть. Это приводит к застою крови в малом тазу.
- Отдыхать (читать книги, слушать музыку или смотреть телевизор) лучше полулежа.
Ультразвуковые маркёры, которые повышают риск генетических заболеваний
Первое, что должно настораживать и требовать особого внимания – расширение ТВП (толщины воротникового пространства), невизуализируемые кости носа, порок сердца, связанный с дисфункцией трикуспидального клапана, а также реверсивный ток крови в венозном протоке. Ниже представлены более детальные уточнения по каждому отклонению.
Воротниковое пространство
Как измеряется ТВП?
Для измерения ТВП применяются два метода – трансабдоминальный (практически во всех случаях), либо трансвагинальный. Результаты этих исследований отличаться не будут.
- Обследование проводится только в I триместр беременности, на сроке гестации от 11 до 14 недель. При этом размер ребенка для эффективного скрининга должен быть не менее 45 мм, но и не более 85 мм. Если на 11 неделе плод чуть меньше, это можно считать вариантом нормы, то тогда обследование переносится на 7-10 дней.
- Измерения осуществляются в переднезаднем направлении, то есть сагиттально, а головка ребенка предлежит нейтрально.
- Область на мониторе увеличивается до головы и верхней трети туловища.
- Область видимости должна увеличиваться так, чтобы наименьшее перемещение курсора выдавало изменение размера на одну десятую миллиметра.
- Измеряется ТВП в наиболее широком месте, при этом требуется дифференциация эхоструктуры кожи и амниона.
- Во время обследования толщина воротничкового пространства измеряется несколько раз, а выбирается наибольшее из полученных значений.
Порой к мнимому увеличению ТВП приводит обвивание шеи пуповиной. Тогда измеряется с обеих сторон пуповины. Дабы оценить риск, высчитывается среднее значение из полученных.

Проводится на 11-14 неделе гестации. В этот период визуализация получается в 96% случаев. Копчико-теменной размер плода должен быть не менее 45 мм и не более 85 мм.
- Изображение на мониторе увеличивается таким образом, чтобы была полностью видна голова и верхняя треть туловища.
- Плод должен рассматриваться в переднезадней плоскости.
- При отсутствии каких-либо хромосомных патологий возможно отсутствие определения носовых костей в 1% случаев у женщин европеоидной расы, и в 9% случаев у женщин африканского этноса.
- При трисомии 21 пары носовые кости не визуализируются в 65% случаев, при трисомии 13 пары – 25%, при трисомии 18 пары – у половины.
В процессе визуализации носовых костей должны распознаваться три слоя. Верхний – это кожа, посередине – кончик. Внизу визуализируется собственно носовая кость, эта линия более толстая.
Зачастую большинство хромосомных патологий сопровождаются нарушениями и пороками развития многих систем организма. Чаще всего – сердцечно-сосудистой, что в некоторых случаях приводит к тяжелой инвалидизации.
Симптоматика
Подобный порок сердца, который имеется у ребенка с рождения, зачастую протекает совместно с вегетососудистой дистонией. Симптомы в большей мере связаны конкретно с этим расстройством, чем с самим пролапсом.
Признаки:
- Боль в голове, чаще беспокоящая утром и ночью.
- Проблемы с дыханием, ощущение нехватки воздуха, у малыша возникает желание сделать вдох как можно глубже.
- Расстройство сна.
- Ребенок быстро устает, даже после незначительных физических и эмоциональных нагрузок.
- Болевые ощущения в зоне грудины слева.
- Головокружение.
- Нарушение сознания или обморок.
Когда у малыша возникают боли в груди или области подреберья, они не имеют отношения к пролапсу, а являются следствием нарушений нервной системы.  Нередко наблюдается появление подобной симптоматики после того, как ребенок перенервничал, но бывают случаи возникновения таких признаков без причин. Болевые ощущения обычно могут продолжаться несколько часов, реже – 2-3 суток. Следует учитывать, что интенсивные проявления этого заболевания, потери сознания или сильная нехватка воздуха зачастую не считаются симптомами пролапса, а говорят о сопутствующих патологиях и поражениях сердца органического характера.
Нередко наблюдается появление подобной симптоматики после того, как ребенок перенервничал, но бывают случаи возникновения таких признаков без причин. Болевые ощущения обычно могут продолжаться несколько часов, реже – 2-3 суток. Следует учитывать, что интенсивные проявления этого заболевания, потери сознания или сильная нехватка воздуха зачастую не считаются симптомами пролапса, а говорят о сопутствующих патологиях и поражениях сердца органического характера.
Существует еще один важный признак подобного недуга – сбой сердечного ритма, а именно – ускорение биения органа с ощущением его замирания. Приступы тахикардии при пролапсе отличаются своим течением, они возникают резко и заканчиваются также неожиданно, без проявлений тошноты или обморочных состояний. Дополнительно могут наблюдаться симптомы в виде дискомфорта в зоне кишечника или субфебрильной температуры тела по вечерам.
Внешний вид детей, у которых установлен такой диагноз, отличается. Эти пациенты чем-то похожи друг на друга. Обычно этот ребенок имеет астеническое телосложение, его ноги и руки худые, а суставы подвижны. Соединительная ткань находится в кожном покрове, сухожилиях, а также мышцах больных. Подобные причины обычно дают возможность врачам совмещать эти нарушения митрального клапана и другие заболевания, такие как, снижение зрительной функции, косоглазие.
В редких случаях у малышей с таким диагнозом наблюдаются более серьезные симптомы: грыжи множественного характера, которые образовываются в области паха, пупка или мошонки, воронкообразная форма грудной клетки. Эмоциональная сфера жизни малыша тоже подвержена изменениям.
Настроение таких детей может меняться быстро, часто развивается депрессия.
Особенности лечения
Лечение ПМК зависит от степени выраженности патологии. Какое-либо специальное лечение пролапс митрального клапана 1 степени не требует. Нет ограничений по физической нагрузке. Возможны занятия любым видом спорта, за исключением тяжелой атлетики, силовых тренажеров. Даже от армии пациент не освобождается.
Основное лечение при ПМК 1 степени – здоровый образ жизни, профилактика инфекций, диспансеризация. Но иногда врачи принимают решение о протезировании митрального клапана уже на этой стадии болезни. Такое случается, если причина патологии – аутоиммунные процессы в организме, которые обязательно будут прогрессировать, создавать риск фатальных осложнений. Удовлетворительное состояние пациента в данный отрезок времени позволяет прогнозировать хороший эффект от операции, отсутствие негативных последствий. Затягивание оперативного вмешательства может привести к невозможности его выполнения даже по жизненным показаниям.
ПМК 2 степени сопровождается негативной симптоматикой, требует не просто постоянного наблюдения за больным, но и симптоматического медикаментозного лечения: наличие признаков недостаточности кровообращения, аритмии, синкопальные состояния. Схема терапии строго индивидуальна, является исключительной прерогативой врача. Физические нагрузки не запрещены, но вид и дозировку подбирает врач. От армии освобождения нет, за исключением пролапса МК 2 степени с регургитацией выше 2-ой степени или при наличии аритмии, нарушении проводимости сердца. Спортом можно заниматься, если отсутствуют:
- синкопы;
- нет аритмии (суточный мониторинг);
- отсутствует регургитация (допплерография);
- сохранена сократительная способность сердца (ЭхоКГ);
- не было тромбоэмболий в анамнезе. все показатели системы свертываемости в норме;
- в роду никто не погибал от внезапной остановки сердца на фоне ПМК.
Для профилактики прогрессирования патологии рекомендуют:
- успокоительные средства: настойку пустырника, валерианы, боярышника, Новопассит, Персен;
- митральная недостаточность или аритмия предполагают назначение бета-блокаторов (Дилтиазем, Сотагексал, Бисопролол, Аденозин, Пропанорм, Аллапинин, Амиодарон), антикоагулянтов (Кардиомагнил, Варфарин, Финилин, Гиpyгeн, Гиpyлoг, Apгaтpoбaн), которые купируют загрудинный дискомфорт, учащенное сердцебиение, тревожность.
Показаны при ПМК физиотерапевтические процедуры (электрофорез с бромом, магнием на воротниковую зону), массаж, бальнеотерапия, гирудотерапия, иглоукалывание, акупунктура. Хирургическое вмешательство применяется по тем же показаниям для коррекции клапана или его замены. При планировании небольших оперативных вмешательств обязательна превентивная антибиотикотерапия (удаление зуба, полипы в гайморовых пазухах, миндалины) показаны курсы превентивной антибиотикотерапии.
https://youtube.com/watch?v=nC9rbH7l3qs
ПМК 3 степени характеризуется серьезными структурными нарушениями в сердце, которые вызывают недостаточность МК, стойкую аритмию: расширение полости левого предсердия, утолщение стенок желудочка, нарушения в работе кровеносной системы. Эта степень патологии требует оперативной коррекции клапана, его ушивания или протезирования. Вместо занятий физкультурой, спортом рекомендуются специальные гимнастические упражнения, ЛФК, необходим здоровый, крепкий сон.
Симптоматическое лечение заключается в использовании:
- витаминов группы В, РР, Е, С;
- тахикардия купируется Беталоком, Атенололом, Пропранололом, которые улучшают питание коллагеновых волокон;
- вегетососудистую дистонию лечат адаптогенами (элеутерококк, лимонник, женьшень), витаминно-минеральными комплексами (Магне В6, Магнелис В6, Витрум, ДоппельГерц, Пиковит).
Используют сеансы психотерапии (групповые и индивидуальные), снимающие эмоциональное перенапряжение. Под запретом находится табак, алкоголь, поднятие тяжестей, силовые нагрузки.
Опасен ли пролапс митрального клапана?
Все зависит от того, насколько сильно провисает створка клапана.
При незначительном провисании клапана люди живут долгие годы, ничем себя не ограничивая.
При значительном пролапсе клапан перестает выполнять свою функцию и возникает обратный ток крови из желудочка в предсердие.
Дети с ПМК подлежат диспансерному наблюдению с регулярным обследованием (ЭКГ, ЭхоКГ и др.).
В детском возрасте ПМК, как правило, протекает благоприятно. Осложнения при ПМК у детей возникают достаточно редко.
Возможно развитие острой (вследствие отрыва хорд, при лёгочной венозной гипертензии) или хронической митральной недостаточности, инфекционного эндокардита, тяжёлых форм аритмий, тромбоэмболий, синдрома внезапной смерти, чаще всего имеющего аритмогенный характер.
Развитие осложнений, прогрессирование клапанных нарушений и митральной регургитации неблагоприятно сказываются на прогнозе. ПМК, возникший у рёбенка, способен привести к трудно корригируемым нарушениям в более зрелом возрасте. В связи с этим необходима своевременная диагностика, чёткое проведение необходимых лечебных и профилактических мероприятий именно в детском возрасте.
Профилактика направлена в основном на предупреждение прогрессирования имеющегося клапанного порока и возникновения осложнений.
Вопрос о допуске к занятиям спортом решается индивидуально. При наличии пролапса митрального клапана
необходимо учитывать семейный анамнез (случаи внезапной смерти у родственников), наличие жалоб
на сердцебиения, кардиалгии, синкопальные состояния.
Изменения на ЭКГ (нарушения сердечного ритма, синдром укороченного и удлиненного QT)
являются основанием для принятия решения о противопоказании спортивных тренировок.
Это касается и наличия аномально расположенныех хорд и трабекул с синдромом раннего возбуждения желудочков,
которые, являясь аритмогенными МАРС, могут спровоцировать нарушения сердечного ритма у спортсменов
в условиях физического и психоэмоционального напряжения клапана.
Администрация сайта сайт не дает оценку рекомендациям и отзывам о лечении, препаратах и специалистах. Помните, что дискуссия ведется не только врачами, но и обычными читателями,
поэтому некоторые советы могут быть опасны для вашего здоровья. Перед любым лечением или приемом лекарственных средств рекомендуем обратиться к специалистам!
КOММЕНТАРИИ
Ирина
/ 2015-03-29
У ребенка с детства было незаращение овального окошечка в сердце, затем шумы. Наблюдались, без лечения. В 4-ом классе, просто повела к кардиологу на проверку. Ребенок активно занимается спортом, думаю, надо обследоваться. Сделали УЗИ сердца, поставили диагноз -пролапс митрального клапан 1-ой степени. Доктор назначила магнирот. В общем, пьем 3 раза в день.
Лена
/ 2015-03-29
А что насчет спорта? И каким спортом занимаетесь?
Ирина
/ 2015-03-29
Занимаемся тхэквандо, сказали, что пока пока спортом пока в нашем случае заниматься можно, но не до фанатизма.
Ира
/ 2015-03-30
Я так понимаю, что пролапс митрального клапана первой степени — это не патология, лечения не требуется. Небольшой прогиб (пролапс) створки митрального клапана встречается очень часто у практически здоровых людей. И живут с ним и жили раньше. Физкультурой и спортом заниматься можно, противопоказаний нет. Повсеместное выявление ПМК в последнее время связано с повальным назначением УЗИ сердца. Не было УЗИ, не было пролапса. А главное, теперь есть повод лечить, особенно в частных клиниках. Ведь надо каждые полгода ходить для наблюдения.
Наш доктор сказал, что значимость пролапса клапана для здоровья определяют не столько его степенью, сколько степенью связанной с ним митральной недостаточности. Так что если вашему ребенку поставили пролапс митрального клапана, не паникуйте раньше времени, проконсультируйтесь с грамотным специалистом
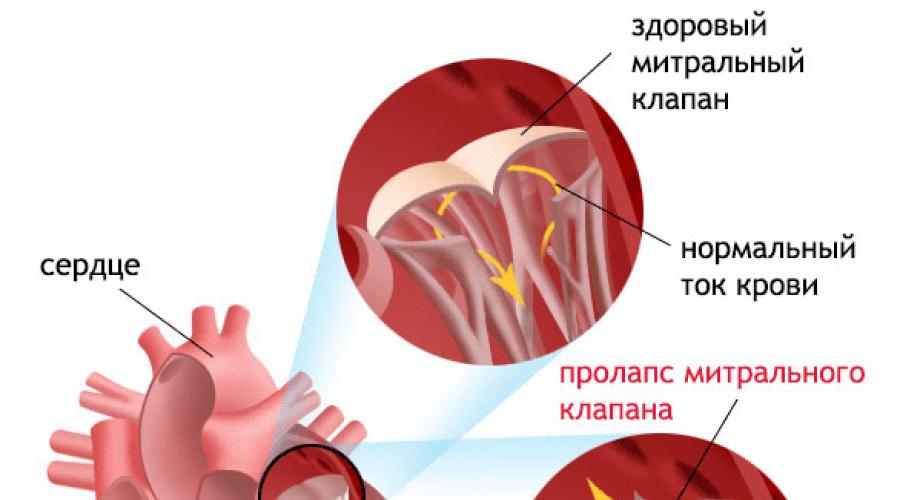
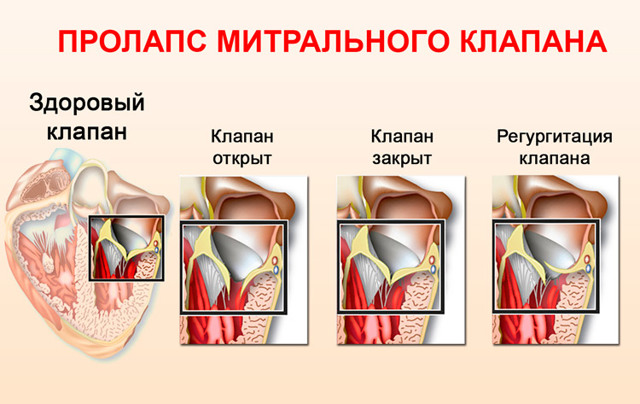
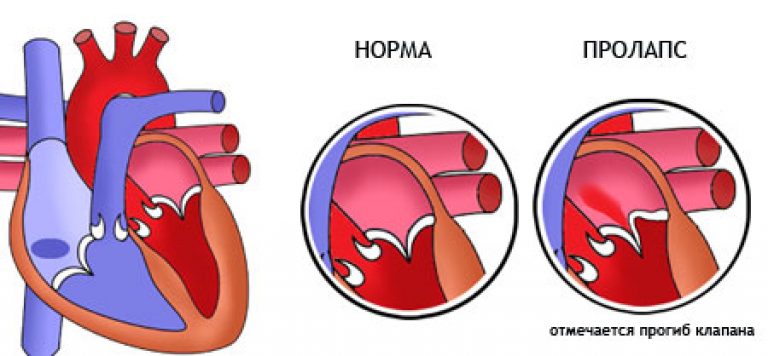
Пролапсом клапана сердца называется болезнь, характеризующаяся пригибанием створок в предсердие. Из-за неплотного прилегания створок патология сопровождается изменением движения крови: часть крови меняет направление, и из желудочка попадает в предсердие –
это явление называется регургитацией.
Патологии сердечной деятельности отмечаются при пролапсе клапанов, отделяющих предсердие от желудочка. Створки открыты во время диастолы – это явление соответствует расслаблению миокарда. Когда сердце сокращается, что соответствует систоле, створки закрыты и препятствуют движению крови из желудочка обратно в предсердие.
Изолированный пролапс трехстворчатого клапана у младших детей и подростков отмечается исключительно редко, вызывается теми же причинами, что и порок митрального клапана.