Симптомы почечной недостаточности у детей, лечение острой и хронической форм
Содержание статьи
- Диагностика
- Лечение почечной недостаточности
- Диета при острой почечной недостаточности
- Острая почечная недостаточность у детей хроническая
- Острая ПН у детей
- ХПН в детском возрасте
- Рекомендации по лечению
- Помощь ребенку при острой недостаточности
- Лечение хронической формы
- Как диагностируют ОПН?
- Помощь при острой форме почечной недостаточности
- Причины
- Питание
- Острая детская почечная недостаточность
- Стадии заболевания
- Методы терапии
- Консервативные методы
- Активные методы лечения у детей
- Гемодиализ
- Перитонеальный диализ
- Пересадка почки
- Симптоматика
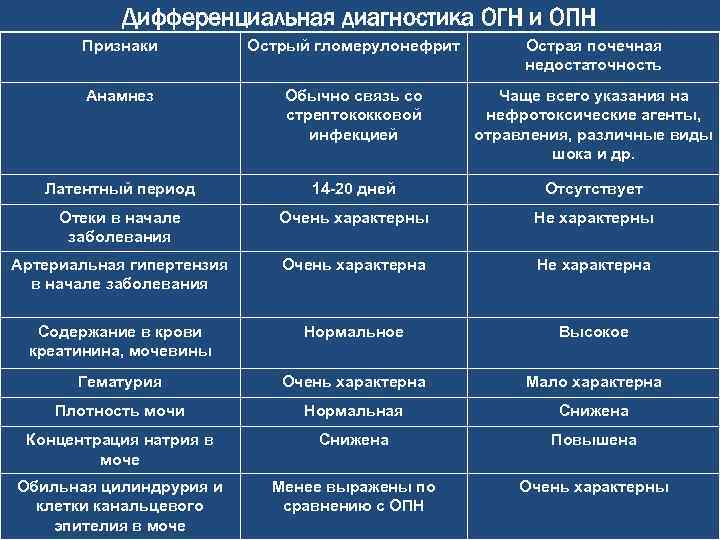
Диагностика
Выявлять заболевание следует как можно быстрее. Самые первые появившиеся симптомы должны насторожить родителей и мотивировать их на обращение к специалисту за консультацией.
При выявлении первых признаков болезни у малыша лучше обратиться к детскому урологу. Этот специалист обладает всеми необходимыми знаниями и опытом по лечению различных заболеваний почек и мочевыводящих путей.

Предварительно доктор осмотрит малыша и назначит ребенку весь необходимый спектр обследований. Для установления правильного диагноза требуется проведение лабораторных анализов и инструментальных исследований. Базовыми тестами диагностики различных клинических форм пиелонефрита считаются общий анализ крови и мочи.
Инфекционные варианты заболевания сопровождаются появлением большого количества лейкоцитов и выраженными изменениями в лейкоцитарной формуле. В ней изменяется количество нейтрофилов, лимфоцитов и моноцитов, что свидетельствуют о наличии в детском организме различных инфекций в острой стадии. Ускоренная многократно СОЭ говорит о степени выраженности воспалительного процесса.
Общий анализ мочи — это обязательный тест при любых заболеваниях почек и мочевыводящих путей, в том числе и при пиелонефрите. Воспаление проявляется увеличением количества лейкоцитов, изменением цвета, а в некоторых случаях и плотности мочи.
Для уточнения возбудителя заболевания при инфекционных формах пиелонефрита врачи используют дополнительное лабораторное исследование — бакпосев. Он не только сможет выявить причину и возбудителя инфекционного пиелонефрита, но и также даст уточнения к каким антибиотикам он чувствителен. Такой тест является обязательным для выбора оптимальной тактики терапии.
Детские урологи также могут назначить ребенку ультразвуковое исследование почек и мочевыводящих путей. Этот метод позволяет выявить различные структурные аномалии и патологии строения почек, которые приводят к различным нарушениям отведения мочи.
УЗИ почек является обязательным обследованием при обструктивном пиелонефрите. Метод — безопасный и может применяться даже у самых маленьких пациентов. Также ультразвуковое исследование почек проводят грудничкам, имеющим факторы риска по развитию почечных заболеваний.
У детей более старшего возраста для определения функциональной способности почек проводится специальное рентгенологическое исследование — урография. Для этого по вене вводится специальное вещество — уроконтраст. Оно избирательно проникает в почечную ткань и мочевыводящие органы ребенка и окрашивает их.
В течение процедуры делается несколько рентгеновских снимков, которые дают описательную картину о том, как почки образуют и выводят мочу. Исследование имеет ряд противопоказаний и назначается только лечащим урологом.
В некоторых странах врачи используют метод радиоизотопной ренографии. Она заключается во введении специального радиовещества, которое избирательно проникает в почечную ткань. Обычно этот метод используется для выявления односторонних патологий.
В нашей стране в связи с большим количеством противопоказаний к проведению данного метода, в том числе выраженной лучевой нагрузкой, данное исследование широко не распространено.

Для постановки правильного диагноза требуется проведение нескольких диагностических тестов. Чтобы точно говорить о наличии хронического пиелонефрита, требуется обнаружение клинических и/или лабораторных признаков болезни в течение длительного времени.
В ходе развития болезни требуется обязательный контроль со стороны врачей за изменениями в анализах. Грамотное и внимательное отношение за состоянием малыша поможет предотвратить множественные негативные осложнения и последствия болезни в дальнейшем.
Лечение почечной недостаточности
Направления лечения при почечной недостаточности:
| Направление лечения | Мероприятия |
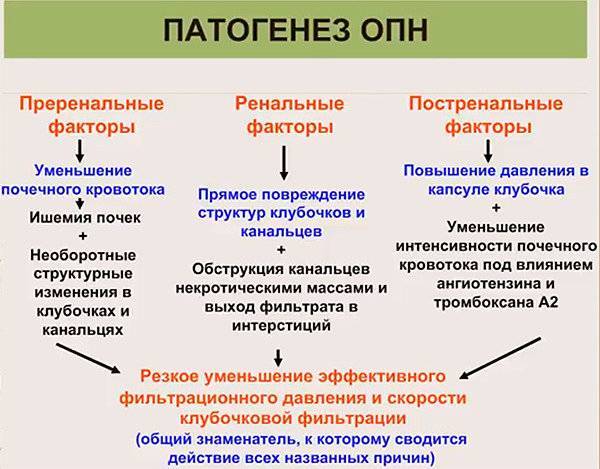
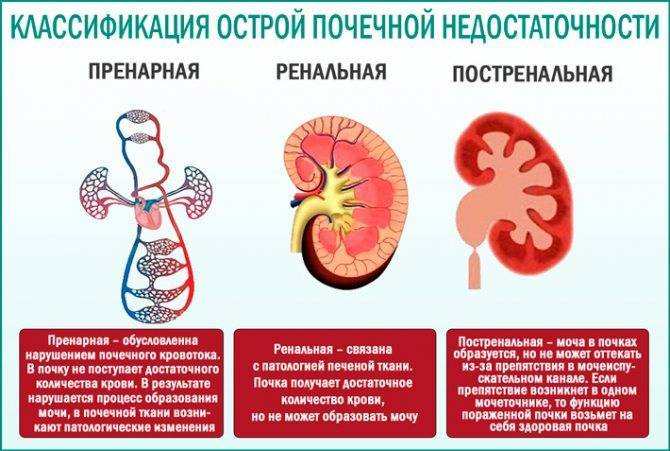
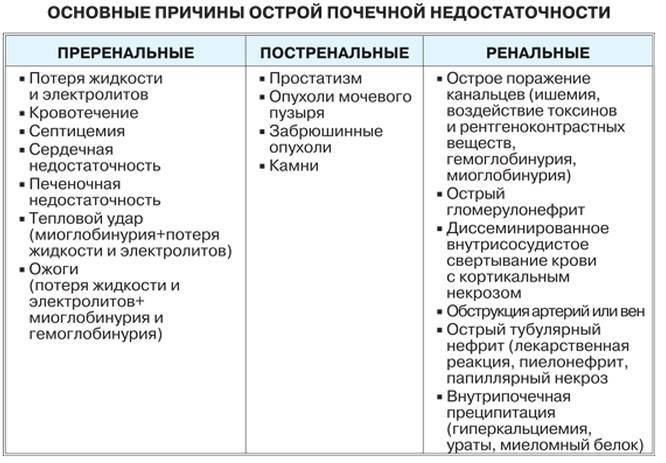
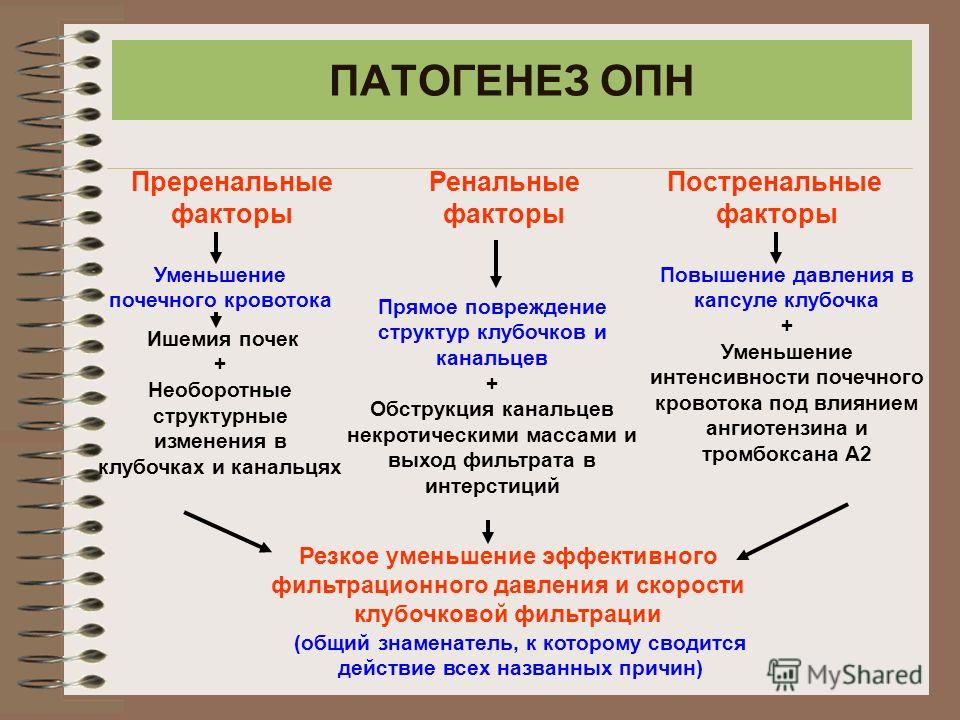
| Устранение причин преренальной острой почечной недостаточности. |
|
| Устранение причин ренальной острой почечной недостаточности |
|
| Устранение причин постренальной острой почечной недостаточности | Необходимо устранить препятствие, которое мешает оттоку мочи (опухоли, камня и др.) Чаще всего для этого требуется хирургическое вмешательство. |
| Устранение причин хронической почечной недостаточности | Зависит от основного заболевания. |
| Меры борьбы с нарушениями, которые возникают в организме при острой почечной недостаточности | |
| Устранение нарушений водно-солевого баланса |
|
| Борьба с закислением крови | Врач назначает лечение в случае, когда кислотность (pH) крови опускается ниже критического значения – 7,2. Внутривенно вводят раствор натрия бикарбоната, пока его концентрация в крови не повысится до определенных значений, а pH не поднимется до 7,35. |
| Борьба с анемией | При снижении уровня эритроцитов и гемоглобина в крови врач назначает переливания крови, эпоэтин (препарат, являющийся аналогом почечного гормона эритропоэтина и активирующий кроветворение). |
| Гемодиализ, перитонеальный диализ | Гемодиализ и перитонеальный диализ – методы очищения крови от различных токсинов и нежелательных веществ.Показания при острой почечной недостаточности:
При гемодиализе кровь пациента пропускают через специальный аппарат – «искусственную почку». В нем есть мембрана, при помощи которой происходит фильтрация крови и её очищение от вредных веществ. |
| Пересадка почки | Трансплантация почки осуществляется при хронической почечной недостаточности, когда в организме больного возникают тяжелые нарушения, и становится ясно, что помочь больному другими способами не получится. Почку берут от живого донора или трупа. После пересадки проводят курс терапии препаратами, подавляющими иммунитет, чтобы не произошло отторжение донорской ткани. |
Диета при острой почечной недостаточности
- Необходимо снизить количество белка в рационе, так как продукты его обмена оказывают дополнительные нагрузки на почки. Оптимальное количество – от 0,5 до 0,8 г на каждый килограмм массы тела в сутки.
- Для того чтобы организм больного получал необходимое количество калорий, он должен получать пищу, богатую углеводами. Рекомендуются овощи, картофель, рис, сладкое.
- Соль нужно ограничивать только в том случае, если она задерживается в организме.
- Оптимальное потребление жидкости – на 500 мл больше того количество, которое организм теряет в течение суток.
- Больному следует отказаться от грибов, орехов, бобовых – они также являются источниками большого количества белка.
- Если повышен уровень калия в крови – исключить виноград, курагу, изюм, бананы, кофе, шоколад, жареный и печеный картофель.
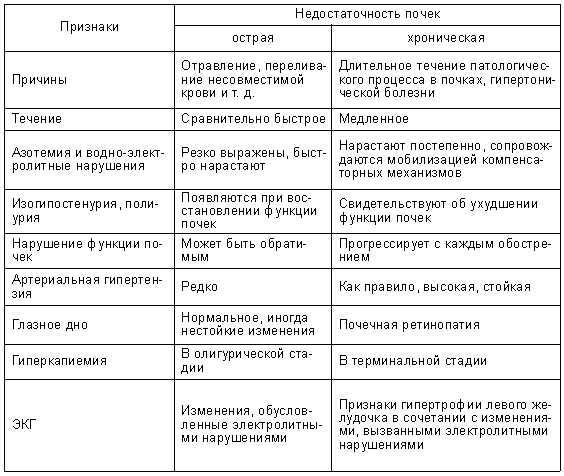
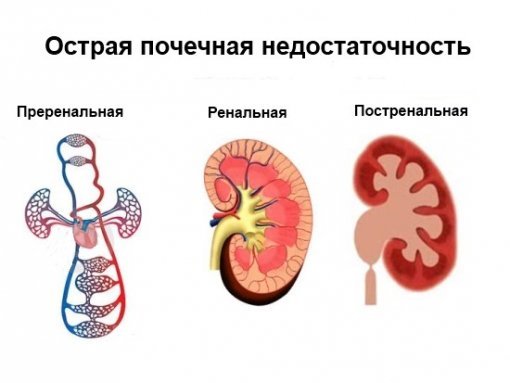
Острая почечная недостаточность у детей хроническая
К почечной недостаточности относятся патологии деятельности органа, при которых страдает способность почек очищать кровь от шлаков и выводить их из организма.
ХПН у детей сопровождается дисбалансом метаболических процессов, что может приводить к проблемам с другими органами и системами.
Несколько десятилетий назад такой диагноз означал верную смерть, ведь если отказывали почки, то моча прекращала выделяться, а организм быстро отравлялся обменными продуктами. Однако новые методы лечения и своевременная диагностика позволили спасти множество жизней.
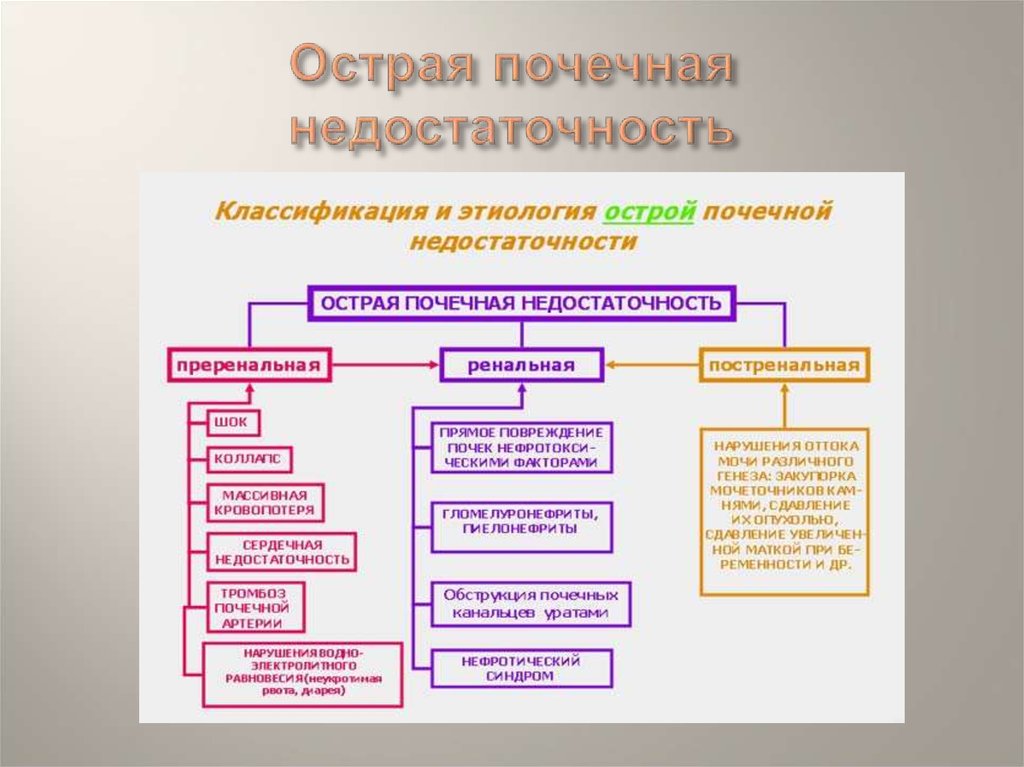
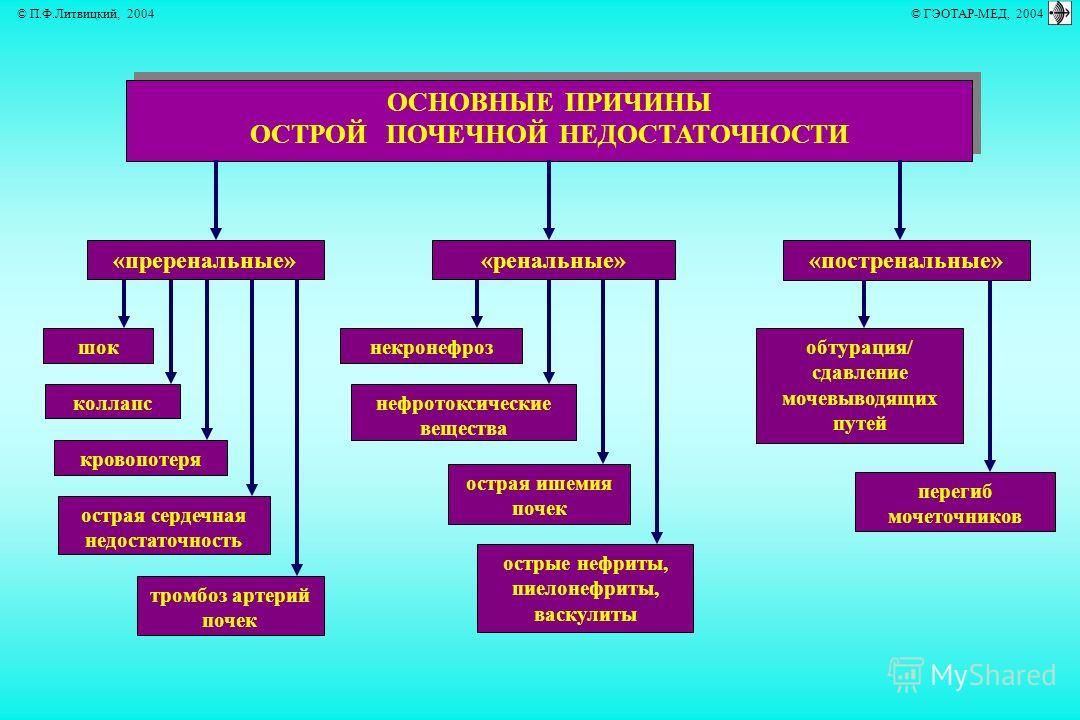
Острая ПН у детей
Острая почечная недостаточность у детей возникает по многим причинам
Острая почечная недостаточность у детей возникает по следующим причинам:
- Сильная кровопотеря во время травмы или болезни.
- Шок, стресс.
- Сердечная недостаточность.
- Инфекционные болезни.
- Сужение протоков мочевыводящих путей.
- Интоксикации.
Для ОПН характерно появление у ребёнка сильного озноба, повышение температуры, скачки АД, посинение или пожелтение кожных покровов, выделение тёмной мочи с примесью крови, протеинурия. Если на начальной стадии болезни не обратить внимания на опасные симптомы и вовремя не начать лечение, то позже появятся такие признаки недуга:
- уменьшение количества выделяемой урины;
- протеинурия и гематурия (белок и кровь в моче);
- может присоединиться гастрит;
- аритмия;
- перикардит;
- у девочек-подростков нарушается менструальный цикл;
- страдает нервная система (появляется паралич конечностей, судороги, страдает память);
- коматозное состояние и потеря сознания;
- болезнь может перейти в хроническую форму.
Если своевременно начать лечение, то количество выводимой мочи увеличивается, постепенно приходят в норму и другие показатели. Состояние ребёнка улучшается. Острая почечная недостаточность у детей может приводить к некрозу тканей органа (отмирание).
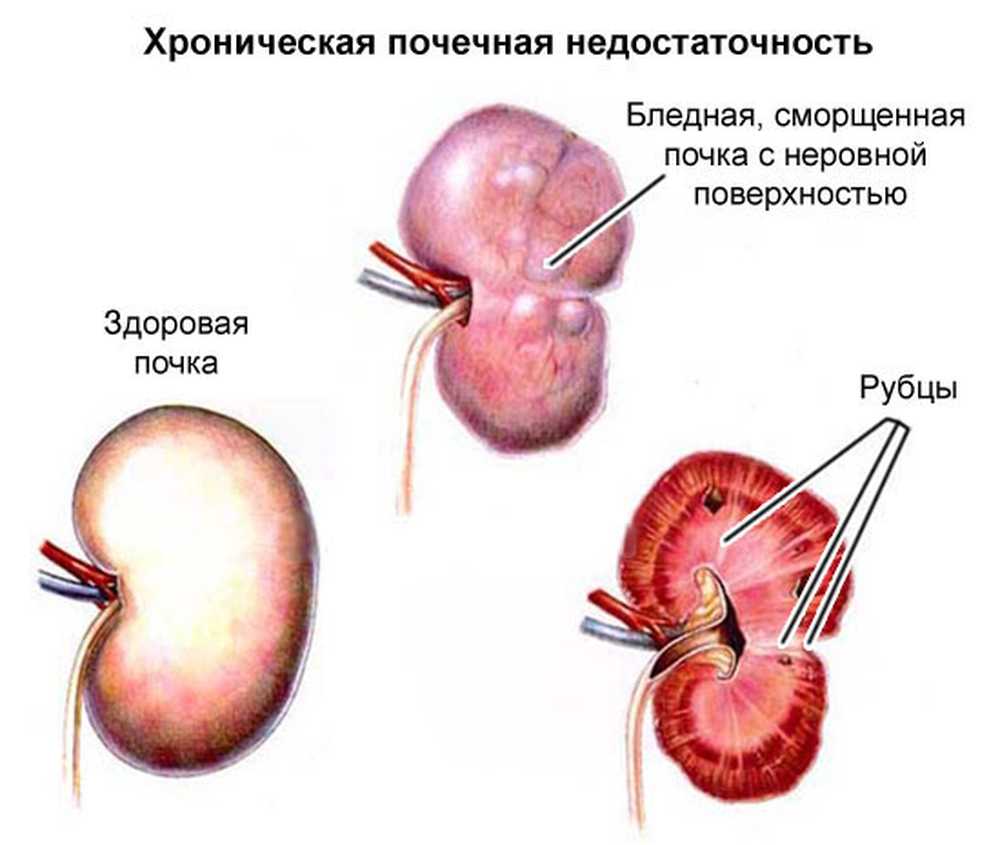
ХПН в детском возрасте
Хроническая почечная недостаточность у детей в отличие от острой формы развивается постепенно
Хроническая почечная недостаточность у детей в отличие от острой формы развивается постепенно. В итоге орган сжимается и полностью утрачивает свои функции. Причины возникновения этой формы ПН у детей следующие:
- мочекаменная болезнь;
- гипертония;
- частые интоксикации;
- склеродермия;
- нефриты различного происхождения;
- поликистоз почек;
- опухоли органа;
- недоразвитие почек;
- сахарный диабет;
- длительный приём нефротоксичных лекарств.
Выделяют несколько стадий ХПН:
- Латентная стадия характеризуется отсутствием внешних признаков. Ребёнок может ощущать сухость во рту, общую слабость. При проведении анализов в моче обнаруживается белок, нарушается состав крови.
- Компенсированная стадия проявляется в увеличении суточного количества мочи. Нарушения биохимического состава крови становятся более серьёзными.
- Интермитирующая. При проведении исследования крови обнаруживается повышенное содержание креатинина и мочевины. У ребёнка снижается аппетит, возникает привкус железа во рту и аммиачный запах из него. Часто бывает рвота, боли в суставах, понижение мышечного тонуса. Из-за снижения иммунитета малыш часто болеет. Отмечается пожелтение кожных покровов.
- Терминальная стадия характеризуется появлением нарушений в работе нервной системы. Ребёнок может быть апатичным или возбуждённым, его поведение часто неадекватное, страдает сон. На этой стадии проявляются нарушения в работе сердечно-сосудистой системы, дистрофия, понижается свёртываемость крови. У заболевшего малыша пот пахнет мочой.
Чем раньше начато лечение, тем больше вероятность, что малыш полностью поправится. Когда в организме начались необратимые изменения (4 стадия), спасти ребёнка не получится.
Рекомендации по лечению
Терапия при недуге зависит от интенсивности клинических проявлений и результатов проведенного обследования. В большинстве случаев ребенку требуется госпитализация, поскольку только в условиях медицинского учреждения возможно оказание полноценной поддержки пациента. Лечение почечной недостаточности дома недопустимо, поскольку оно может привести к гибели малыша.
Помощь ребенку при острой недостаточности
Данное состояние считается жизнеугрожающим. Поэтому время имеет ключевое значение. При возникновении ярких симптомов потребуется оказание неотложной помощи. Это связано с высокой скоростью накопления токсичных продуктов азотистого обмена в крови. В больнице детям ставится внутривенный катетер для введения растворов. Проводится стимуляция диуреза за счет использования мочегонных средств. Дезинтоксикация подразумевает также промывание желудка, особенно при подозрении на ятрогенное происхождение заболевания. Если существует угроза жизни пациента, требуется проведение гемодиализа. Данная процедура значительно улучшает дальнейший прогноз заболевания. Необходима также антибиотикотерапия, направленная как на причину развития недуга, так и на профилактику возникновения осложнений. Используются и симптоматические средства — спазмолитики и обезболивающие.
Лечение хронической формы
В данном случае борьба с недугом значительно затруднена и зависит от стадии процесса. На терминальном этапе помочь ребенку должным образом не удается. Лечение носит поддерживающий характер. Проводятся внутривенные инфузии, направленные на восстановление баланса жидкости. Важным этапом является также коррекция электролитных нарушений и уровня артериального давления. При выраженном поражении почек потребуется регулярное проведение гемодиализа, без которого пациент погибнет.
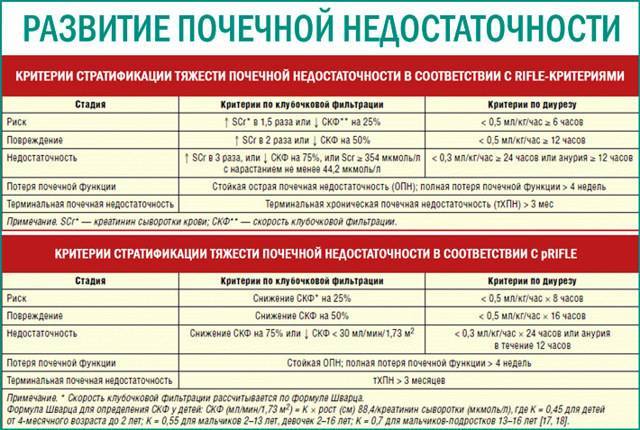
Как диагностируют ОПН?
Анализы мочи
Основным признаком, по которому можно заподозрить нарушение в работе почек у ребенка, является резкое уменьшение выделения мочи (олигурия). Позже присоединяются все описанные выше симптомы и нарушения быстро прогрессируют. Для подтверждения диагноза необходимо сдать анализы мочи и крови с вены.
Для ОПН в анализе мочи характерны следующие изменения:
- снижение осмолярности и плотности мочи;
- увеличение уровня креатинина и мочевины;
- повышенное содержание солей натрия;
- лейкоцитурия и цилиндрурия.
В анализе крови при почечной недостаточности резко увеличивается количество креатинина, а показатели клубочковой фильтрации уменьшаются на 25%. Значительно снижается уровень калия.
Дополнительными исследованиями при постановке диагноза являются УЗИ почек, рентгенография и цистоскопия.

УЗИ почек ребенку
Диагностика ХПН основана на анамнезе жизни и истории болезни, в которой есть хронические заболевания почек и органов мочевыводящих путей.
Помощь при острой форме почечной недостаточности
Особенно тяжело такое состояние переносится в детском возрасте. Если же ребенок родился с явлениями ОПН на фоне наследственного заболевания (например, поликистозная болезнь в рамках наследственных синдромов), то он должен находиться в специальной камере для поддержания оптимального температурного режима. Чтобы избежать рабдомиолиза (некроза скелетных мышц), нужно через каждые три часа менять позу малыша. Также с этой целью несколько раз в день рекомендуется делать ребенку нежный массаж.
Для маленьких пациентов с таким диагнозом динамически определяют следующие показатели:
- температура тела;
- ЧСС (частота сокращений сердца);
- венозное давление;
- давление в артериях;
- дыхательная частота.
Кроме того, каждые 12 часов новорожденного нужно взвешивать. Раз в неделю необходимо брать кровь и мочу с целью развернутой оценки показателей. Детский доктор может прописать следующее лечение:
- восполнение водной нагрузки с учетом стадии процесса;
- поддержание функции почек дофамином в адекватной дозе;
- симптоматическая терапия – борьба с развившимися проявлениями недостаточности почек.
Многие люди ошибочно считают, что лечить ОПН на стадии олигурии (малого выделения мочи) нужно мочегонными препаратами. Однако они противопоказаны.
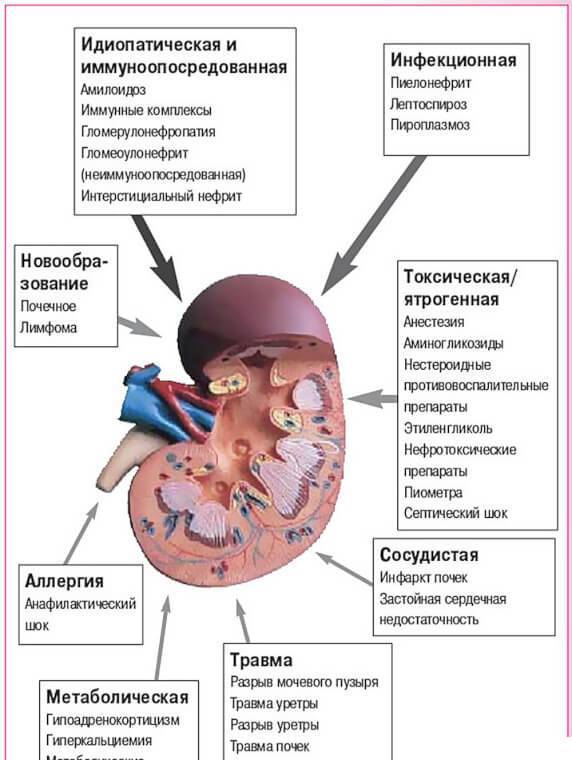
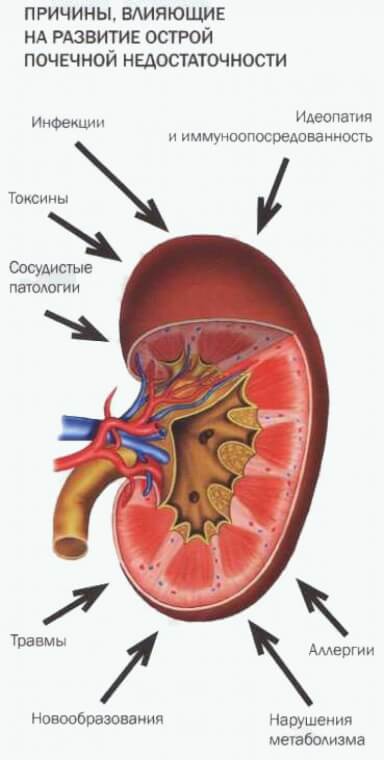
Причины
Детский пиелонефрит по распространенности находится на втором месте после ОРВИ. В некоторых случаях он является осложнением ранее перенесенного респираторного заболевания.
Основные причины пиелонефрита у детей – действие бактерий. Реже заболевание вызвано вирусами или грибками. Возбудителем является кишечная или синегнойная палочка, протей, золотистый стафилококк, энтерококки, сальмонеллы, грибки Кандида, микоплазмы или хламидии, а также любые инфекции мочевыводящих путей.
В процессе жизнедеятельности бактерии выделяют биологически активные соединения, которые оказывают токсическое воздействие на почки и провоцируют воспаление. Патогенные микроорганизмы могут попадать в почки следующим путем:
- Гематогенным. Воспаление чаще развивается у грудничков. Инфекция попадает с током крови из очагов инфекции в организме. Пиелонефрит может стать следствием кариеса зубов, гнойников на коже, ангины, гнойного омфалита или пневмонии.
- Лимфогенным. Бактерии проникают с током лимфы из других очагов инфекции.
- Восходящим. Данная разновидность присуща детям старшего возраста. Возбудитель сначала попадает в мочеиспускательный канал, а потом в другие органы мочевыделительной системы. Такая форма инфицирования характерна при колите, дисбактериозе, вульвите, вульвовагините, цистите и кишечной инфекции.
Питание
Особое внимание уделяется составлению адекватного и сбалансированного диетического питания для пациента. В первую очередь стоит снизить количество белка, поступаемого в организм. В норме его должно быть не более 50 грамм, что соответствует дневной норме, которую черпают из творога, яиц, нежирных сортов мяса
В норме его должно быть не более 50 грамм, что соответствует дневной норме, которую черпают из творога, яиц, нежирных сортов мяса.
После того как белковый продукт проникает в организм, он претерпевает определенных трансформаций, в результате которых образовываются токсичные вещества. Если в почках имеется хроническая патология, то они не способны очищать организм от продуктов распада. Для сокращения нагрузки стоит отказаться от фасоли, бобовых продуктов, соевых растений.
Острая детская почечная недостаточность
Симптомы ОПН всегда ярко выражены и появляются внезапно. Патология сопровождается частичным или полным прекращением работы почек. У ребенка резко уменьшается количество выводимой урины, в тяжелых случаях отток мочи полностью прекращается. В результате из детского организма не выводятся токсические вещества. Болезнь также характеризуется выраженным быстрым снижением клубочковой фильтрации с невозможностью поддержания гомеостаза.
Молниеносное развитие острой печеночной недостаточности может закончиться уремической комой или смертью. При первых симптомах нужно незамедлительно вызывать «Скорую помощь».
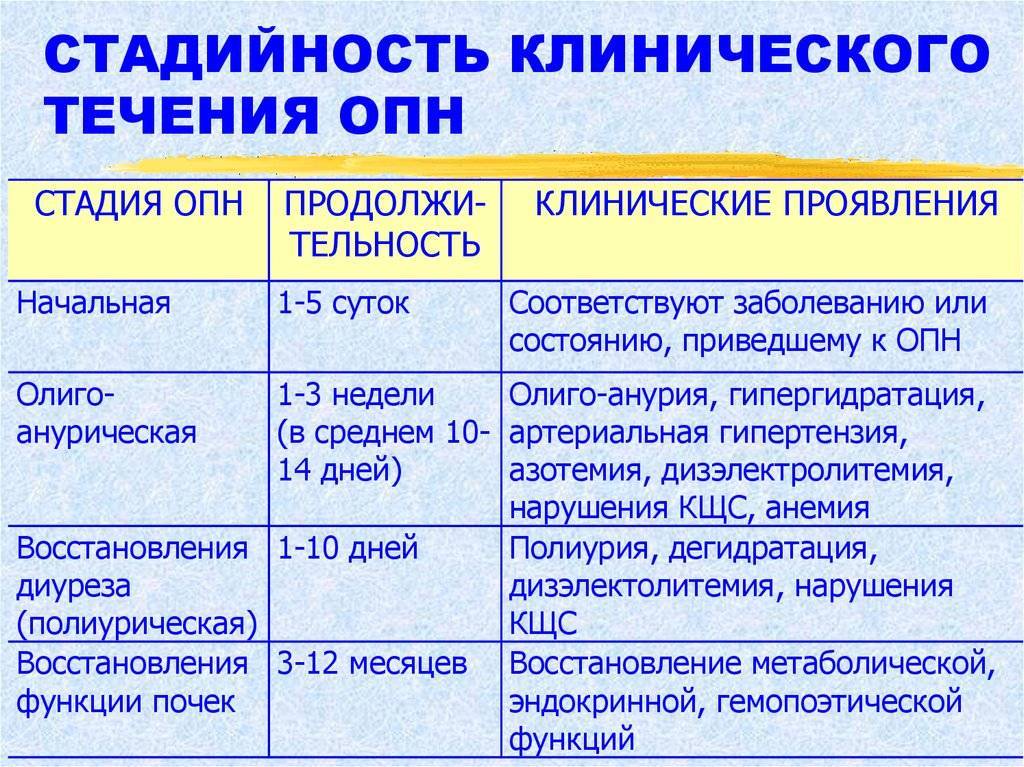
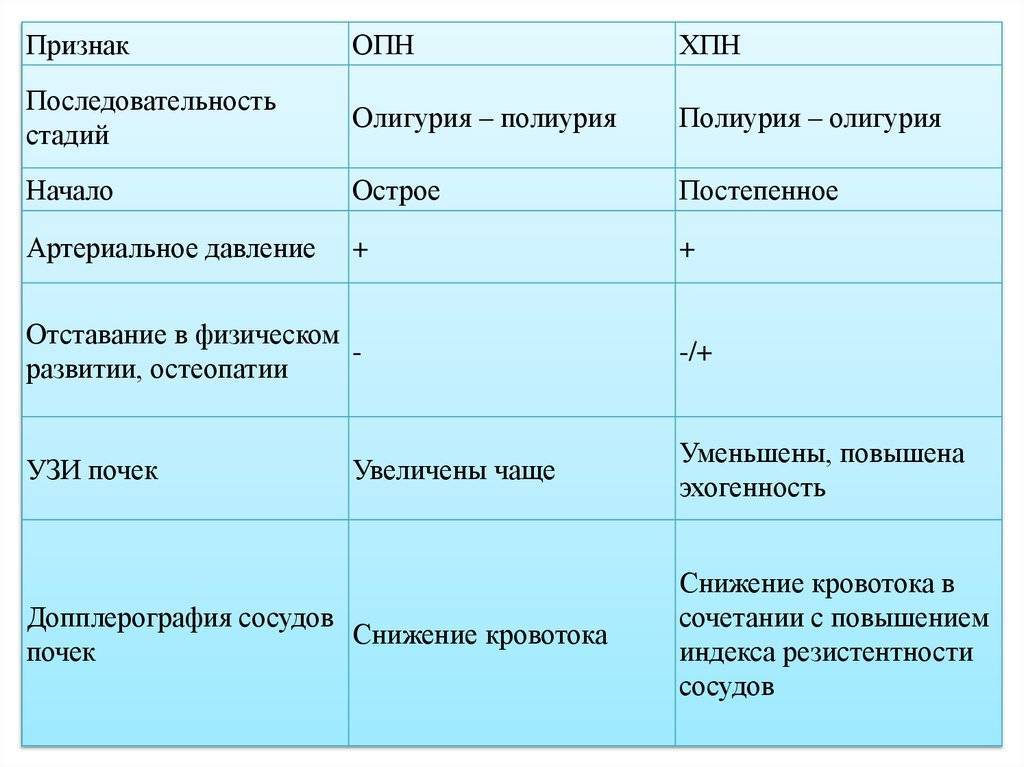
Стадии заболевания
Симптоматика и признаки зависят от формы патологии.
Выделяют 4 последовательные стадии:
- Начальная (преданурическая) – в первые сутки происходит уменьшение количества выделяемой мочи. В почках развиваются патологические процессы, в результате органы постепенно утрачивают основные функции.
- Вторая (анурическая) – длится от одного дня до трех недель. Из организма не выходятся шлаки и продукты азотистого обмена. Нарушается кислотно-щелочной баланс, возникает острая интоксикация, может полностью прекратиться мочеотделение. Эта стадия сопровождается ярко выраженной симптоматикой.
- Третья (полиурическая) – восстановительный период длится 2–3 недели. У ребенка постепенно налаживается диурез, нормализуются почечные, сосудистые, пищеварительные функции.
- Четвертая (восстановительная) – выздоровление происходит после того, как ткани почек полностью восстанавливают свою работу. Во время восстановления ребенок находится под наблюдением врача.

Методы терапии
Лечение направлено на восстановление работы почек и на замедление развития заболевания. В каждом случае курс терапии подбирается индивидуально. Сначала устраняют первопричину, которая стала провокатором патологии. При лечении ХПН применяется антибиотикотерапия, это препараты пенициллинового ряда или группы цефалоспоринов. Дополнительно назначаются процедуры по очистке и восстановлению циркуляции крови. В зависимости от клинической картины и формы болезни применяется медикаментозное или активное лечение.
Консервативные методы
Общая терапия включает в себя:
- соблюдение бессолевой, низкобелковой диеты;
- назначаются мочегонные средства для усиления диуреза;
- применяют гормональные препараты, с целью снижения активности аутоиммунных процессов в организме;
- прием стимуляторов эритропоэза для лечения анемии у детей;
- регуляция артериального давления для предупреждения развития сердечных заболеваний;
- используются антациды для уменьшения кислотности желудка;
- регулярный прием кальция и витамина D для предотвращения появления почечной остеодистрофии.
Активные методы лечения у детей
Когда медикаменты не помогают, больному назначается аппаратная терапия, которая позволяет поддерживать жизнедеятельность и предотвращает рецидивы.
Гемодиализ
Уникальная процедура для очистки крови, которая проводится с помощью аппарата «искусственная почка». Цель гемодиализной терапии внепочечное очищение крови, удаление из организма токсических продуктов обмена веществ, восстановление водно-солевого баланса. Гемодиализ позволяет продлить жизнь ребенка, но больной должен постоянно посещать диализный центр.
Перитонеальный диализ
Процедура заключается в искусственной очистке крови и коррекции водно-солевого баланса благодаря фильтрации веществ через брюшную полость. Преимущество методики – очищение крови и нормализация солевого баланса в домашних условиях. Для перитонеального диализа применяют портативный прибор, который носят на себе. При хронической недостаточности этим аппаратом пользуются до тех пор, пока не будет пересажен донорский орган.
Пересадка почки
Сегодня трансплантация донорской почки у детей — распространенная операция, выживаемость после хирургического вмешательства составляет 80%. Врачи подтверждают, что пересадка почки не только улучшает качество жизни пациента с ХПН, но и увеличивает ее продолжительность. Трудности связаны с нехваткой донорских органов, поэтому многим больным с хронической недостаточностью не удается дожить до трансплантации.
Симптоматика
В основе недостаточности почек лежит постоянная гипоксия (нехватка кислорода) почечной ткани, что вызывает повреждение канальцев и развитие интерстициального отёка. Состояние недостаточности проявляется в физиологическом плане:
- нарастающей азотемией (избыточным содержанием азотистых соединений в крови);
- электролитным дисбалансом;
- декомпенсированным ацидозом (кислотно-щелочным дисбалансом).
Основными симптомом хронической недостаточности почек у детей являются частые головные боли, полиурия (учащение мочеиспускания), частая рвота, кишечные расстройства – в частности, диарея. Данные признаки не являются специфическими и могут свидетельствовать о других болезнях: для определения истинных причин плохого самочувствия необходимо пройти подробную диагностику в специализированном учреждении.
Одним из наиболее характерных проявлений недостаточности почек является отставание ребёнка в росте от показателей, соответствующих его возрасту. Данный признак медики называют «конечным инфантилизмом»: прямая причина задержки роста – постоянная высокая кислотность крови и повышенный уровень кальция при пониженном содержании калия.
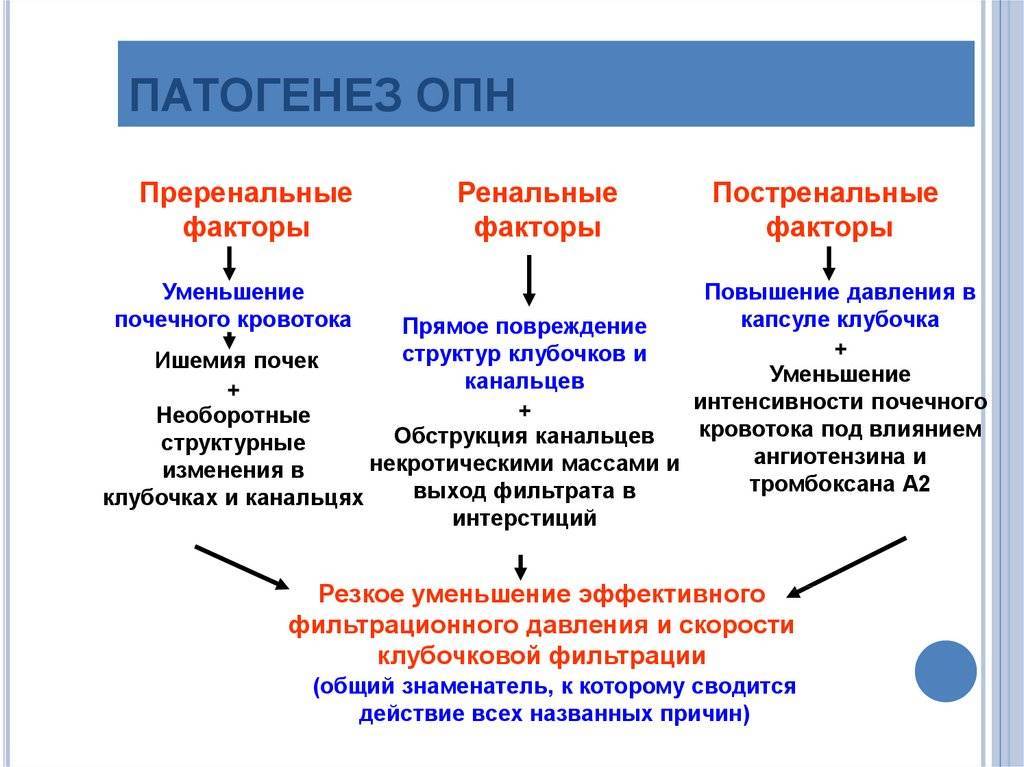
Острая недостаточность почек развивается внезапно: почти в 100% случаев это не самостоятельное заболевание, а осложнение какой–то другой патологии. По этой причине клинические проявления почечной дисфункции переплетены с симптомами основной болезни.
Наиболее ранний и показательный признак почечной дисфункции – уменьшение диуреза (оттока мочи). В ряде случаев наступает полная (абсолютная) олигурия. Данная стадия продолжается от 2 до 14 дней и в плане тяжести и последствий для организма зависти от течения первичной болезни.
Почти у всех детей с острой дисфункцией почек развиваются также:
- признаки нарушения сознания, которые вызываются отёком мозга;
- расстройства нервной деятельности;
- снижение двигательной активности;
- бледность кожных покровов;
- геморрагические высыпания;
- пастозность наружных кожных покровов (консистенция теста);
- отёк лица, конечностей;
- скопление жидкости в брюшной полсти (асцит) и межплевральных пространствах лёгких (плеврит);
- аммиачный запах изо рта;
- одышка;
- тахикардия:
- повышение давления;
- судороги;
- уремический колит.
Тяжёлую симптоматику следует немедленно купировать. Диализ позволяет устранить клинические признаки недостаточности в течение 24–48 часов.