Скарлатина: первые симптомы у детей с фото, лечение антибиотиками и меры профилактики
Содержание статьи
- Диагностика скарлатины у детей
- Классификация скарлатины
- Типичные формы скарлатины
- Атипичные формы скарлатины
- Каковы возможные последствия скарлатины?
- Ранние осложнения скарлатины появляются через 3-4 дня после начала болезни.
- Поздние осложнения скарлатины
- Лечение скарлатины у детей
- Профилактика скарлатины у детей
- Формы заболевания
- Стадии развития болезни и симптомы
- Какова причина скарлатины?
- Как проводить профилактику скарлатины?
- Лекарственная терапия
- Антибактериальная терапия антибиотики при скарлатине
- Поддерживающая терапия
- Можно ли лечить в домашних условиях
- Народные методы лечения скарлатины у детей
- Можно ли купать ребенка
- Немного из истории
- Особенности протекания у детей разного возраста
Диагностика скарлатины у детей
Определение диагноза скарлатины у детей по симптомам
Диагноз скарлатины у детей ставят на основании совокупности клинических симптомов. В типичных случаях в первые дни болезни основными диагностическими критериями являются: наличие характерного симптома: триады (интоксикация, ангина, сыпь), почти одновременно (в течение 1 — 172 СУТ) появление всех указанных симптомов, мелкоточечный характер густо расположенной сыпи с преимущественной локализацией на сгибах рук и ног. Последние два симптомы: характер сыпи и ее локализация — являются опорным моментом в распознавании атипичных форм скарлатины. На 5 -7-й день лечения скарлатины при угасании симптомов диагноз ставится на основании мелкоточечных кровоизлияний (петехий) и подчеркнутой выраженности кожных складок в типичных для скарлатинозной сыпи местах, наличия «малинового» языка и анамнестических указаний на наличие характерной триады в первые дни болезни.
В более поздние сроки лечения скарлатины, когда речь идет о ретроспективном диагнозе, наибольшее значение имеет характерное крупнопластинчатое шелушение кожи. Определенным доводом в пользу перенесенной скарлатины может быть и обнаружение типичных для скарлатины осложнений и симптомов «скарлатинного сердца». Имеют значение указания на имевшееся 2 — 3 нед назад недомогание, сопровождавшееся подозрительными на скарлатину симптомами, случаи которой имелись в окружении больного (с учетом сроков заразного и инкубационного периодов).
Дифференциация симптомов скарлатины от других заболеваний у детей
Скарлатину следует дифференцировать от других заболеваний, сопровождающихся сыпью. От симптомов кори симптомы скарлатины у детей отличается отсутствием кашля, насморка, конъюнктивита. Даже если она присоединяется к острому респираторному заболеванию, катаральных симптомов не бывает, они угасают при лечении(сказывается симпати-котония, свойственная скарлатине в начальном периоде болезни). Сыпь появляется при скарлатине к концу 1-х — началу 2-х суток, при кори — через несколько дней от начала заболевания, отличаясь по характеру и продолжительности высыпания. Она сначала появляется только на лице в виде пятнисто-папулезных элементов, гораздо более крупных, чем при скарлатине. Общая продолжительность высыпания — 3 дня.
От симптомов краснухи скарлатина отличается более мелкой сыпью с типичной локализацией на сгибах (при краснухе сгущение сыпи наблюдается на разгибательных поверхностях рук, ягодицах). Гиперемия слизистых оболочек глотки при скарлатине более яркая, чем при краснухе, четко ограничена краем твердого неба, захватывает миндалины и дужки. При лечении краснухи преобладает увеличение затылочных лимфатических узлов, а также лимфоузлов, расположенных на сосцевидном отростке, при скарлатине гиперплазированы преимущественно тонзиллярные.
В начальном периоде ветряной оспы иногда наблюдается скарлатиноподобная сыпь и эритема кожи (так называемая реш), при которой нет свойственной скарлатине локализации, сыпи и нет ангины. Реш быстро исчезает, на смену появляются типичные элементы ветряной оспы, не имеющие ничего общего со симптомами скарлатинозной сыпи.
Заболевания стафилококковой этиологии (плевропневмония, остеомиелит, флегмона) могут иногда сопровождаться скарлатиноподобнои сыпью. Сыпь при этом бывает скудной, грубой и неравномерно выраженной на разных участках тела, без характерного преобладания на сгибах. При этом в отличие от скарлатины нет параллелизма между выраженностью общих явлений и интенсивностью сыпи.
Потница у детей раннего возраста напоминает симптомами скарлатинозную сыпь. Однако она не имеет свойственной скарлатине локализации, располагается на влажной коже, усиливается при перегревании и не имеет свойственных скарлатине циклических изменений.
Иногда возникает необходимость дифференцировать симптомы скарлатины при лечении с одной из форм иерсиниоза — дальневосточной скарлатиноподобнои лихорадкой, сопровождающейся иногда сыпью и другими напоминающими скарлатину признаками. В отличие от скарлатины в начале болезни отмечается симптом: катар верхних дыхательных путей, лихорадка более продолжительная, возможны боли в животе, дисфункция кишечника, увеличение печени, селезенки. При подозрении на иерсиниоз необходимо провести бактериологическое и серологическое исследования.
Классификация скарлатины
Скарлатина может протекать с типичными, характерными для данного заболевания симптомами и иметь атипичное течение.
Типичные формы скарлатины
Типичные формы скарлатины могут протекать легко, иметь среднетяжелое или тяжелое течение.
Легкая форма заболевания протекает с нормальной или субфебрильной температурой тела и слабовыраженными симптомами интоксикации. Катаральная ангина и сыпь беспокоят больного не более 4 — 5 дней. В настоящее время до 80% всех случаев скарлатины имеет легкое течение.
Среднетяжелая форма заболевания протекает с фебрильной температурой тела и умеренно выраженными явлениями интоксикации. Ребенка беспокоит слабость, головная боль, кратковременная рвота и тахикардия до 140 ударов в минуту. Ангина может быть фолликулярной или гнойной. Сыпь ярко выражена. Заболевание длится 6 -8 дней.
Тяжелая (токсическая) форма заболевания протекает с высокой (до 41оС) температурой, многократной рвотой, тахикардией до 160 ударов в минуту, понижением артериального давления. Отмечаются нарушение психического статуса больного, появляются менингеальные симптомы и потеря сознания, возможно развитие инфекционно-токсического шока.
Тяжелая септическая форма заболевания протекает с преобладанием септического компонента. Развивается некротическая ангина. Воспалительный процесс распространяется в глубину тканей, захватывая дно полости рта, дужки и мягкое небо. Ангина может приобрести гангренозно-геморрагическую форму.
Воспаление лимфатических узлов носит некротический характер. Расплавленные гнойные массы в лимфатических узлах захватывают капсулу железы и клетчатку. Развивается аденофлегмона шеи, синусит, воспаляется среднее ухо и ячеистые структуры сосцевидного отростка.
Рис. 8. На фото скарлатина у детей. Сыпь и шелушение кожи — симптомы заболевания.
Атипичные формы скарлатины
К атипичным формам относится скарлатина, протекающая в легкой, рудиментальной, гипертоксической и геморрагической формах.
При субклинической (стертой) форме заболевание протекает бессимптомно, либо с незначительно выраженными отдельными, характерными для данного заболевания, симптомами.
При рудиментарной форме заболевания симптомы, присущие данному заболеванию, присутствуют, но выражены слабо. Заболевание проходит за 1 — 2 дня.
Гипертоксические и геморрагические формы заболевания протекают тяжело, часто под маской менингоэнцефалита или пищевой токсикоинфекции. Смерть больного наступает через 1 — 2 дня от начала заболевания. Гипертоксические и геморрагические формы скарлатины встречаются крайне редко.
Экстрабуккальные формы заболевания характеризуются коротким инкубационным периодом, вокруг входных ворот появляется сыпь ярко красного цвета. Региональные лимфатические узлы увеличиваются незначительно.
Рис. 9. На фото скарлатина у детей. Сыпь на коже и «малиновый язык» — симптомы заболевания.
Каковы возможные последствия скарлатины?
Все осложнения при скарлатине объясняются особенностью бактерии, которая ее вызывает. Бета-гемолитический стрептококк оказывает тройное воздействие на организм:
- токсическое – отравляет бактериальными ядами. Токсин Дика поражает сердце, сосуды, нервную систему, кору надпочечников, нарушается белковый и водно-минеральный обмен
- аллергическое – белки, которые образуются в результате распада бактерии вызывают аллергическую реакцию. Этот фактор считается наиболее опасным
- септическое – распространяется по телу с током крови и вызывает гнойные очаги воспаления в разных органах.
По данным статистики осложнения возникают у 5% заболевших. Из этого числа почти 10% — это поражения сердца (эндокардит, миокардит). На втором месте, 6% — пиелонефрит (воспаление почек). На третьем месте — гайморит (воспаление пазух носа). Осложнения после скарлатины разделяют на ранние и поздние.
Ранние осложнения скарлатины появляются через 3-4 дня после начала болезни.
Последствия, связанные с распространением инфекционного процесса и распространением бета-гемолитического стрептококка.Могут возникнуть:
- некротическая ангина – разрушения вызванные стрептококком могут привести к отмиранию участков слизистой на миндалинах
- параамигдалический абсцесс – скопление гноя под слизистой оболочкой носоглотки вокруг миндалин
- лимфаденит – воспаление лимфатических узлов в результате скопления в них бактерий и продуктов их распада
- отит – воспаление среднего уха
- фарингит – воспаление стенок глотки
- синуситы – воспаление околоносовых пазух
- гнойные очаги (абсцессы) в печени и почках
- сепсис – заражение крови
Токсические. Токсин стрептококка вызывает нарушения в тканях сердца «токсическое сердце». Его стенки отекают, размягчаются, и сердце увеличивается в размерах. Пульс замедляется, давление падает. Возникает одышка и боль в груди. Эти явления кратковременные и проходят после того, как в организме накопится достаточное количество антител, связывающих токсин.Аллергические. Аллергическая реакция организма на бактерию и ее токсины вызывают временное поражение почек. Его тяжесть зависит от индивидуальной реакции организма и от того, встречался ли он раньше с этой бактерией. Проявлением аллергии являются повреждение сосудов. Они становятся ломкими, возникают внутренние кровотечения. Из них особенно опасно кровоизлияние в мозг.
Поздние осложнения скарлатины
Поздние последствия наиболее опасны и связаны с сенсибилизацией организма – аллергией. В результате этого клетки иммунной системы атакуют собственные ткани и органы. Наиболее серьезные аллергические осложнения:
- Поражение клапанов сердца – клапаны, которые обеспечивают ток крови в нужном направлении, утолщаются. Одновременно ткань становится хрупкой и разрывается. Нарушается циркуляция крови в сердце, развивается сердечная недостаточность. Проявляется одышкой и ноющей болью в груди.
- Синовит– серозное воспаление суставов – результат аллергизации, возникает на второй неделе заболевания. Поражаются мелкие суставы пальцев и стоп. Проявляется припухлостью и болезненностью. Проходит самостоятельно без лечения.
- Ревматизм – поражение крупных суставов, возникает на 3-5 неделе. Кроме боли в конечностях могут появиться и осложнения со стороны сердца. Ревматизм cчитается самым распространенным и неприятным осложнением скарлатины.
- Гломерулонефрит – поражение почек. После выздоровления температура поднимается до 39°. Появляются отеки и боли в пояснице. Моча становится мутной, ее количество уменьшается. В большинстве случаев стрептококковый гломерулонефрит поддается лечению и проходит без следа. Но если вовремя не принять меры, то может развиться почечная недостаточность.
- Хорея Сиденгама – поражение головного мозга, которое возникает через 2-3 недели после выздоровления. Первые проявления: смех и плач без причины, беспокойный сон, рассеянность и забывчивость. Позже появляются неконтролируемые движения в конечностях. Они быстрые и беспорядочные. Нарушается координация, походка, речь. В некоторых случаях мозгу удается компенсировать нарушенную функцию, в других несогласованность движений остается на всю жизнь.
Поздние осложнения после скарлатины чаще всего возникают, если инфекционное заболевание лечили самостоятельно без антибиотиков или диагноз был поставлен неправильно. Профилактика осложнений – правильное и своевременное лечение скарлатины. При первых признаках болезни необходимо обратиться к врачу. Прием антибиотиков, противоаллергических средств и прием большого количества жидкости, это надежная защита от возникновения осложнений.
Лечение скарлатины у детей
Установление диагноза скарлатина у ребенка не является основанием для госпитализации в инфекционный стационар, поэтому большинство пациентов лечится в амбулаторных условиях. Абсолютным показанием для госпитализации является наличие у ребенка признаков тяжелого интоксикационного синдрома, а также осложненного течения скарлатины.
В домашних условиях ребенку необходимо организовать карантинные мероприятия, в особенности, если в семье имеются другие дети. Кроме того, больной скарлатиной ребенок должен иметь индивидуальный набор посуды, полотенец и постельного белья. Продолжительность таких карантинных мероприятий должна присутствовать и после полного клинического выздоровления ребенка и в среднем продолжаться десять суток. Помимо обязательного карантина, больной скарлатиной ребенок обязан строго соблюдать постельный режим, в течение которого назначается медикаментозная схема лечения.
Принципы коррекции пищевого поведения ребенка в активном периоде скарлатины заключаются в преимущественном употреблении в пищу продуктов в полужидком состоянии, причем с исключением холодных и горячих блюд, которые могут спровоцировать термическое раздражение слизистых оболочек. Для уменьшения интоксикационного синдрома необходимо расширить питьевой режим. В качестве этиотропной схемы медикаментозной терапии скарлатины используется антибиотикотерапия.
Антибиотики при скарлатине у детей следует использовать с первых дней заболевания и препаратом выбора по настоящий момент является Пенициллин в суточной дозе 3 млн. Антибиотики при скарлатине у детей назначаются на период 10 суток, а показанием к их отмене является нормализация клинического и лабораторного состояния здоровья ребенка. В настоящий момент инфекционистами также довольно успешно применяется в лечении скарлатины у детей антибактериальные препараты группы макролидов (Эритромицин по 250 мг в сутки), цефалоспоринов I поколения (Цефазолин в суточной дозе 2 г).
Антибиотикотерапия при скарлатине у детей должна быть подкреплена назначением симпоматического и местного лечения, в качестве которого используется полоскание ротовой полости и горла раствором Фурацилина, травяными отварами. Антигистаминные препараты обязательно включаются в стандартную схему медикаментозного лечения скарлатины у детей (Цетрин по 1 капсуле 1 раз в сутки).
В качестве стимуляции защитных сил детского организма при скарлатине допускается применение иммуномодулирующих препаратов и витаминных комплексов (Нейрорубин по 1 капсуле в стуки 20 дней, человеческий гамма-глобулин по 1 мл подкожно).
В ситуации, когда в отношении ребенка назначается антибактериальная схема лечения, обязательно необходимо учитывать такие критерии, как возраст, масса тела ребенка и индивидуальный уровень чувствительности к компонентам препарата. Благоприятное течение скарлатины у детей не нуждается в пролонгированном применение антибактериального средства, а курс терапии в среднем составляет пять суток. При гипертоксическом варианте скарлатины у детей, проявляющегося выраженной интоксикацией организма, целесообразно в общую схему медикаментозной терапии включать антитоксическую сыворотку, эффективность которой максимальна в случае ее применения в первые 48 часов от начала заболевания.
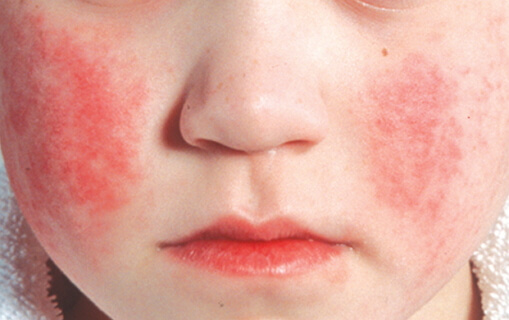 скарлатина у детей: фото сыпи на коже
скарлатина у детей: фото сыпи на коже
Профилактика скарлатины у детей
С целью предупреждения стрептококковой суперинфекции и реинфекции после лечения скарлатины и, таким образом, профилактики осложнений важно обеспечить строгий санитарно-гигиенический режим, включающий систематическое проветривание и влажную уборку. В стационаре при лечении следует соблюдать принцип одновременного (в течение 1 — 2 дней) заполнения палат больными скарлатиной с одинаковыми сроками болезни, не допускать общения выздоравливающих с детьми, которые находятся в разгаре лечения заболевания
Опасность суперинфекции другим сероваром стрептококка резко снижается при госпитализации больных в небольшие (на 2 — 3 человека) палаты. Это связано с тем, что в отдельные периоды циркулируют не все известные серовары стрептококка, а лишь несколько ведущих. В небольших по числу коек палатах вероятность одновременного поступления больных с разными типами стрептококка мала.
Для профилактики симптомов скарлатины в детских оздоровительных и лечебных учреждениях, в яслях, садах, школах необходимо предусмотреть допустимые нормы полезной площади, строгое соблюдение санитарно-гигиенического режима, включая кипячение посуды.
Активная иммунизация при скарлатине не проводится. При особых эпидемиологических ситуациях для пассивной иммунизации может быть использован гамма-глобулин (3 — 6 мл). К нему прибегают при повторных контактах со скарлатиной в детских дошкольных учреждениях.
Прогноз лечения и профилактики скарлатины у детей
При рано начатой антибиотикотерапии прогноз хороший. Осложнения наблюдаются редко у неадекватно леченных больных. Опасность летального исхода возникает при токсической форме скарлатины.
Формы заболевания
Типичные формы скарлатины отличаются тяжестью течения, которая определяется выраженностью симптомов интоксикации и активности местных воспалительных процессов. В зависимости от степени выраженности этих признаков выделяют легкие, среднетяжелые и тяжелые формы болезни.
Атипичными формами патологии считаются:
- стертая – скарлатина проявляется у детей слабо выраженными типичными симптомами, не имеет определенных стадий развития признаков и диагностируется путем идентификации возбудителя инфекции;
- экстрафарингеальные формы, которые характеризуются отсутствием поражения носоглотки (ангины или фарингита) и проявляются характерной сыпью и интоксикацией:
- раневая;
- ожоговая;
- послеродовая.
Наиболее тяжело протекают гипертоксическая и геморрагическая формы скарлатины, которые в настоящее время встречаются крайне редко.
Стадии развития болезни и симптомы
Период от попадания в организм возбудителя до появления первых симптомов скарлатины (инкубационный период) у детей составляет в среднем 5–7 дней, максимум 12 дней.
Первые признаки болезни проявляются в виде:
- ярко выраженных симптомов интоксикации — вялость, сонливость, тошнота, иногда рвота, головная боль, озноб;
- лихорадка — повышение температуры от 38 до 39,5 С и выше;
- местные проявления в носоглотке – боль при глотании, увеличение, гиперемия и отечность небных миндалин.
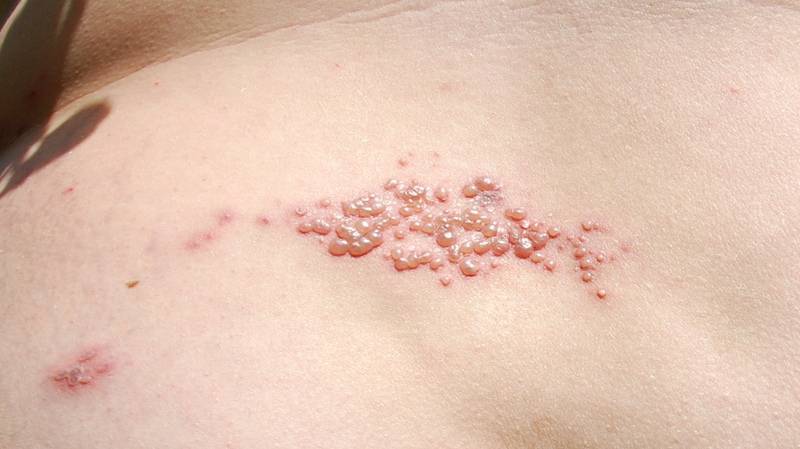
Через 2–3 часа после возникновения первых симптомов болезни на теле ребенка появляется скарлатинозная сыпь – мелкоточечные ярко-розовые или красные высыпания на фоне покраснения кожных покровов (стойкая гиперемия кожи). Сыпь сначала возникает на лице, шее и в области грудной клетки, постепенно, в течение 1–2 суток, распространяется на спину, живот и конечности.
Наиболее активно высыпания появляются в естественных складках, на боковых поверхностях и щеках. Отличительной чертой скарлатины считается бледный носогубный треугольник на фоне яркой гиперемии щек («пылающие» щеки) и отечности лица. Высыпания не сопровождаются зудом и исчезают через 3–7 дней после появления. Одним из характерных признаков скарлатины считается шелушение после исчезновения сыпи, сначала чешуйчатое, а затем пластинчатое.
На фоне активного периода высыпаний, через 3–12 часов после появления первых симптомов скарлатины, происходит повышение температуры, которая держится весь период распространения сыпи и спадает с его прекращением.
Характерным признаком скарлатины считается повышенная ломкость сосудов (симптом Румпель-Лееде) – на месте наложения жгута появляются кровоизлияния или геморрагическая сыпь.
Через 3–6 часов на фоне появления высыпаний развивается активный воспалительный процесс в носоглотке – зев становится ярко гиперемированным («пылающий»), на миндалинах появляются грязно-желтые или серые налеты, лакуны заполняются гноем. Отмечается увеличение подчелюстных и переднешейных лимфатических узлов. Язык покрыт серым налетом.
В этот период заболевания важно провести диагностику болезни по симптомам, исследованиям и назначить лечение скарлатины у детей: антибактериальный препарат, местные противовоспалительные и дезинфицирующие средства

На 4-6 день болезни проявляется ещё один характерный симптом скарлатины – «малиновый язык». Налет на языке постепенно уменьшается, и он приобретает ярко-красную, малиновую окраску с гипертрофированными (увеличенными) сосочками. Этот признак исчезает через 1–2 недели после появления.
Высыпания сохраняются в течение 2 недель, затем отмечается легкое шелушение элементов сыпи (чешуйчатое), а на 3-й неделе отшелушивание сыпи активируется, и развивается крупнопластинчатое шелушение, особенно ярко выраженное в области ладоней и стоп.
Какова причина скарлатины?
Скарлатина – это инфекционное заболевание, причиной которого является микроорганизм. В данном случае возбудителем болезни является стрептококк группы А. Его еще называют бета-гемолитическим стрептококком. Эта бактерия имеет шаровидную форму. Она выделяет токсин Дика, вызывающий интоксикацию (отравление организма токсинами) и мелкую сыпь (экзантему). Поселяется на слизистых оболочках человека. Чаще всего они размножаются в носоглотке, но могут жить на коже, в кишечнике и во влагалище. Для защиты бактерии могут создавать вокруг себя капсулу, склонны к образованию скоплений – колоний. У некоторых людей стрептококк А может быть частью микрофлоры. То есть он мирно соседствует с организмом человека, не вызывая болезни. Но после стрессов, переохлаждений, когда иммунитет падает, стрептококки начинают активно размножаться. При этом они отравляют организм своими токсинами.Источником распространения инфекции при скарлатине является человек. Это может быть:
- Больной скарлатиной, ангиной или стрептококковым фарингитом. Особенно опасен такой человек для окружающих в первые дни болезни.
- Реконвалесцент – человек, который выздоровел после перенесенного заболевания. Он еще некоторое время может выделять стрептококки. Такое носительство может продолжаться до трех недель.
- Здоровый носитель – человек, у которого нет признаков заболевания, но стрептококки группы А живут на слизистой его носоглотки и выделяются в окружающую среду. Таких людей довольно много до 15% всего населения.
Основной путь передачи скарлатины – воздушно-капельный. При разговоре, кашле или чихании, бактерии выделяются вместе с капельками слюны и слизи. Они попадают на слизистую верхних дыхательных путей здорового человека. Стрептококки могут найти себе нового хозяина и другим путем. Например, через игрушки, постельное белье и полотенца, плохо помытую посуду, продукты питания. Бывали случаи, когда заражение происходило у рожениц через родовые пути.Эпидемиология скарлатины. На сегодняшний день это заболевание считается детской инфекцией. Большинству больных меньше 12 лет. Но болезнь может наблюдаться и у взрослых. А вот малыши до года практически не болеют. Это связанно с тем, что им по наследству достался материнский иммунитет. Больной считается заразным с первого по 22 день болезни. Существует мнение, что заразить окружающих он может за сутки до появления первых симптомов. Это вызвано тем, что в этот период стрептококки уже в большом количестве находятся в носоглотке и выделяются при разговоре. Но иммунные клетки организма еще держат ситуацию под контролем, поэтому признаков болезни не заметно. Пики заболевания отмечаются в сентябре-октябре и в зимний период, когда дети возвращаются с каникул в школу или детский сад. В летнее время количество заболевших уменьшается. В связи с большей густотой населения заболеваемость выше в городах. Городские дети переносят это заболевание в дошкольном и раннем школьном возрасте и приобретают иммунитет. А в сельской местности скарлатиной часто болеют и взрослые, если они общались с больным скарлатиной. Каждые 3-5 лет отмечаются эпидемии скарлатины. За последние десятилетия скарлатина стала значительно более легкой болезнью. Если раньше смертность от нее достигала 12-20% , то теперь не дотягивает и до тысячной доли процента. Это связано с применением антибиотиков для лечения скарлатины с ослаблением токсичности стафилококка. Однако некоторые исследователи утверждают, что каждые 40-50 лет случаются эпидемии «злокачественной» скарлатины. Когда количество осложнений и показатели смертности возрастают до 40%.
Как проводить профилактику скарлатины?
Для того, чтобы защититься от скарлатины, необходимо избегать общения с больным скарлатиной и носителями стафилококка. Но, к сожалению, это не всегда возможно. Ведь носители выглядят абсолютно здоровыми. Чтобы защитить себя и своего ребенка, нужно знать, какими путями передается заболевание.
- воздушно-капельный – заражение происходит при общении, пребывании в одном помещении
- пищевой (алиментарный) – стафилококки попадают на продукты, которые потом употребляет здоровый человек
- контактный – передача бактерий от больного человека к здоровому через бытовые предметы, игрушки, одежду
Скарлатина не настолько заразна, как другие инфекционные болезни, например, ветрянка. Можно находиться в одной комнате с больным и не заразиться. Восприимчивость к болезни зависит от иммунитета.Главные меры профилактики: выявление и изоляция больных. В коллективе, где находился больной, накладывают карантин сроком на 7 дней. Если ребенок ходил в детский сад, то в группу не принимают тех детей, кто не был в контакте с заболевшим. Их временно переводят в другие группы. В этот период проводят ежедневный осмотр всех детей или взрослых, которые были в контакте. В детских коллективах ежедневно меряют температуру, осматривают горло и кожу. Это необходимо для того, чтобы своевременно выявить вновь заболевших
Особое внимание обращают на признаки респираторной инфекции и ангины. Так как это может быть первыми симптомами скарлатины
Детей, которые общались с больным, не пускают в детские сады и первые два класса школы на протяжении 7 дней после контакта. Это необходимо для того, чтобы убедиться, что ребенок не заразился. Больного скарлатиной изолируют и допускают в коллектив через 22 дня от начала болезни или через 12 дней после клинического выздоровления. Всем, кто общался с больным, назначают Томицид. Препаратом необходимо полоскать или сбрызгивать горло 4 раза в день, после еды на протяжении 5 суток. Это помогает предотвратить развитие болезни и избавиться от стрептококков, которые могли попасть на носоглотку. Чаще всего лечение проводят дома. В стационар направляют больных с тяжелым течением болезни и в том случае, когда необходимо не допустить заражения маленьких детей или работников декретированных профессий. Это те люди, которые работают с детьми, в лечебных учреждениях и в сфере питания. Их госпитализируют на срок не менее 10 дней. Еще 12 суток после выздоровления такие люди не допускаются в коллектив.Если в семье заболел ребенок, то необходимо соблюдать такие правила:
- исключить общение с другими детьми
- поместить больного в отдельную комнату
- ухаживать за ребенком должен один член семьи
- не стирать вещи ребенка с бельем остальных членов семьи
- выделить отдельную посуду, постельное белье, полотенца, средства гигиены
- тщательно обрабатывать игрушки дезинфицирующим раствором, а потом споласкивать проточной водой
В помещении, где находится больной, проводят дезинфекцию. Это влажная уборка 0,5% раствором хлорамина. Также нужно регулярно кипятить белье и посуду заболевшего. Такие меры помогут не допустить распространение стрептококка и заражение окружающих.Диспансерный учет Для того, чтобы предупредить носительство стрептококка, больные находятся под наблюдением врача на протяжении месяца, после выписки из больницы. Через 7 дней и через месяц проводятся контрольные анализы крови и мочи. При необходимости делают кардиограмму. Если в анализах не выявлены бактерии, то человека снимают с диспансерного учета.
Лекарственная терапия
Лечение скарлатины подбирается индивидуально в зависимости от симптомов.
Для купирования симптомов инфекции прописывают медикаменты различных фармакологических групп:
- Для понижения температуры прописывают антипиретики: Парацетамол (Цефекон Д), Ибупрофен (Миг), Нимесулид (Найз). Кроме того, медикаменты этой группы купируют головную и мышечную боль.
- Для устранения тошноты и рвоты назначают Мотилиум, Церукал.
- При зуде рекомендованы антигистаминные медикаменты: Тавегил, Супрастин, Кларитидин.
- При ангине нужно полоскать рот раствором фурацилина, распылять спреи: Гексорал, Ингалипт.

Антибактериальная терапия антибиотики при скарлатине
При появлении признаков инфекции обязательно прописывают антибиотики, которые позволяют избежать осложнений.
При хорошей переносимости назначают пенициллины, к примеру, медикаменты на основе амоксициллина. Они продаются в растворимых таблетках, гранулах для приготовления суспензии, которые в подходящих дозах разрешено давать детям с самого рождения.
Курс лечения ими составляет 10 сут.
При гиперчувствительности к антибиотикам пенициллинового ряда прописывают цефалоспорины 1-го поколения, к котором относится Цефазолин. Он производится в порошке для приготовления раствора для инъекций.
Когда пенициллины и цефалоспорины противопоказаны при симптомах инфекции, назначают макролиды или линкосамиды.
Поддерживающая терапия
При скарлатине рекомендована поддерживающая терапия:
- Для повышения иммунитета детям прописывают иммуностимуляторы и поливитамины: Иммунал, Алфавит, Мульти-табс.
- Из-за лечения антибиотиками нарушается микрофлора кишечника, а чтобы ее восстановить рекомендованы медикаменты Бифидумбактерин, Аципол.
- Чтобы ускорить выведение токсических веществ из организма, ослабить признаки интоксикации разрешено давать детям энтеросорбенты — Энтеросгель, Смекта.
Можно ли лечить в домашних условиях
Обычно заболевание лечится дома.
Госпитализация необходима только в следующих случаях:
- признаки болезни тяжелые;
- существует большой риск осложнений;
- случай инфекции в семье, где есть дети младше 10 лет, не болевшие скарлатиной или имеются родственники, которые работают в детсадах, школах и иных учебных заведениях;
- заразился воспитанник детского дома, чтобы избежать вспышки инфекции.
Народные методы лечения скарлатины у детей
В качестве вспомогательных средств можно применять народные рецепты:
- Если нет непереносимости, рекомендуется пить чай с малиной для нормализации температуры тела. Он содержит салициловую кислоту, которая не только оказывает жаропонижающие действие, но и купирует симптомы воспаления, болевые ощущения.
- Полоскать рот отварами лекарственных растений, которые купируют воспалительный процесс, вызывают гибель патогенных микроорганизмов. Это ромашка, эвкалипт и ноготки.
Можно ли купать ребенка
Мыться при скарлатине не противопоказано, наоборот – желательно, так как ванна поможет купировать зуд и предупредит появление расчесов.
Но нужно придерживаться нескольких правил:
- Вода для купания не должна быть очень горячей или холодной.
- При лихорадке купание нежелательно, его нужно заменить обтиранием.
- Кожные покровы нельзя тереть губкой или мочалкой.
- Чтобы смыть мыльную пену ребенка желательно обливать из ковша, а не мыть его под душем.
- После ванны кожу ребенка нельзя вытирать полотенцем, а лучше завернуть его в простынку.
Немного из истории
Скарлатина известна человечеству с древних времен. Об этой болезни знали врачи древности Гиппократ и Авиценна. 300 лет назад Сиденгем подробно описал признаки этого заболевания и назвал его скарлатиной (пурпурная лихорадка).
Наиболее полно и точно клиническая картина болезни была расписана в XIX веке Бретонно. В этот же период в России выходят работы, посвященные скарлатине, ее течению, осложнениям и лечению. «Скарлатина», «краснуха», «кармезинная сыпь» — все это различные названия заболевания, характеризующегося лихорадкой с «жабой» (ангиной) и сыпью, которые были даны врачами в начале прошлого века.
Особенности протекания у детей разного возраста
Время, в течение которого длится скарлатина, и тяжесть заболевания обусловлены работой иммунной системы ребенка. У малышей до года патологию диагностируют крайне редко из-за защитных свойств, которые приобретает организм новорожденного от мамы через молоко. Если же инфекция поразит грудничка, то патология будет протекать крайне тяжело: таких деток подвергают госпитализации с круглосуточным наблюдением врачей. Этапность развития болезни у совсем маленьких крох не отличается от деток более старшего возраста.
В детском дошкольном возрасте заболеваемость скарлатиной находится на пике. При этом течение болезни среднетяжелое, а прогноз, как правило, благоприятный. Периоды патологии проходят относительно мягко, но имеет повышенную продолжительность. У подростков с 14 лет болезнь способна вызывать осложнения, поскольку ее течение более тяжелое, а иммунная система находится в состоянии перестройки, и сопротивляемость организма инфекциям снижается. После перенесенной скарлатины, которая адекватно лечилась, прогноз для подростка благоприятный.