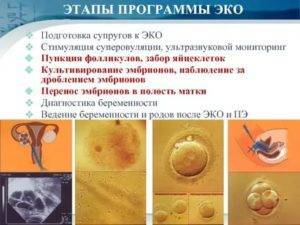
Для чего при ЭКО назначают Дюфастон перед переносом эмбрионов и после процедуры?
Содержание статьи
- Нормы прогестерона и эстрадиола
- Подготовка к переносу
- Как проходит криопротокол
- Естественный криоцикл
- Криоперенос за ЗГТ
- Схема криопротокола на ЗГТ
- Как принимать?
- Рекомендации
- Для чего назначают Прогинова при ЭКО?
- Прогинова перед протоколом ЭКО
- Прогинова при ЭКО после переноса эмбрионов
- Побочные эффекты
- Редкие побочные случаи
- Планирование зачатия
- Влияние гормонов на имплантацию плодного яйца
- Инструкция по применению и схема приема
- Почему развивается внематочная беременность при процедуре ЭКО?
- Дюфастон при беременности после ЭКО
- Как пить Дюфастон после ЭКО
- Отмена Дюфастона при беременности после ЭКО
- Особенности метода ЭКО
- Прогестерон при ЭКО
- Низкий уровень прогестерона
- Эстрадиол при ЭКО
- Низкий уровень эстрадиола
Нормы прогестерона и эстрадиола
До 12 недели прогестерон вырабатывается жёлтыми телами, несёт ответственность за сохранность беременности. Уже с наступлением 12 недели плацента достаточно созревает, становится основным источников гормона.
С момента переноса эмбриона прогестерон и эстрадиол с каждым днём увеличиваются, что является сигналом о полноценном и благополучном развитии беременности.
После пересаживания эмбриона при ЭКО эстрадиол и прогестерон определяют в такие моменты:
- в день подсадки;
- спустя 3 дня после процедуры;
- через неделю после внедрения эмбриона;
- через 2 недели в сочетании с диагностикой количества ХГЧ.
Вследствие внедрения оплодотворённой яйцеклетки эстрадиол и прогестерон, а также другие гормоны, нуждаются в постоянном контроле. Так можно своевременно обнаружить отклонения в течение беременности и откорректировать их.
Норма содержания прогестерона у женщин репродуктивного возраста варьируется в пределах от 6,9 до 56,6 нмоль/л, тогда как нормальным показателем эстрадиола считается диапазон 57-480 пг/мл.
Подготовка к переносу
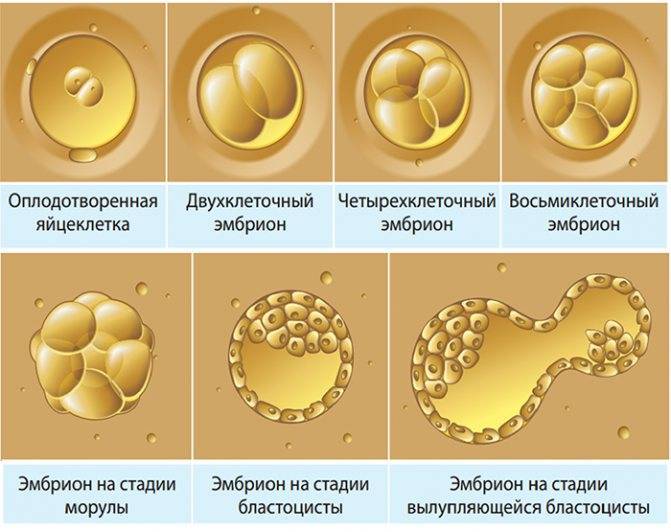
При отборе наиболее сильных и жизнеспособных зародышей учитывают количество делений, скорость дробления, отсутствие отклонений в развитии. Существует несколько факторов, по которым определяют день переноса. Учитывают степень созревания эмбриона, возраст матери, индивидуальные особенности ее организма. Если возраст матери превышает 35 лет, а ранее у нее были неудачные попытки оплодотворения, перенос осуществляют на 5 сутки. Поскольку производят подсадку нескольких эмбрионов, риск многоплодия при ЭКО увеличивается до 25 %.
Самые распространенные вопросы, которые возникают у пациенток перед манипуляцией: как подготовиться к переносу эмбрионов? стоит ли пить воду? что взять с собой? болезненна ли процедура? можно ли кушать?
Специальная подготовка не требуется, но нужно соблюдать следующие правила:
- принять душ без агрессивных косметических средств;
- за 2-3 часа до переноса выпить несколько стаканов воды, чтобы наполнить мочевой пузырь;
- не наносить макияж и не пользоваться парфюмерией в день процедуры;
- сдать кровь на прогестерон;
- съесть легкий завтрак.
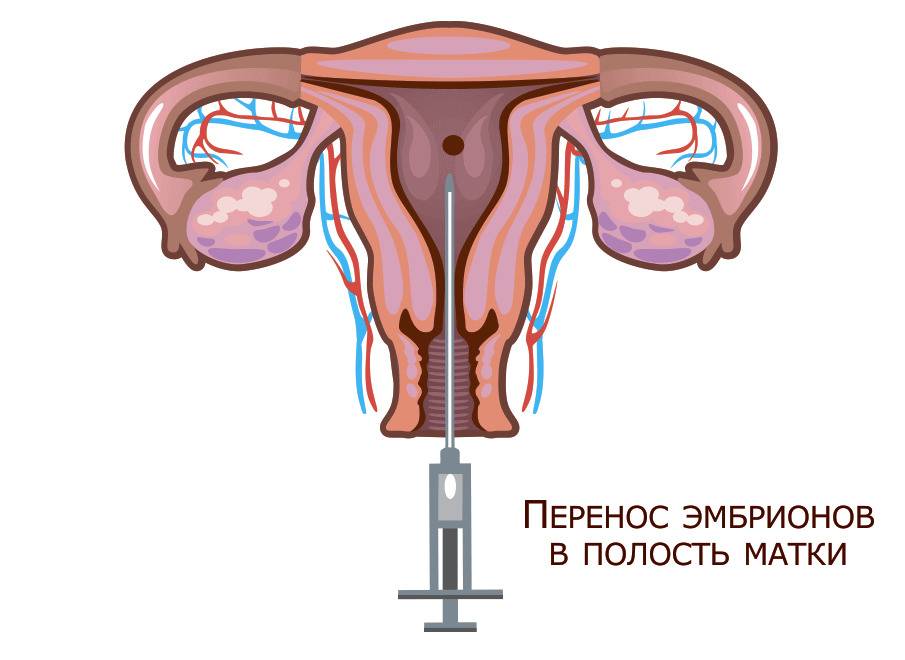
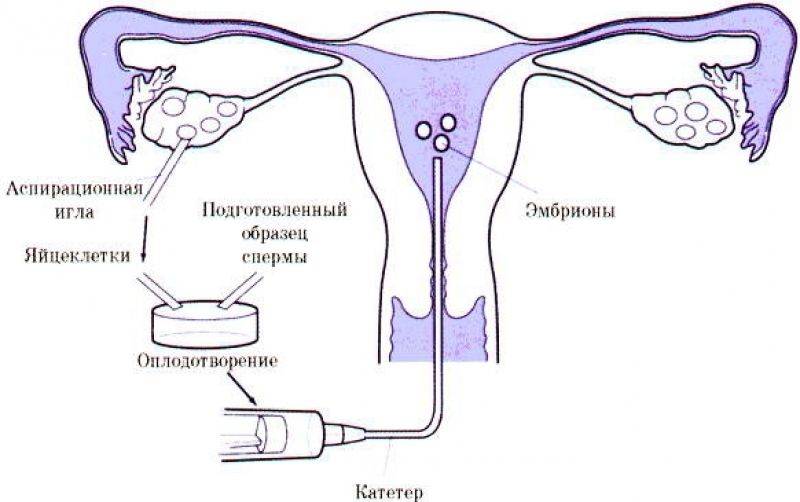
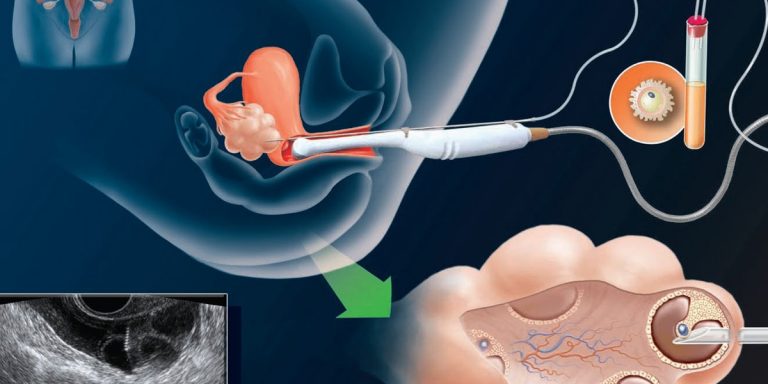
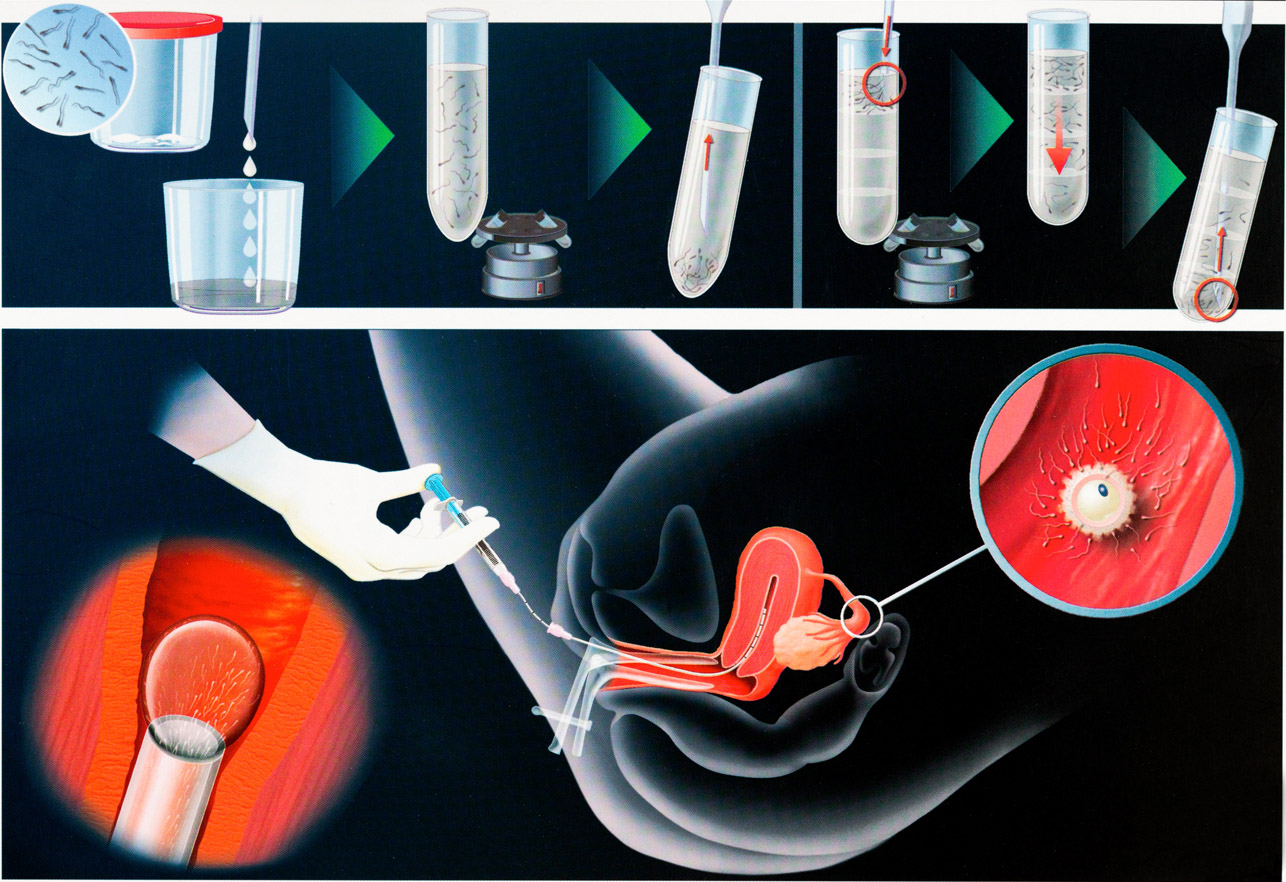
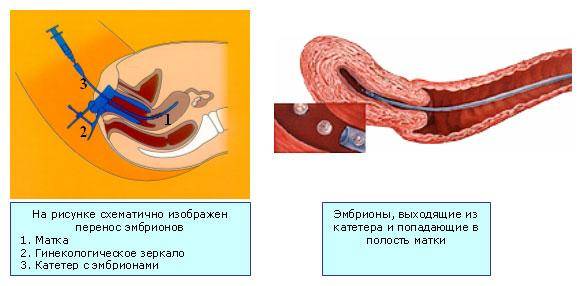
Как происходит перенос эмбрионов при ЭКО, и что при этом испытывает пациентка?
Сама процедура переноса абсолютно безболезненна, поэтому какая-либо анестезия не требуется. Обычно перенос производят в утреннее время. Пациентка располагается в гинекологическом кресле. Подсаживание эмбрионов производят при помощи катетера с прикрепленным туберкулиновым шприцем. Весь процесс происходит под контролем УЗИ.
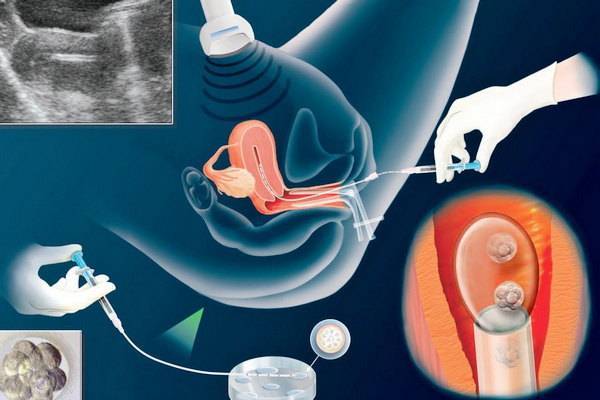
Длительность манипуляции составляет 3-5 минут. После катетер вынимают и передают для анализа эмбриологу. Специалист должен убедиться в том, что все эмбрионы были внедрены в матку. Успешная имплантация зависит от нескольких факторов: насколько тщательно была проведено удаление цервикальной слизи, качества эмбрионов, мягкости катетера, мастерства врача.
Двойной перенос эмбрионов значительно увеличивает шансы на беременность. Его осуществляют на второй и пятый или на третий и шестой дни развития зародышей. Вероятность успешной имплантации увеличивается более чем на 50 %. Однако именно после двойного переноса часто развивается многоплодная беременность. Если для многих пар этот факт расценивается как преимущество, для других он будет нежелательным, ведь некоторым женщинам может быть противопоказано вынашивание двойни или тройни. Также врачи отмечают возрастание риска развития внематочной беременности.
Сколько нужно лежать после переноса эмбрионов?
Обычно пациентке рекомендуют остаться на некоторое время в клинике и полежать примерно 30 минут. Однако, это время необходимо больше в качестве психологической разрядки, поскольку оно никак не может повлиять на эффективность ЭКО.
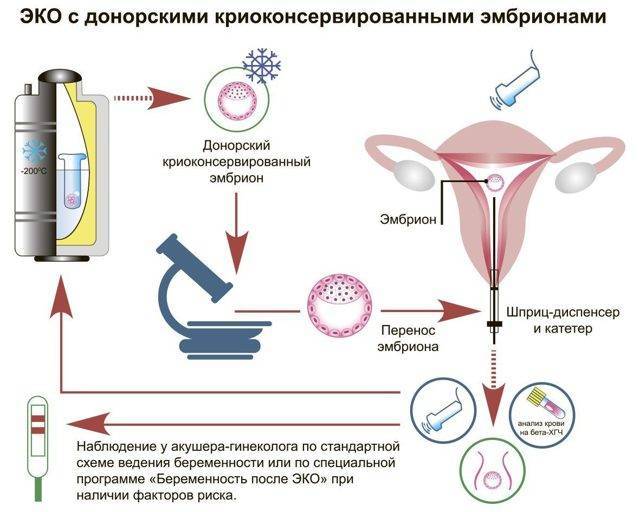
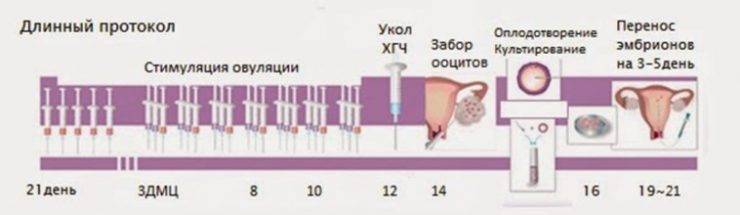
Как проходит криопротокол
Через какое время после свежего цикла, в котором эмбрионы получены и заморожены, проводится криоперенос? Решение принимается врачом в зависимости от состояния репродуктивной системы пациентки и ее общего здоровья. В среднем перерыв составляет два цикла.
Если речь идет об эмбрионах, когда-то витрифицированных на будущее, то длительность перерыва зависит только от супругов. Когда они решают, что пришло время для беременности, тогда и возвращаются в нашу клинику.
Есть два основных варианта проведения криопротокола: перенос может быть осуществлен в естественном цикле (ЕЦ) или на заместительной гормональной терапии (ЗГТ). Оптимальный вариант подбирает лечащий врач-репродуктолог.
Естественный криоцикл
Криоперенос в ЕЦ проводится в условиях, близких к физиологическим. Гормоны назначаются по минимуму – только чтобы поддержать лютеиновую фазу и тем самым повысить шансы на беременность. С этой целью до переноса витрифицированных эмбрионов и после него будущая мама принимает препараты прогестерона.
С самого начала цикла врач по УЗИ следит, как созревает яйцеклетка и растет эндометрий. Когда овуляция подтверждается, специалист назначает перенос витрифицированных эмбрионов.
Для выбора криопереноса в ЕЦ есть несколько условий. Это возраст младше 35 лет, регулярность менструального цикла и отсутствие проблем с овуляцией.
Криоперенос за ЗГТ
Предполагает управление менструальным циклом будущей мамы, для этого используются гормональные средства. Данный вид криопротокола показан женщинам позднего репродуктивного возраста, пациенткам с нерегулярным циклом, сниженным фолликулярным резервом, отсутствием овуляции.
Схема криопротокола на ЗГТ
С начала цикла используются эстрогенные препараты. Они вызывают рост эндометрия, который контролируется по УЗИ. Когда слизистая оболочка матки достигает нужных параметров, эстрогены заменяются на препараты прогестерона (чтобы поддержать лютеиновую фазу), и назначается процедура переноса.
Иногда врачам не удается добиться нормального роста эндометрия в ЕЦ или на ЗГТ. Тогда в протокол включаются небольшие дозы медикаментов для стимуляции яичников.
Сама процедура переноса, независимо от схемы криопротокола, проходит так же, как в классической программе ЭКО
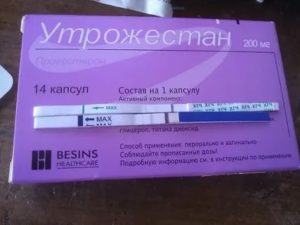
Как принимать?
Как уже говорилось, принимать средство можно традиционно — запивая капсулы водой, а можно вагинально, используя капсулы как свечи. Вагинальный способ считается более удобным в первую очередь из-за точной направленности действия.
Если правильно вводить капсулу в половые пути, прогестерон в крови женщины нарастает постепенно, почти так, как это происходит при естественном цикле, что более благотворно сказывается на функционировании половых желез. Эндометрий, по некоторым данным, нарастает более эффективно и быстро именно при внутривагинальном способе применения.
У перорального способа есть свои достоинства — таблетку можно выпить где угодно и когда угодно. Для этого не обязательно уединяться в туалете и проводить процедуру введения капсулы во влагалище.
Дозировку и схему приема препарата должен определить врач на основании полученных лабораторных данных об уровне собственного прогестерона у пациентки. Для перорального применения чаще всего рекомендуется двухразовый прием по 100 или 150 мг. Дозировка может быть увеличена на усмотрение репродуктолога.

Для влагалищного использования обычно рекомендуется суточная доза препарата в пределах 300-600 мг. Вставлять капсулы придется до трех раз в день. Обычно первую капсулу начинают ставить на 14-15 день стимулированного цикла, затем по 100 мг рекомендуется ставить дважды в день с 15 до 25 дня. С 26 дня цикла, если анализы показывают наличие беременности, дозу увеличивают каждую неделю, возрастает и количество введений.
Для того чтобы поддержать лютеиновую фазу после пункции ооцитов, наиболее часто рекомендуется стартовая доза в 200 мг (до 600 мг) со дня укола ХГЧ и до окончания второго триместра беременности.
Есть несколько правил приема гормональных препаратов. О них следует помнить, начиная лечение «Утрожестаном». Лучше всего принимать капсулы утром и вечером с тем расчетом, чтобы между приемами прошло 12 часов. Если назначается трехразовый прием, то время между капсулами должно быть равно 8 часам.
Принимать препарат нужно в одно и то же время, если вы забыли принять очередную дозу, паниковать не нужно. Следующую нужно принять строго в отведенное для нее время, не смещая привычного графика.

Рекомендации
Имплантируется эмбрион в матке или нет, не знает никто – ни доктор, ни ученые, ни сама женщина. А потому и увеличить шансы на имплантацию довольно сложно. Общие рекомендации для женщин после эмбриопереноса таковы:
- Принимайте лекарства по графику без пропусков. Если врач назначит прогестерон, не забывайте о дозировке и кратности. Пропущенный прием может привести к снижению уровня гормона относительно нормы. Это сделает имплантацию невозможной. Низкий прогестерон также может привести к отторжению плодного яйца после успешной имплантации.
- Для поддержки беременности на самом начальном этапе нередко дополнительно назначаются «Декапептил», «Диферелин», «Дивигель». Если повышен в крови, рекомендуется прием препарата «Клексан». Схемы сугубо индивидуальны, не занимайтесь самолечением и соблюдайте назначенную вам схему.
- Избегайте физических нагрузок, подъема тяжестей, прыжков, бега, резких приседаний.
- Исключите секс и мастурбацию.
- Не принимайте горячую ванну, не плавайте и не загорайте.
- Откажитесь от курения и алкоголя.
- Настройтесь позитивно, поскольку гормоны стресса нарушают выработку прогестерона и сами по себе могут быть существенным препятствием для имплантации и успешного развития плода.
- Рацион должен быть полноценным, для диет время не подходящее. Постарайтесь употреблять в пищу больше животных белков.
- Каждый день совершайте прогулки на свежем воздухе.


Для чего назначают Прогинова при ЭКО?
Уровень эстрогенов имеет большое значение для наступления беременности и ее благополучного течения. Гормональные нарушения приводят к невозможности зачать ребенка самостоятельно, и в этом случае выбор может быть сделан в пользу ЭКО. Но для проведения экстракорпорального оплодотворения также необходим нужный уровень и эстрогенов, и прогестерона.
Эстрогенсодержащий препарат Прогинова назначается для восстановления гормонального равновесия у женщины, планирующей беременность. Прогинова в ЭКО обеспечивает выполнение двух важных функций:
- Обеспечивает достаточный рост эндометрия на этапе подготовки к зачатию;
- Способствует сохранению беременности после зачатия.
Эстрогены являются мощными пролиферативными агентами — веществами, которые наращивают эндометрий в матке. Без нужного уровня эстрогенов рост эндометрия до необходимой величины невозможен, а без достаточной толщины эндометрия невозможна успешная имплантация и прикрепление получившегося в процессе протокола ЭКО эмбриона.
Оптимальный уровень эстрогенов должен сохранятся и после переноса эмбриона для успешной профилактики угрозы прерывания беременности либо самопроизвольного аборта. Дозы и схемы лечения назначаются исключительно лечащим врачом в соответствии с клинической ситуацией.
Прогинова перед протоколом ЭКО
Перед переносом оплодотворенной яйцеклетки в виде бластоцисты Прогинова широко применяется с целью наращивания толщины эндометрия. Толщина эндометрия имеет основополагающее значение в имплантации перенесенной бластоцисты. Для успешного прикрепления к стенке матки толщина эндометрия должна составлять 7-10 миллиметров. При недостаточности эстрогенов в организме женщины толщина эндометрия к моменту овуляции может достигать всего 4 — 5 мм, что не является достаточным для успешной имплантации. Дозировка и кратность приема Прогиновы назначается исключительно врачом.
Прогинова при ЭКО после переноса эмбрионов
После подсадки бластоцист в протоколе проведения процедуры экстракорпорального оплодотворения Прогинова также продолжает использоваться в качестве поддерживающей гормональной терапии. Эстрогены могут комбинироваться с препаратами гестагенного ряда в виде Дюфастона или Утрожестана. Прогестерон является главным гормоном беременности, баланс эстрогенов и прогестерона гарантирует успешное течение беременности, профилактирует угрозу прерывания беременности и самоаборта. Для поддержания беременности препарат Прогинова применяется в течение 8-10 недель гестации. Отмену данного препарата проводит только лечащий врач. Максимальным сроком использования Прогиновы является 15 недель.
Побочные эффекты
 В отличие от многих других гормональных препаратов, Прогинова оказывает на женский организм более мягкое воздействие. Но каждая женщина, которой было прописано это лекарство, должна во время его приема учитывать все особенности его воздействия на организм. Поэтому перед началом лечения обязательно нужно заглянуть в инструкцию к препарату и ознакомиться с побочными эффектами.
В отличие от многих других гормональных препаратов, Прогинова оказывает на женский организм более мягкое воздействие. Но каждая женщина, которой было прописано это лекарство, должна во время его приема учитывать все особенности его воздействия на организм. Поэтому перед началом лечения обязательно нужно заглянуть в инструкцию к препарату и ознакомиться с побочными эффектами.
С учетом опыта применения этого препарата можно выделить основные возможные негативные проявления со стороны различных систем организма на прием Прогинова:
- Сердечно-сосудистая система. Может вызывать учащенное сердцебиение и боли.
- Система пищеварения. Возможно появление тошноты, рвоты, поноса, а также болевых ощущений в области живота.
- Нервная система. Прием препарата может спровоцировать развитие депрессивных состояний, появление чувства тревоги, зрительных нарушений, головокружения и головных болей.
- Иммунная система. Чаще всего организм реагирует на препарат в виде разного рода аллергий.
- Обмен веществ. Приводит к изменению массы тела.
- Кожа. На покровах может появиться крапивница, угревая сыпь, высыпания, возможно избыточное оволосение.
- Мочеполовая система. Наиболее частыми симптомами являются нарушения месячных, кровотечение в области матки, боли в области грудных желез.
Редкие побочные случаи
 Также специалисты отмечают, что прием препарата Прогинова может вызвать и другие, более редкие неприятные симптомы со стороны организма. Это может быть:
Также специалисты отмечают, что прием препарата Прогинова может вызвать и другие, более редкие неприятные симптомы со стороны организма. Это может быть:
- хлоазма;
- желтуха;
- скачки давления;
- желчнокаменная болезнь;
- венозные отёки;
- тромбоз;
- мышечные боли;
- слабость;
- отёк Квинке.
Дополнительно может быть диагностировано доброкачественное или злокачественное перерождение печени, но наблюдать подобное состояние приходится очень редко.
 В случае обнаружения любого побочного эффекта, вызванного приемом препарата, женщина должна в первую очередь обратиться за консультацией к своему гинекологу и узнать о дальнейших действиях.
В случае обнаружения любого побочного эффекта, вызванного приемом препарата, женщина должна в первую очередь обратиться за консультацией к своему гинекологу и узнать о дальнейших действиях.
При обнаружении следующих состояний пациентки должны незамедлительно посетить своего лечащего врача:
- резкая отечность или боли в конечностях;
- резкая нехватка воздуха;
- желтуха;
- нарушение слуха и зрения;
- кашель с кровью;
- обморок.
Лечение по восстановлению состояния должно быть подобрано врачом. Самостоятельно заниматься устранением симптомов не рекомендуется.
Планирование зачатия
Запланировав стать матерью с помощью искусственного оплодотворения, женщина настраивается на то, что прогестерон перед эко будет повышаться до нужного уровня медикаментозными препаратами. Прогестерон падает перед месячными, активный же его синтез происходит во 2-й фазе цикла.
Поэтому сначала дожидаются регулярных выделений, и с них начинают отсчет. На 16-17 день начинают давать пациентке препараты, компенсирующие дефицит гормона в организме. Они оказывают стимулирующее воздействие на желтые тельца, а также помогают эндометрию нарасти до нужного уровня.
Перед окончанием цикла пациентка сдает анализы ХГЧ. Если прогестерон при эко повышен, вероятнее всего, беременность состоялась. В связи с риском выкидыша в начальных стадиях продолжают принимать прогестерон в первые дни беременности вплоть до 12 недели (и более – по необходимости). Далее функцию поддержания данного гормона выполняет сформировавшаяся плацента.
Можно ли делать эко, если прогестерон понижен?
После прохождения гормональной стимуляции женщина сдает анализы непосредственно перед переносом. Если окажется, что уровень прогестерона низок для оплодотворения, протокол ЭКО переносится на следующий цикл. За этот период женщина должна дополнительно обследоваться, чтобы понять, в чем причина.
Влияние гормонов на имплантацию плодного яйца
Гормональный всплеск наблюдается в организме беременной женщины, когда плодное яйцо уже имплантировалось в стенки матки. При этом образуются ворсинки, которые в соединении с кровеносной системой образуют особенный орган – хорион.
Именно здесь вырабатывается самый первый гормон беременных – ХГЧ. Уровень ХГЧ связан с развитием хориона, а именно зависит от срока беременности, увеличиваясь каждые 2 суток. По результатам показателей данного гормона врачи следят за полноценным развитием будущего ребёнка.
Эстроген у беременных отвечает за различные процессы по формированию плода. Но также гормон подготавливает грудь к предстоящему кормлению младенца.
Он придаёт беременной особенной женственности, но вместе с тем может спровоцировать сильную пигментацию кожных покровов и выпадение волос. Эстроген вызывает увеличение матки в размере и подготавливает организм к родильной активности.
Контролируя уровень эстрогена в крови, врачи наблюдают за течением беременности во избежание неполноценного развития эмбриона и возникновения внутриутробных инфекций.
Прогестерон – гормон, отвечающий за сохранность беременности. Он помогает эндометрию правильно развиваться, а также принять оплодотворённую яйцеклетку.
Именно прогестерон не даёт овуляции наступить, загущает слизь в матке, причём формируется пробка, защищающая ребёнка в материнском утробе.
С течением беременности гормон делает мышцы матки более эластичными, препятствует преждевременным родам. Кроме различных функций, прогестерон также провоцирует основные внешние симптомы беременности, такие как сонливость, резкие перемены настроения и пр.
Прочие гормоны также незаменимы, они играют не менее важную роль в период ожидания малыша:
- релаксин – расслабляет мышцы матки во время родильной активности и подготавливает организм к рождению малыша, препятствует развитию сердечно-сосудистых патологий;
- пролактин – отвечает за продукцию грудного молока, стимулирует и подготавливает грудь к кормлению, регулирует состав и количество околоплодных вод, повышает болезненность перед родами;
- окситоцин – провоцирует маточные сокращения, отвечает за выделение грудного молока, вызывает у женщины особенные эмоции по отношению к ребёнку, понижает чувство тревоги;
- тироксин – отвечает за формирование и развитие плода и его нервной системы.
Кроме этих гормонов, в организме беременной женщины вырабатывается большое разнообразие прочих активных компонентов. Каждый из них играет важную роль как для развития плода, так и для подготовки беременной к родам и новой роли матери.
Инструкция по применению и схема приема
Утрожестан используется совместно с лекарствами хорионического гонадотропина. В этом случае схема приема стандартна: в день подсадки эмбрионов и на 2, 5 и 9 сутки после процедуры пациентке назначается 1500 МЕ ХГЧ. Наряду с этим, ей показано ежесуточно вводить во влагалище по 300-500 мг Утрожестана.
Вставлять капсулу в вагину нужно, соблюдая ряд правил:
перед манипуляцией тщательно вымыть руки;
лечь на спину, согнуть ноги в коленях, полностью расслабиться;
осторожно ввести лекарство во влагалище;
полежать не менее 10 минут.

Для предупреждения самопроизвольного прерывания беременности женщине в течение первых 12 недель гестации ежедневно показан пероральный прием лекарства по 1 капсуле утром и вечером. При появлении угрозы рождения ребенка раньше положенного срока препарат следует принимать по 400 г через 6-8-часовые интервалы. Отмена производится только после прекращения болезненных ощущений и повышенного маточного тонуса.
Если прием лекарственного препарата длится около 2 триместров, его отмена должна быть постепенной. В течение первых 5 дней дозу уменьшают вдвое. В последующие 5 суток дозу необходимо уменьшить еще в 2 раза, после чего полностью прекратить терапию.
Какого бы эффекта ни добивались с помощью Утрожестана, его использование должно контролироваться врачом. Запрещено самостоятельно принимать и отменять это лекарство.
Почему развивается внематочная беременность при процедуре ЭКО?
Для того чтобы лучше понять причины возникновения внематочной беременности, необходимо знать все возможные факторы риска. К ним относятся:
- возраст (женщины 35-40 лет относятся к категории повышенного риска);
- внематочные беременности в прошлом;
- врожденные или возникшие со временем патологии фаллопиевых труб;
- предшествующие гинекологические операции;
- инфекционные заболевания, передающиеся половым путем;
- большое количество половых партнеров (из-за высокого риска инфицирования);
- другие гинекологические проблемы (эндометриоз, миома, наличие спаек в маточных трубах);
- курение;
- бесплодие (неспособность супружеской пары в течение двух лет зачать ребенка повышает риск возникновения эктопической беременности).
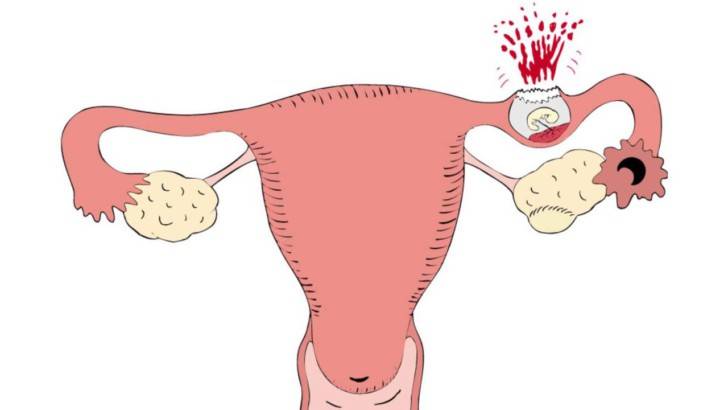
Внематочная беременность иногда возникает из-за неточности соблюдения предписанного врачами режима. Непосредственно после подсадки эмбрионов они какое-то время блуждают в полости матки, поэтому для лучшей имплантации врач рекомендует женщине полноценный отдых и постельный режим в течение нескольких дней. Зачастую женщины игнорируют это правило.
Дюфастон при беременности после ЭКО
Прогестерон – гормон беременности, это главный гормон, участвующий в жизнеобеспечении беременности. Вырабатывается желтым телом яичника. В силу различных причин его выработка может быть недостаточна как вне беременности (такое состояние имеет название недостаточность лютеиновой фазы), так и во время вынашивания ребенка. Именно экзогенное поступление этого препарата помогает обрести радость стать матерью. Одним из представителей этой группы является Дюфастон.
Какие же эффекты этого препарата так необходимы в плане беременности? Препарат перед запланированной манипуляцией экстракорпорального оплодотворения при нарушении ОМЦ справляется с нормализацией менструального цикла, а самое главное, помогает наладить механизм овуляции дл того, чтобы произвести пункцию и забор необходимых для оплодотворения яйцеклеток. Дюфастон после пункции при ЭКО, а так же в период и после переноса эмбриона в полость матки улучшает секреторные преобразования эндометрия и повышает шансы удачной имплантации и дальнейшей плацентации. Дюфастон профилактирует угрозу прерывания беременности, влияя на мышечные волокна шейки матки, способствует из спазмированию. На кору головного мозга прогестерон влияет тормозящее, что в клинической картине означает полное спокойствие женщины в эмоциональном плане и большую устойчивость к стрессовым факторам.
Так же прогестерон оказывает спазмолитическое действие на все мышечные волокна сосудистых стенок, оказывает антигипоксическое бронходилатирующее действие. С помощью спазмолитического действия прогестерона обеспечивается хороший кровоток в органах малого таза, а так же в сосудах плаценты и пуповины, то есть достаточное количество этого гормона профилактирует развитие фетоплацентарной дисфункции и, как следствие, синдрома задержки развития плода. При помощи Дюфастона эндометрий приобретает максимальные секреторные преобразования и процесс имплантации должен произойти с большей долей вероятности
У Дюфастона есть много положительных сторон и показаний к применению во время беременности. Но не стоит заниматься самолечением. Только врач имеет право назначать препарат, его дозу, кратность и длительность приема в зависимости от клинических и лабораторных показателей данной беременности.
Стимуляцию овуляции Дюфастоном следует начинать за 6 месяцев до ЭКО.
Препарат назначают с 11 дня менструального цикла по 25 день в дозировке 1-2 таблетки однократно. Но есть одно НО! Эта схема указана при подтвержденной овуляции. Если овуляции не было, а женщина начала прием Дюфастона, никакой стимуляции овуляции не произойдет, а еще и будет подавление ее в следующих циклах и нарушение овариально-менструального цикла. Все назначения с учетом индивидуальных особенностей проводит врач акушер-гинеколог.
Как пить Дюфастон после ЭКО
Дозировка в схеме гормональной терапии после процедуры переноса эмбрионов назначается исключительно врачом.
Дюфастон после ЭКО: сколько пить? Рекомендуемая продолжительность до шестнадцатой недели гестации с постепенным снижением дозы. При состояниях гипертонуса миометрия, угрозы прерывания беременности дозировку препарата увеличивают до купирования признаков угрозы, а потом опять плавно убирают в соответствии с клинической картиной течения беременности.
Отмена Дюфастона при беременности после ЭКО
Отмена Дюфастона после ЭКО может послужить причиной гипертонуса миометрия, отслойки нормально либо низко расположенной плаценты, прерывания беременности.
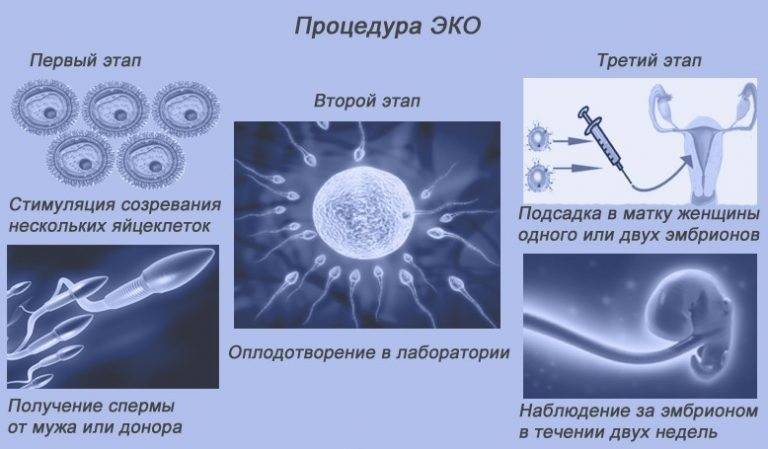
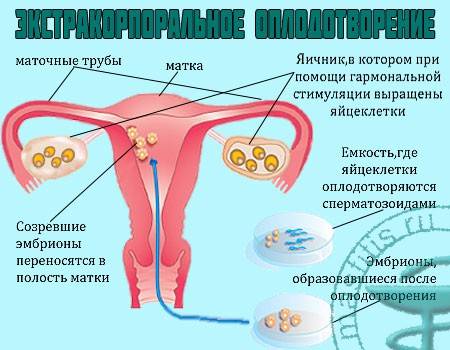
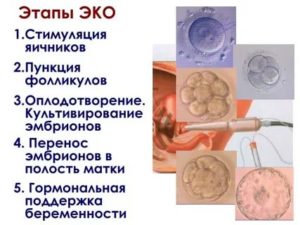
Особенности метода ЭКО
ЭКО – экстракорпоральное оплодотворение. Эта процедура позволяет извлечь половые клетки мужчины и женщины (потенциальных родителей), соединив их искусственно в лаборатории, невзирая на всевозможные причины бесплодия пары.
В результате процесса жизнеспособный эмбрион пересаживается в матку биологической или суррогатной матери.
Прогестерон при ЭКО
Прогестерон – гормон беременности, который приводит в работу механизмы в женском организме, отвечающие за вынашивание плода.
Данный гормон нормализует развитие и рост эндометрия, пока плодное яйцо не будет перенесёно в матку и не начнёт самостоятельно развиваться. При этом прогестерон снижает вероятность отторжения эмбриона за счёт расслабления гладкой мускулатуры.
Кроме того, гормон отвечает за такие процессы:
- делает цервикальную слизь гуще;
- подготавливает грудь будущей мамы к предстоящему грудному вскармливанию и выработке молока;
- нормализует баланс полезного и вредного холестерина в крови;
- сдерживает величину глюкозы на необходимом уровне.
Такие процессы запускаются в том случае, если прогестерон вырабатывается в достаточном количестве. При нехватке гормона, нужно поддерживать норму введением инъекций.
Низкий уровень прогестерона
Норма прогестерона – 6,9-56,6 нмоль/л. Если показатели ниже допустимого значения, появляются такие симптомы:
- резкие смены настроения;
- дискомфорт и боли в груди;
- повышенное газообразование;
- мажущие выделения или кровотечения из влагалища.
Чтобы избежать неуспеха при ЭКО, после переноса эмбриона беременная должна регулярно сдавать кровь на содержание прогестерона и эстрадиола.
Эстрадиол при ЭКО
Показатель эстрадиола служит достоверным признаком, указывающим на процесс гиперстимуляции яичников. Его определяют до подсадки эмбрионов.
Идеальный вариант, чтобы женщина сдавала анализ на эстрадиол до того, как оплодотворённая яйцеклетка будет имплантирована в матку. Таким образом, удается контролировать динамику роста гормона в крови будущей роженицы.

Низкий уровень эстрадиола
Недостаток эстрадиола при экстракорпоральном оплодотворении говорит о вероятном прерывании беременности или преждевременном начале родильной деятельности.
Может быть, что количество компонента снижено из-за неудовлетворительного состояния плаценты. В таком случае повышается риск задержки развития эмбриона.
Для доведения эстрадиола до нормы используются гормональные препараты.
Если показатели снижены перед родами, женщина может перехаживать беременность, рискуя навредить здоровью малыша.