Корь у детей: первые симптомы, лечение и профилактика (прививка от кори)
Содержание статьи
- Причины заболевания
- Симптомы и стадии заболевания
- Нестандартные формы кори
- Прививка против кори
- Прививка – лучшая профилактика кори, паротита и краснухи у детей
- Прививка против кори, краснухи, паротита: сроки
- Корь: сколько прививок делается ребенку?
- Как можно заразиться?
- Лечение кори
- Общие рекомендации
- Медикаментозная терапия
Причины заболевания
Этиология кори хорошо изучена. Вызывает болезнь РНК-вирус, относящийся к группе крупных миксовирусов. Впервые он получил свое описание в 1954 году. Через четыре года русские исследователи под руководством Анатолия Александровича Смородинцева выделили вирус из отделяемого носоглотки и крови больных людей.
Это положило начало научной работе по созданию вакцины в нашей стране. Благодаря вакцинации уровень заболеваемости резко снизился. Прививки и антибиотикотерапия сделали корь излечимой.
Коревой вирус имеет вид неправильной сферы диаметром от 120 до 250 нм. У него сложная антигенная структура. Устойчивость вириона во внешней среде низкая. Возбудитель чувствителен к ультрафиолетовому и видимому свету. В капельках слюны, на которые светит солнце, он погибает через полчаса. При высыхании — умирает мгновенно.
Вирус можно выделить из крови или смывов из носоглотки больных людей в катаральном периоде и в первые часы фазы высыпаний. Ослабленные штаммы применяют для создания противокоревой вакцины.
После первой прививки у 85% детей вырабатывается иммунитет. Для обеспечения стопроцентной иммунизации проводят ревакцинацию.
Заболеть корью дважды нельзя. Если человек переболел, к возбудителю вырабатываются антитела. Они сохраняются на всю жизнь.
Симптомы и стадии заболевания
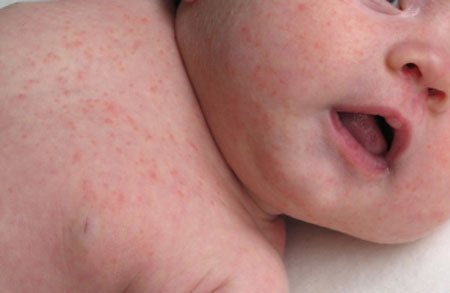
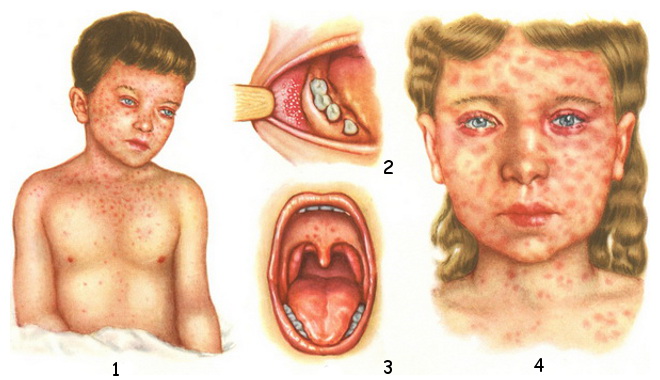 Симптомы кори: 1 и 4 — сыпь; 2 — симптом Бельского-Филатова-Коплика; 3 — энантема в продромальном периоде
Симптомы кори: 1 и 4 — сыпь; 2 — симптом Бельского-Филатова-Коплика; 3 — энантема в продромальном периоде
Корь – коварное заболевание, развивающееся поэтапно. В первые дни болезнь может себя совсем никак не проявлять, детки остаются веселыми и игривыми. Вирус, распространяющийся по организму ребенка, еще совершенно незаметен для чуткого глаза родителей. В этом и заключается коварность самого первого периода течения болезни, а всего их существует четыре.
1. Инкубационный период
Это тот временной промежуток, который начинается в момент заражения и продолжается до проявления первых признаков заболевания. Принято считать, что этот период у детей составляет 7-14 дней. На данном этапе вирус в организме размножается «по-тихому», симптомы кори отсутствуют, ребенка абсолютно ничего не беспокоит. При этом малыш становится заразным для окружающих только в последние 5 дней инкубационного периода.
2. Катаральный период
В этот период у ребенка появляются симптомы, сильно напоминающие простуду:
- общее недомогание, слабость, отсутствие аппетита;
- повышение температуры тела до 40°C;
- головные боли;
- сухой кашель;
- насморк и сиплый голос;
- повышенное слезотечение, отеки и покраснения век, конъюнктивит (капли и мази от конъюнктивита);
- боли в животе и жидкий стул;
- насморк с гнойно-слизистыми выделениями из носа;
- слезотечение, светобоязнь;
- у грудничков может наблюдаться снижение массы тела.
Катаральный период болезни длится не более четырех дней, в течение которых все симптомы кори постепенно переходят в более тяжелые формы. В тот момент, когда все проявления достигают самых высоких показателей, начинает появляться сыпь.
3. Период высыпаний
Как уже было отмечено, сыпь появляется в момент пикового состояния всех признаков заболевания. Пятна темного красного оттенка появляются в первую очередь на голове. Постепенно разрастаясь и сливаясь друг с другом, они образуют большие очаги высыпаний. Именно по этой причине лицо у ребенка отекает, а губы становятся сухими и зачастую трескаются.
На второй день данного периода сыпь начинает проявляться на руках и верхней части туловища. Третий день характеризуется появлением высыпаний на всем тельце ребенка. Продолжительность всего периода – 4 дня.
Период высыпаний характеризуется снижением температуры тела, ослаблением кашля и появлением аппетита. Ребенок становится подвижным и активным. Приблизительно через неделю после начала высыпаний катаральные признаки проходят полностью.
4. Стадия пигментации
Сыпь оставляет после себя пигментные пятна, появление которых происходит в той же последовательности: сначала на лице, затем по всему телу. Эти пятна постепенно начинают шелушиться и со временем проходят окончательно.
На стадии пигментации состояние ребенка постепенно приходит в норму, полностью восстанавливается сон и аппетит, а температура тела не превышает нормальных значений.
Нестандартные формы кори
Если ребенок заболел корью, вы не всегда сможете заметить развитие этой болезни. Корь может протекать не так, как обычно, а в другой форме. Такие формы течения заболевания принято называть атипичными.
Митигированная форма
Дети, которые пребывали в контакте с зараженным ребенком, получают для профилактики иммуноглобулин. У таких детишек общая картина заболевания становится размытой:
- инкубационный период продолжается 21 день;
- в катаральном периоде отмечается легкий кашель и насморк;
- все периоды течения болезни, кроме инкубационного, сокращаются;
- высыпания не обильные и появляются без соблюдения этапности;
- на щеках отсутствуют характерные пятна;
- пигментация менее темная.
Абортивная корь
При такой нетипичной форме все признаки заболевания появляются по стандартной схеме. Но приблизительно через 2-3 дня все симптомы болезни резко пропадают. Высыпания сосредотачиваются на лице и верхней части туловища.
Стертая форма
Такая форма кори сильно напоминает митигированную. Здесь катаральные признаки заболевания точно также незначительны. Однако, в отличие от митигированной формы, стертая характеризуется отсутствием сыпи. Этот фактор сильно препятствует постановке правильного диагноза.
Прививка против кори
Прививка против кори является самым действенным способом профилактики данной инфекции у детей и взрослых. Сколько прививок против кори делается человеку в течение жизни, и как проводится вакцинация?
Прививка – лучшая профилактика кори, паротита и краснухи у детей
Прививка от кори делается живой вакциной. Существует моновакцина от кори, которая называется «Живая коревая вакцина». Эта вакцина отечественная. Есть зарубежная вакцина против кори, которая применяется в нашей стране. Она называется «Рувакс», производится во Франции.
Помимо моновакцин, есть поликомпонентные вакцины. Так, паротитно-коревая живая вакцина, которая производится в нашей стране, защищает ребенка от следующих инфекций: корь и паротит.
Также привиться можно вакцинами, которые защищают ребенка сразу от трех инфекций: корь, паротит, краснуха.
Прививки от вышеперечисленных инфекций (корь, паротит и краснуха) делаются подкожно. Локализация инъекции – под лопатку, в область наружной поверхности плеча или бедра. Также разрешено внутримышечное введение этих вакцин.
Прививка против кори, краснухи, паротита: сроки
Первая прививка от кори делается малышам в возрасте одного года. Ревакцинацию проводят детям всего один раз, в 6 лет.
Стоит отметить, что побочные реакции на вакцинацию регистрируются не сразу, а на 5-15 сутки после прививки. Это характерно для всех живых вакцин. Так как прививка обычно делается сразу против трех болезней (корь, краснуха, паротит), то и реакция может быть на любой из этих компонентов вакцины. Самой частой реакцией бывает повышение температуры. Но также бывают легкие катаральные явления, сыпь, напоминающая сыпь при кори, увеличение слюнных желез, увеличение лимфатических узлов в затылочной области и некоторые другие симптомы. Лечения эти состояния не требуют.
Помимо нормальных реакций на прививку бывают еще и осложнения, но они встречаются очень редко.
Корь: сколько прививок делается ребенку?
Чтобы защититься от инфекции «корь», сколько прививок требуется сделать ребенку? Согласно календарю профпрививок вакцинация от кори делается однократно, ревакцинация проводится тоже один раз. Иммунитет от прививки держится у человека около 20-25 лет, затем уровень защитных антител сильно снижается, поэтому взрослый может заболеть корью.
Если у взрослого человека есть высокий риск встретится с инфекцией «корь», сколько прививок ему делается, и показана ли вообще вакцинация взрослым? Да, некоторым категориям взрослых граждан вакцинация показана. Прививка от кори делается тем взрослым, у которых ранее была сделана всего одна прививка, или вакцинация кори не была проведена вообще, а также тем, у кого нет сведений о ранее сделанных прививках.
Выделяют еще особую группу риска по заболеванию корью среди взрослых. К ним относятся медицинские работники, работники сферы образования, продавцы, представители коммунальной и социальной сферы, а также люди еще с некоторыми профессиями (их перечень утвержден в таблице национального календаря прививок). Им иммунизация от кори проводится дополнительно в возрасте от 36 до 55 лет.
Как можно заразиться?
Передается корь чаще всего воздушно-капельным способом. Возбудитель может достаточно долго сохраняться в организме больного человека. Именно от него можно очень легко заразиться.
Важно отметить, что высокая контагиозность заболевания приводит к тому, что даже вакцинированный ребенок может заболеть. Однако, в большинстве случаев болезнь у него будет протекать в более легкой форме и не вызовет серьезных для жизни осложнений
Для привитых малышей соблюдение всех профилактических мер также является очень важной задачей. Это поможет предотвратить массовые вспышки заболевания.

Также заразиться корью можно, используя чужую посуду или личные предметы гигиены. Малыши часто заражаются в детском садике. Обычно во время различных игр с игрушками. Часто дети тянут предметы в рот, чтобы попробовать их на вкус. С мельчайшими частичками слюны вирус попадает на игрушки и также может быть причиной заражения.

В домашних условиях дети заражаются, если пользуются посудой или столовыми приборами других членов семьи, которые заболели. Часто это случается при неправильной обработке кружек или тарелок во время мытья или недостаточном просушивании. Использование для протирания одного кухонного полотенца также не допустимо, если в доме есть болеющий корью человек. Такие текстильные изделия часто становятся отличной средой обитания для микроорганизмов и способствуют внутрисемейным вспышкам заболевания.

Одним из самых редких путей передачи является трансплацентарный или внутриутробный способ. В этом случае малыш может заразиться от мамы, которая во время беременности заболеет корью. Часто это встречается у не вакцинированных женщин. Такое инфицирование — очень опасно особенно при заражении на ранних сроках беременности. У малыша могут развиться пороки развития или выраженные дефекты строения внутренних органов.

Лечение кори
Специфического лечения заболевания не существует. В основном, борьба ведется с появившимися симптомами и возможными осложнениями. Лечение взрослых людей обычно осуществляется в домашних условиях. Госпитализация может потребоваться:
- в случае возникновения осложнений;
- при появлении признаков тяжелой интоксикации;
- если пациента нет возможности изолировать от коллектива иным образом (например, он служит в армии).
Общие рекомендации
Пациенту с корью рекомендуют соблюдать постельный режим. Не стоит игнорировать этот совет, организму нужно много сил, чтобы побороть опасный вирус. Другие рекомендации:
- Частое и обильное питье. Вирус в процессе жизнедеятельности выделяет много токсичных для организма человека веществ. Чтобы они не накапливались и не привели к отравлению (интоксикации), рекомендуют много пить, чтобы с мочой токсины покидали пределы организма.
- Диета. Если в острый период заболевания у человека нет аппетита, не стоит есть через силу. Потребность в еде в это время не так велика, как в воде. Чтобы поддержать силы больного, можно предложить ему куриный бульон, нежирное отварное мясо, фрукты, овощи. Когда пациент пойдёт на поправку, аппетит к нему вернётся.
- Приём витаминов. Несмотря на распространённое мнение о пользе витаминов во время болезни, стоит прислушаться к совету врача. Если он назначит комплекс, тогда можно его применять для укрепления защитных сил организма.
Медикаментозная терапия
Лекарственные препараты больному назначает только врач. Обычная терапевтическая практика включает в себя применение:
жаропонижающих лекарств (при температуре, превышающей 38 градусов):
- Ибупрофен;
- Парацетамол;
- Ибуклин;
противовирусных препаратов:
- Кагоцел;
- Ингавирин;
- Амиксин;
сосудосуживающих капель (при насморке):
- Виброцил;
- Тизин;
местных противовоспалительных средств для слизистой носоглотки:
- Гексорал;
- Ингалипт;
отхаркивающих средств при кашле (например, на основе бромгексина, амброксола);
антибактериальных препаратов (назначаются только при присоединении бактериальной инфекции, например, при развитии отита, пневмонии, бронхита).
Обратите внимание! Длительность лечения составляет в среднем 2 недели, поэтому назначенный курс препаратов нельзя прерывать самостоятельно при появлении улучшений.
Важно не назначать себе лечение самостоятельно, а обязательно показаться врачу, чтобы не запустить болезнь и избежать тяжёлых осложнений.
Важно не назначать себе лечение самостоятельно, а обязательно показаться врачу, чтобы не запустить болезнь и избежать тяжелых осложнений.