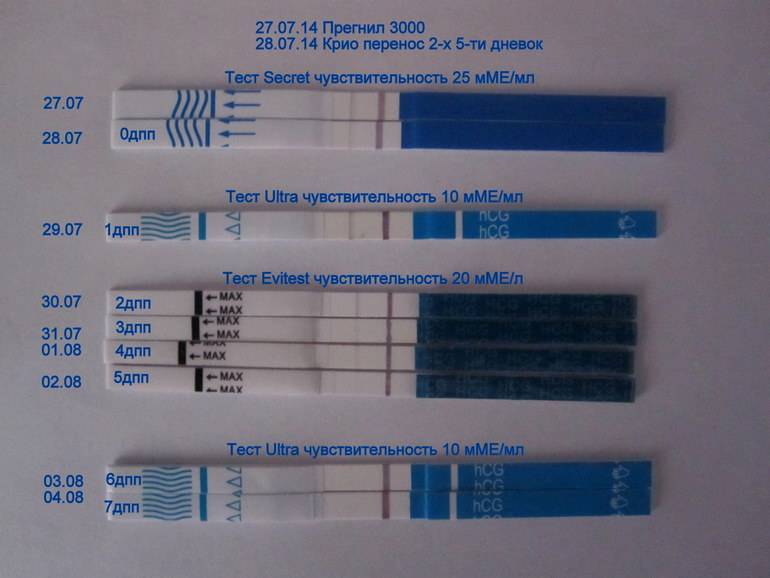
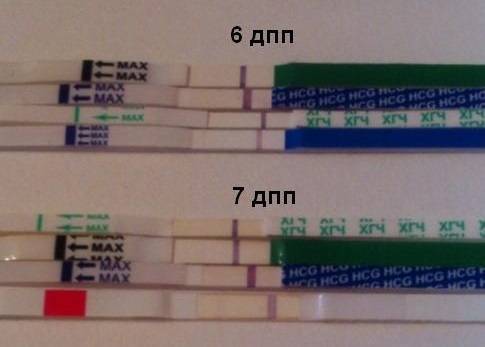
Как вести себя после криопереноса 5-дневных эмбрионов, какими будут ощущения?
Содержание статьи
- Когда делают подсадку?
- Подсадка эмбрионов в разных циклах
- Виды криопротоколов
- В естественном цикле
- На ЗГТ
- Что важно знать о криопротоколе
- Количество зародышей
- Процедура ЭКО: общие положения
- После переноса
- Факторы, влияющие на успешность процедуры
- Этапы криопереноса
- Подготовка
- Пункция фолликулов
- Оплодотворение в пробирке
- Криоконсервация и размораживание
- Криоперенос: на какой день его делают и как?
- На какие сутки после подсадки осуществляется имплантация эмбриона при ЭКО
- Имплантация – особенности процесса
- Могут ли выпасть эмбрионы
- Как повлиять на вероятность успешного итога?
Когда делают подсадку?
Точного ответа на этот вопрос женщине не смогут дать никакие врачи. Их задача – выбрать самое лучшее и благоприятное время для подсадки, что будет происходить дальше – находится в ведении судьбы и «высших сил». Перенос чаще всего проводится в период имплантационного окна – на 20-22 день цикла. Но и тут возможны различные вариации – все зависит от того, насколько эндометрий готов, а также от жизнеспособности зародышей.
Среднестатистические сроки имплантации после ЭКО – 6-10 день после процедуры переноса. При истечении максимального количества благоприятных обстоятельств может произойти ранее прикрепление – на 3-4 сутки, а может быть и поздняя имплантация – на 11 или даже 12 день после переноса. Все очень индивидуально.
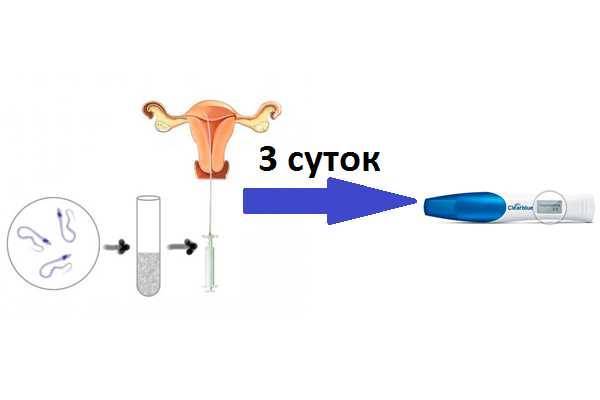
Именно в сроках имплантации и кроется основное отличие естественного зачатия от искусственного оплодотворения. С момента попадания бластоцисты в матку при естественном зачатии до момента инвазии ее в функциональный слой репродуктивного органа проходит обычно не более 40 часов. А вот введенные в полость матки эмбрионы после протокола ЭКО могут несколько дней свободно плавать в матке. На две стадии имплантации уходит не менее 3 суток.

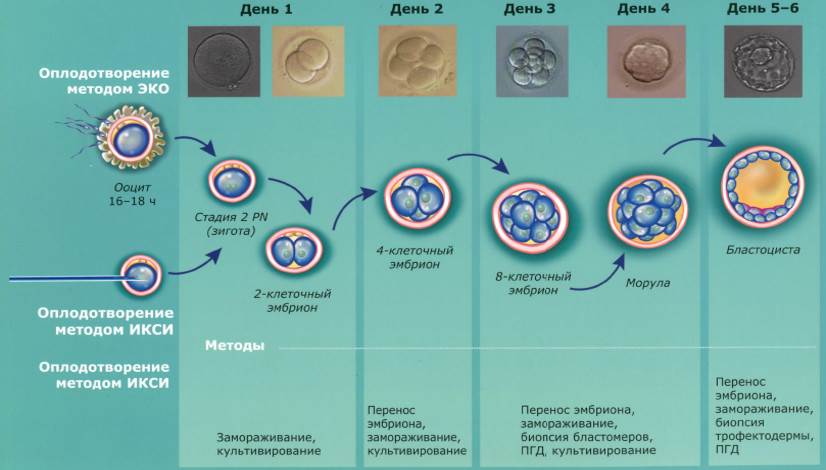
Считается, что раньше других начинают имплантироваться и приживаться эмбрионы-пятидневки, которые пять суток росли в лаборатории. При таком переносе в матку вводятся уже бластоцисты, а не зиготы, и начаться процесс адгезии может уже через несколько часов после переноса. Дольше процесс может продлиться, если подсажены зародыши- «трехдневки».
Подсадка эмбрионов в разных циклах
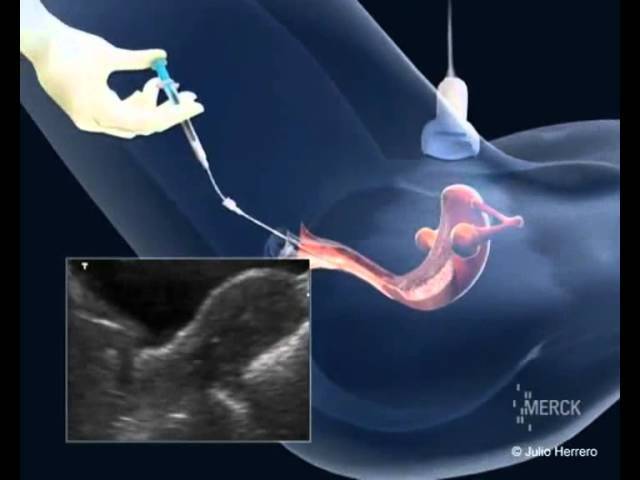
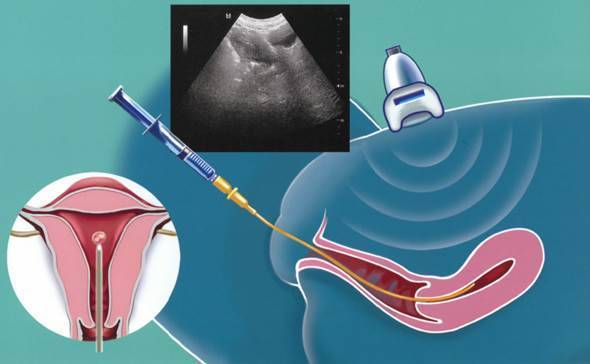
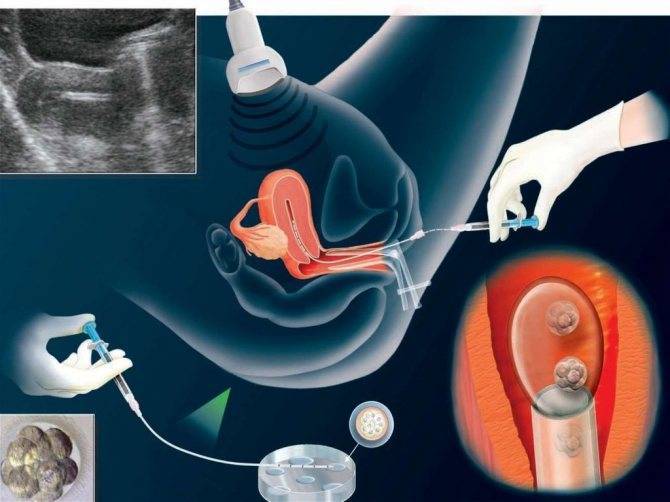
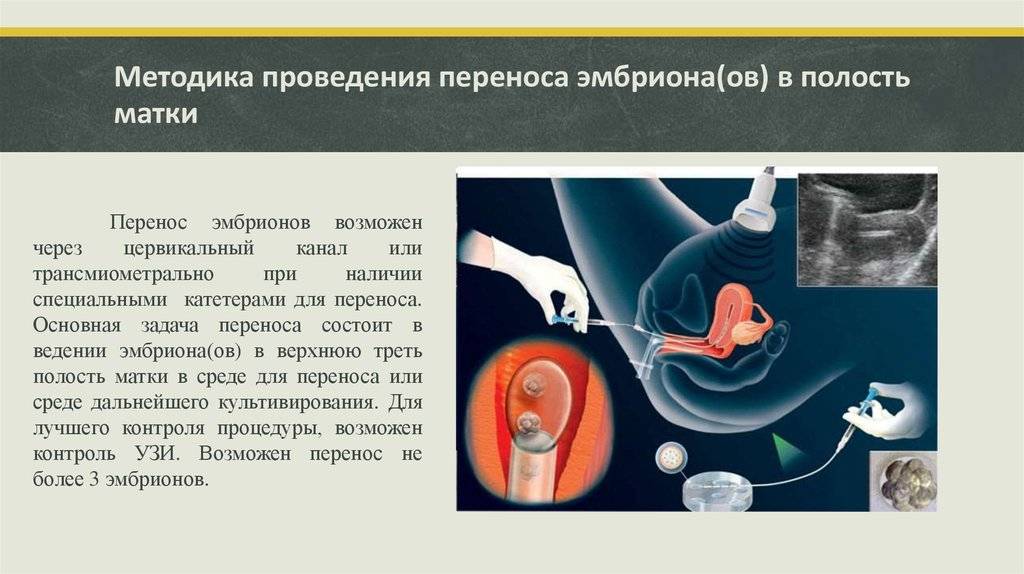
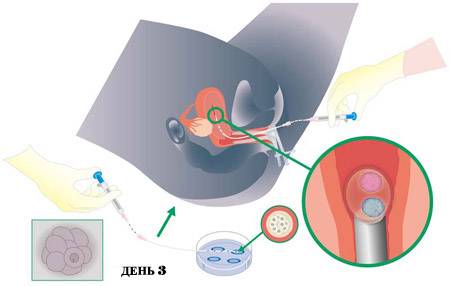
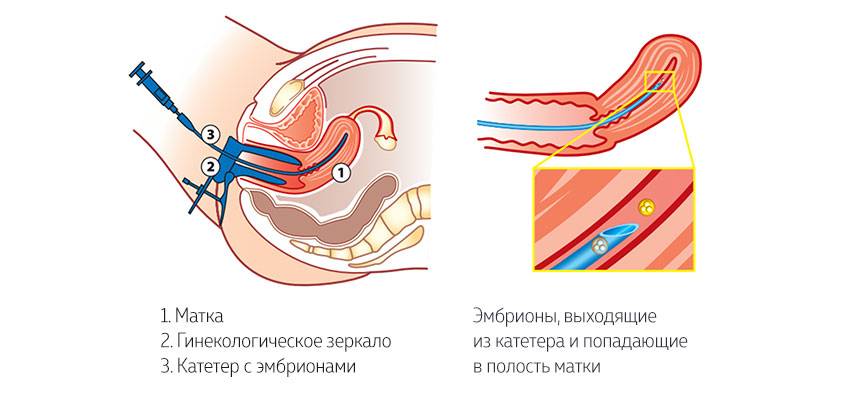
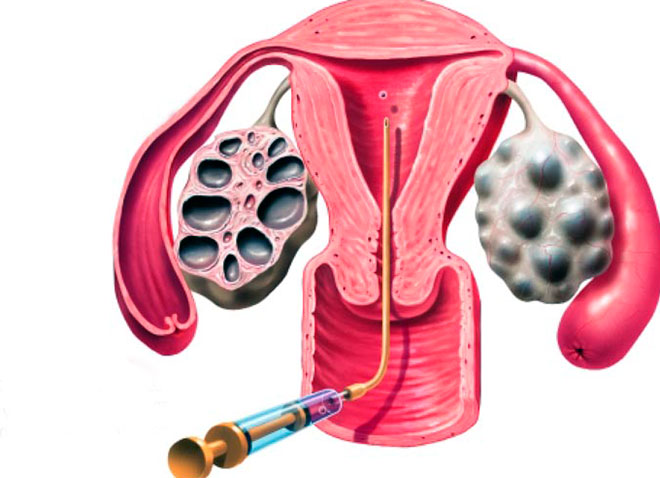 На картинке изображен процесс переноса эмбриона после криоконсервации
На картинке изображен процесс переноса эмбриона после криоконсервации
Существует несколько вариантов трансплантации замороженных зародышей. Успех проведения подсадки во много зависит от правильно подобранной тактики экстракорпорального оплодотворения.
Виды крипротоколов:
- Перенос в естественном цикле. Этот процесс максимально приближен к естественному оплодотворению. Женщина не принимает гормональные препараты. Яйцеклетка уже оплодотворена и развивается. Врач наблюдает будущую маму с первого дня менструального цикла, назначает анализ крови на гормоны, высчитывает наиболее благоприятный день для подсадки — овуляционный пик. После трансплантации иногда назначают поддерживающую терапию. Этот вариант подходит для женщин до 30 лет, имеющих постоянный регулярный цикл.
- Трансплантация на заместительной гормональной терапии. Такой метод позволяет полностью контролировать цикл пациентки. Перенос на ЗГТ существует в двух вариантах: с блокадой гипофиза и без нее. При первом методе женщине назначают препараты, выключающие гипофиз. Начинается прием с 20 дня цикла и продолжается до месячных. Далее назначают эстроген, необходимый для роста эндометрия. Его рост постоянно наблюдают при помощи УЗИ до наступления овуляции. Затем в организм вводят прогестерон, поддерживающий лютеиновую фазу, а через несколько дней проводят подсадку. Вариант без блокировки гипофиза не включает в себя прием препаратов с 20 дня цикла. Он начинается сразу с назначения эстрогена в начале цикла.
- Подсадка со стимуляцией яичников. Этот последний вид криопротокола используют в том случае, если после заместительной гормональной терапии яйцеклетка не созревала, овуляция отсутствовала. Пациентке назначают инъекции препаратами, стимулирующие яичники. В тот момент, когда яйцеклетка уже образовалась, женщине вводят дозу ХГЧ. Это провоцирует наступление овуляции. Через несколько дней проводится трансплантация зародышей.
Виды криопротоколов
В соответствии с индивидуальными особенностями женского организма и состоянием ее здоровья определяется вид криопротокола. Для каждой пациентки разрабатывается индивидуальная методика с использованием лекарственных средств. Не существует абсолютно одинаковых протоколов, однако их все можно классифицировать в две формы:
- криопротокол на ЗГТ (предполагает полный контроль над функционированием половых желез с блокировкой работы гипофиза);
- криопротокол в естественном цикле (требует тщательного наблюдения за поведением яичников, чтобы не пропустить подходящий момент для переноса эмбриона).
В естественном цикле
Криопротокол в естественном цикле (ЕЦ)предусмотрен только для женщин с нормальным гормональным фоном, регулярной овуляцией и стабильными менструациями. В противном случае нельзя будет предугадать, как поведет себя репродуктивная система в протоколе экстракорпорального оплодотворения. На устойчивость гормонального фона может повлиять даже стрессовая ситуация, которую в норме переживает каждая женщина, решившая воспользоваться методами ВРТ.
Криоперенос в естественном цикле предусматривает предварительное наблюдение за поведением фолликулов и эндометрия с момента завершения менструации. В соответствии с темпами роста граафова пузырька пациентке назначается динамическое УЗИ малого таза. Когда фолликул будет готов совулировать, женщина проводит тест на овуляцию. Через 1-2 суток с момента получения положительного результата начинается прогестероновая поддержка. Перенос эмбрионов производится на 3-5 сутки после овуляции в ЕЦ.
На ЗГТ
Длинный криопротокол стартует с 20-22 дня менструального цикла введением инъекции гормональной блокады гипофиза. В дальнейшем все процессы, которые будут происходить в полости малого таза с яичниками и маткой, становятся подконтрольными для репродуктологов и эмбриологов. Женщине назначается индивидуальная схема, предполагающая стимуляцию овуляции и созревание функционального слоя матки (эндометрия).
Когда фолликулы достигнут необходимого размера и будут готовы к раскрытию, применяются препараты, способствующие этому процессу. Пункция в криопротоколе, как правило, не проводится. Заместительная гормональная терапия после овуляции предполагает использование препараторов для поддержания должного уровня прогестерона. Перенос криоконсервированных эмбрионов выполняется в течение следующих 5 дней.
Что важно знать о криопротоколе
Перед осуществлением подсадки замороженных зародышей, необходимо исключить одну из причин неудачных попыток ЭКО называемую условно «трудной трансплантацией». Если в других протоколах возникали травмы шейки матки, проблемы с цервикальным каналом (загибы или стенозы), наблюдались выделения сразу же после внедрения, то перед подсадкой криоконсервированных зародышей рекомендовано произвести пробный перенос.
Пробная трансплантация — имитация всей процедуры от начала до конца, но без реального переноса эмбрионов. Он позволит произвести оценку возможностей организма, установит степень проходимости цервикального канала. С помощью пробного переноса можно наметить дальнейший план действий: как произвести трансфер (с использованием наркоза или без), узнать, как поведет себя организм во время процедуры.
Во многих клиниках пробную подсадку проводят в день проведения реального трансфера. Если все проходит успешно, то для удачного ЭКО остается лишь перенести зародыш в матку.
Преимущества криоконсервации:
- Предотвращает гибель жизнеспособных зародышей;
- В случае неудачи в других протоколах не нужно повторно проводить гормоны и стимулировать работу яичников. Организм не получит большую дозу препаратов.
- Процедура дешевле, чем стандартное ЭКО, поскольку многие этапы пропускаются (гормонотерапия, пункция).
- Если произошли отклонения от протокола, эмбрионы можно повторно заморозить до наступления удачного момента.
Крипротокол является успешным этапом в развитии эмбриологии. Однако не всегда зародыши оживают после криоконсервации. Примерно в 5%-10% случаев после разморозки они оказываются не способны развиваться дальше. Репродуктолог должен оценить состояние эмбрионов. Разумеется, предпочтение отдают зародышам без повреждений, однако, после криоконсервации таких остается очень мало. Это происходит и потому, что обычно в других протоколах подсаживают эмбрионы лучшего качества.
Количество зародышей
Это вопрос не столько медицинский, сколько этический, и его рассматривает биоэтика. Рекомендуется перенос такого количества зародышей, какое мать сможет выносить и родить, если приживутся. Метод, при котором подсаживают большое количество эмбрионов, а затем, уже после наступления беременности проводят резекцию (удаление) «лишних», с моральной точки зрения малоприятен.
С позиции большинства религий резекция ничем не отличается от аборта. Да и самой женщине, которая так долго боролась за право стать мамой, будет морально сложно выбрать, кого из своих детей убить, а кому подарить жизнь. Сохранение всех эмбрионов в матке может стать опасным для женщины, ведь выносить четверых или пятерых малышей – крайне сложная задача. Поэтому есть рекомендации Минздрава, которые гласят, что женщинам, которым еще не исполнилось 40 лет, можно перенести не более трех эмбрионов с ее согласия, а женщинам старше этого возраста – не более четырех. Довольно часто подсаживают только двух зародышей. По сложившейся практике, в 40% случаев при подсадке 3-4 эмбрионов приживаются только 1-2. В подавляющем большинстве приживается 1 малыш.
Есть категории женщин, которым сразу рекомендовано переносить только один эмбрион, не более. Шансы на зачатие, конечно, снижаются, но вероятность благополучного протекания беременности, если все сложится хорошо, неизмеримо возрастают. К тому же отсутствуют муки совести и морально-этические проблемы. К таким женщинам относятся:
- пациентки, имеющие рубцы на матке (после операций, кесарева сечения в анамнезе);
- суррогатные мамы, если биологические родители не хотят двоих малышей;
- донорские программы экстракорпорального оплодотворения.

Процедура ЭКО: общие положения
В зависимости от протокола, экстракорпоральное оплодотворение может включать различные процедуры, но общая схема состоит из нескольких стадий:
- Подготовка. На этом этапе пациентка консультируется с врачом-репродуктологом и проходит ряд диагностических обследований. По их результатам и данным медицинской карты женщины он назначает подходящий протокол ЭКО.
- Стимуляция яичников. Если женщина не проходит ЭКО в естественном цикле, ей назначается курс гормональных инъекций для ускоренного роста фолликулов. Это позволяет увеличить число яйцеклеток, образуемых в ее организме за один менструальный цикл, и тем самым получить больше генетического материала для оплодотворения.
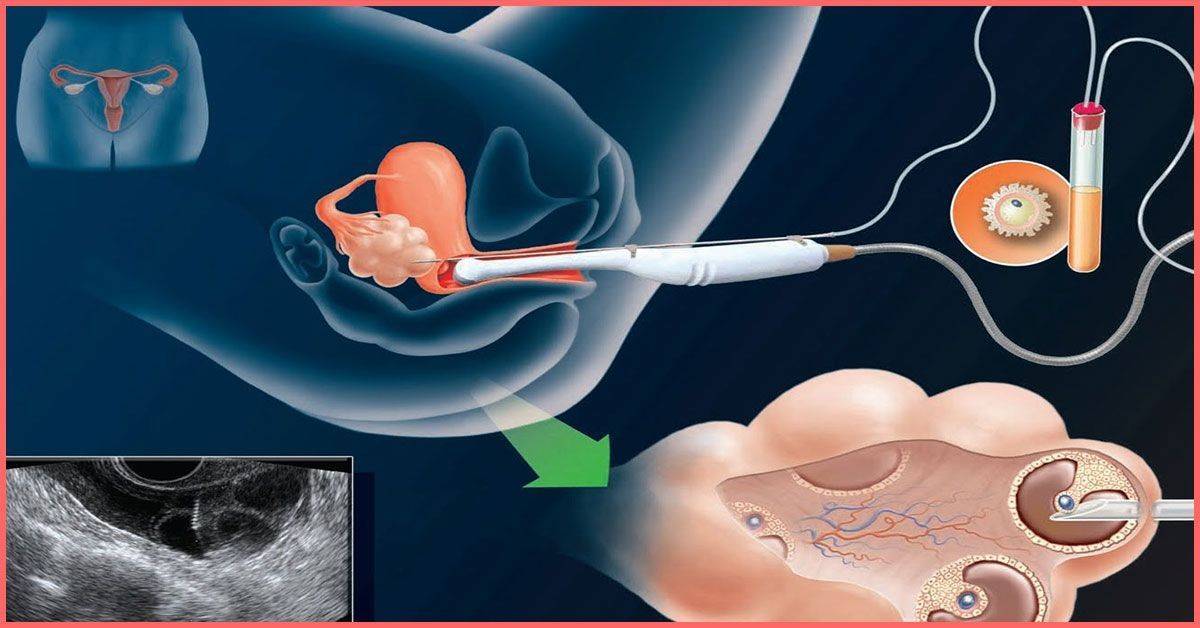
- Пункция яичников и оплодотворение. Для получения ооцитов врач через влагалище прокалывает длинной иглой стенку матки и каждый из созревших фолликулов, извлекая их содержимое. Яйцеклетки передаются в лабораторию, где из них отбираются наиболее жизнеспособные и помещаются в инкубатор. Там они смешиваются с подготовленной спермой, в результате чего происходит оплодотворение.
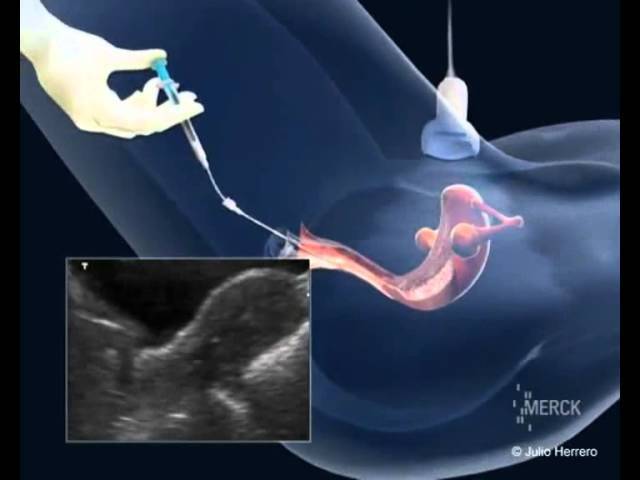
- Перенос эмбрионов. Оплодотворенные яйцеклетки в течение 3-6 дней культивируются в инкубаторе. Как правило, перенос осуществляется по достижении эмбрионами стадии бластоцисты, которая облегчает их имплантацию в матку. Зародыши с помощью катетера переносятся в маточную полость, после чего пациентке назначается курс поддерживающей гормональной терапии и периодические обследования для установления факта беременности.

Параллельно с культивацией эмбрионов к имплантации подготавливают и эндометрий матки. Он должен достичь определенной стадии развития, при которой закрепление плодного яйца наиболее вероятно. Для этого используются гормональные препараты на основе хорионического гонадотропина человека (ХГЧ) – гормона, ответственного за адаптацию репродуктивной системы женщины к беременности. Воспаления, гиперплазия, атрофия и другие патологии эндометрия существенно снижают вероятность успешного переноса. Поэтому при наличии таких заболеваний сначала проводится соответствующий курс лечения – только после него врач-репродуктолог проводит подсадку эмбрионов.
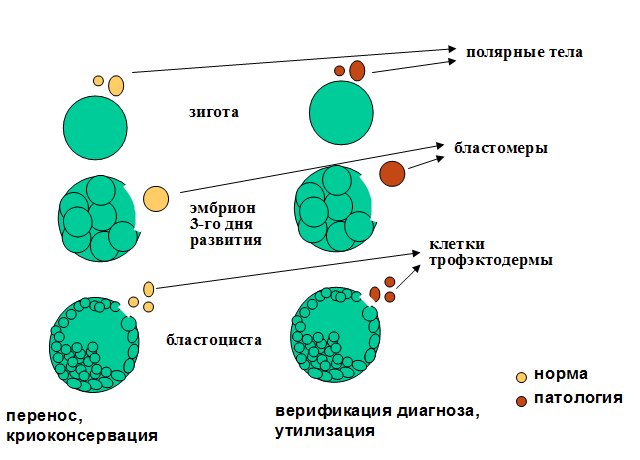
Для оценки качества генетического материала и шансов на успешную имплантацию проводится преимплантационная генетическая диагностика. Для ПГД из эмбриона извлекаются бластомеры, образующиеся при дроблении оплодотворенной зиготы, частицы оболочки и клетки-спутники, образующиеся вскоре после начала деления. Генетический скрининг назначается по следующим показаниям:
- более 2 неудачных попыток экстракорпорального оплодотворения;
- самопроизвольные аборты и замершие беременности в анамнезе;
- возраст матери от 35 лет, отца – от 42 лет и старше;
- низкие показатели спермограммы и тяжелые нарушения сперматогенеза у партнера;
- генетические патологии у одного или обоих родителей, их ближайших родственников.
Сделайте первый шаг запишитесь на прием к врачу!
Записаться на прием к врачу
На практике преимплантационная генетическая диагностика рекомендуется всем женщинам и их половым партнерам, проходящим ЭКО. Эта диагностическая процедура позволяет выявить возможные врожденные нарушения эмбриона, снизить вероятность самопроизвольного аборта и других осложнений беременности.
После переноса
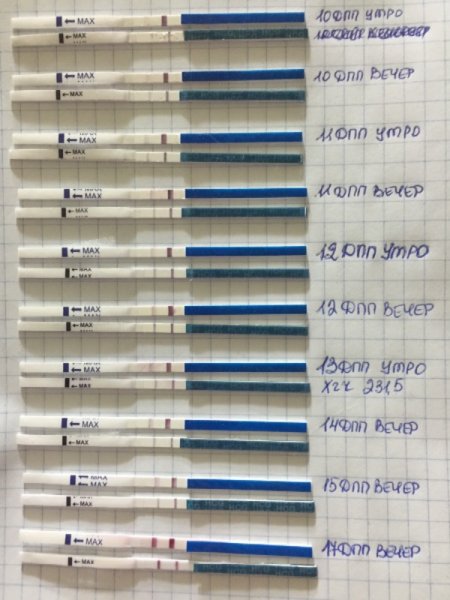
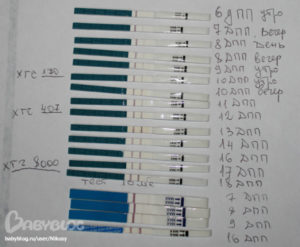
Что же происходит после подсадки? Развитие эмбриона по дням после переноса у трехдневных и пятидневных отличается. Так, трехдневному зародышу необходимо время до развития в бластоцисту, это происходит в течение двух дней. Затем с третьего дня для трехдневных эмбрионов и с первого для пятидневных, процесс имплантации практически одинаков.
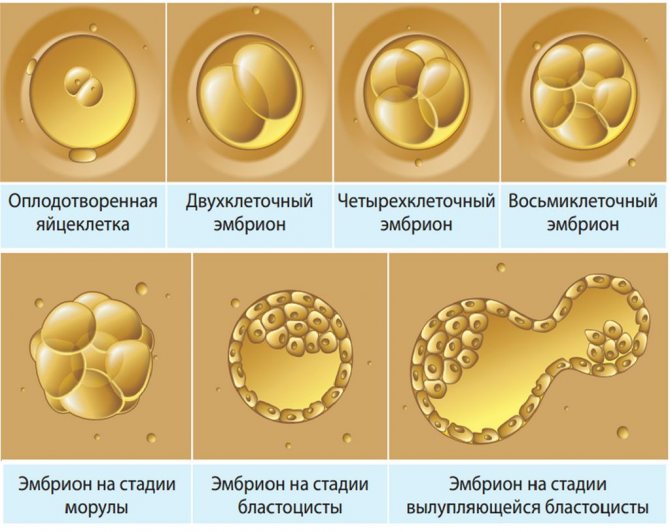
Иногда развитие эмбриона по дням переноса запаздывает на 1—2 дня, что связано с периодом адаптации. Поздняя имплантация – характерная черта для ЭКО переноса. Итак, на третий день после переноса трехдневного зародыша происходит выход бластоцисты из оболочки и трофобласт приближается к эндометрию. На четвертый день он прикрепляется к стенке матки, его ворсинки проникают между клетками эндометрия, на пятый и шестой день наблюдается более глубокое проникновение и начинается формирование хориона. На 7—8 день имплантация завершается, именно в это время в кровь матери начинает поступать хорионический гонадотропин.
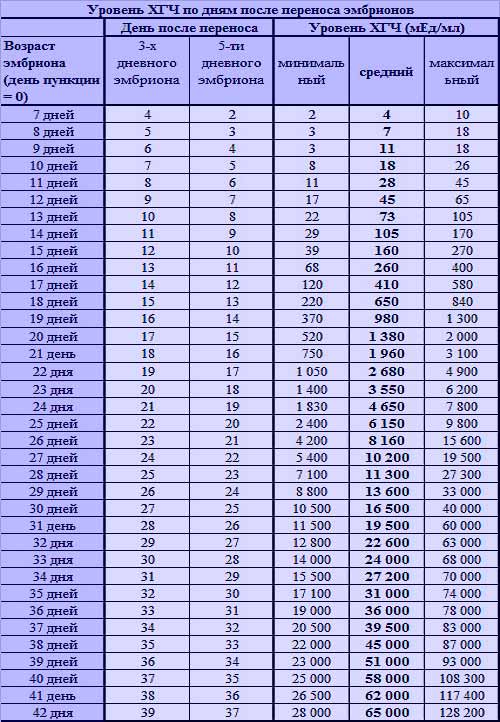
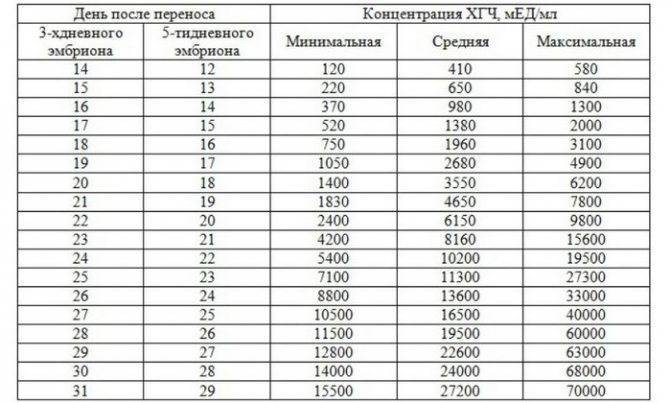
Тест на беременность в это время еще не может быть положительным, поскольку он не настолько чувствителен, чтобы отреагировать на эту концентрацию ХГЧ. Требуется еще 3—4 дня, чтобы концентрация ХГЧ повысилась настолько, чтобы диагностировать беременность.
Конечно, иногда развитие плодного яйца не всегда соответствует этой схеме. Некоторым зародышам требуется больше времени после оплодотворения для того, чтобы адаптироваться в полости матки, это зависит от качества и питательной среды, на которой его культивировали. Перенос криоэмбрионов также может иметь свои особенности, поэтому часто возникают споры и дискуссии по поводу того какие зародыши приживаются лучше.
Пятидневные бластоцисты предпочтительнее, так как их имплантация происходит чаще, но трехдневные зародыши легче адаптируются, так как меньше времени провели вне организма матери, где условия для них более благоприятные. Поэтому в каждом случае решение о переносе решается индивидуально.
Факторы, влияющие на успешность процедуры
Успешное внедрение эмбриона в маточную полость бывает, когда орган полностью готов принять его. Если поверхность эндометрия слизистой оболочки соответствует норме и организм продуцирует необходимое количество прогестерона, то у женщины наступает период вынашивания ребенка. Успешное развитие беременности будет зависеть от последующего уровня гормонов.
Большинство репродуктологов советуют подсаживать пятидневные оплодотворенные ооциты. Тогда они будут точно развиваться в маточной полости. Кроме того, вживление пятидневок поможет избежать опасных осложнений – внематочной или мертвой беременности.
Выбор дня, в котором происходит имплантация эмбрионов, является важным для успешного наступления и последующего развития беременности. Существует утверждение, что для создания необходимых условий для приживления оплодотворенного ооцита нужно совершить коитус в день подсадки. Он будет улучшать обращение крови в участке малого таза, отчего эмбриону будет легче прижиться.
Этапы криопереноса
Алгоритм выполнения криопротокола полностью зависит от выбранной формы манипуляции. Окончательное решение всегда остается за репродуктологом, несмотря на то, что пожелания женщины тоже учитываются. Дифференцирование форм протоколов ЭКО происходит в процессе подготовки к процедуре.
Подготовка
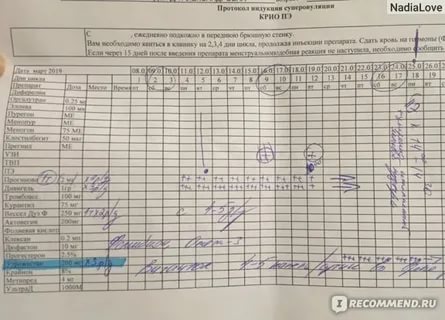
Перед вступлением в протокол женщина проходит детальное обследование и сдает массу анализов. Подготовка к криопротоколу в цикле со стимуляцией предусматривает введение препарата агониста в период с 20 по 22 день от начала месячных.
Читайте подробную статью о стимуляции при ЭКО.
С этого момента любые манипуляции, присущие репродуктивной системе, можно контролировать и регулировать при помощи лекарственных средств. Пациентке назначаются препараты, стимулирующие суперовуляцию. За состоянием эндометрия пристального наблюдения нет, так как его толщина в случае последующего замораживания полученных эмбрионов особой роли не играет. Для получения яйцеклеток нередко выполняются Шанхайский и Японский протоколы.
Чем отличаются друг от друга виды протоколов ЭКО, читайте в подробной статье.
Пункция фолликулов
Сбор яйцеклеток в криопротоколе предусматривает стандартные правила:
- за 1-2.5 суток вводится инъекция ХГЧ;
- в процессе манипуляции используется наркоз;
- прокол фолликулов осуществляется под контролем УЗИ;
- женщина может отправиться домой через 2-3 часа после процедуры.
Оплодотворение в пробирке
После получения генетического материала мужчины и женщины он помещается в комфортные условия, где происходит оплодотворение. При необходимости проводятся дополнительные манипуляции, например, интрацитоплазматическая инъекция (ИКСИ). Хетчинг после криоразморозки значительно повышает шансы успешного прикрепления, так как при изменении температур оболочка эмбриона может уплотняться.
Читайте о хетчинге эмбрионов при ЭКО.
Криоконсервация и размораживание
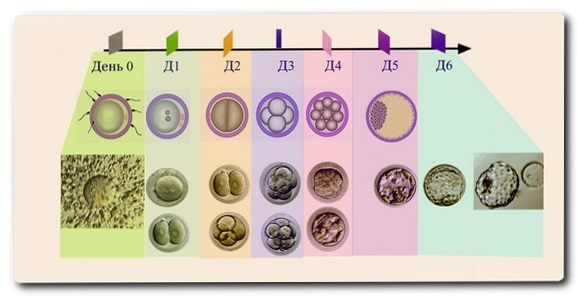
Клетки могут замораживаться на любом этапе развития и деления: яйцеклетка, эмбрион в период дробления, бластоциста. Чаще всего проводится криопротокол 5-дневных эмбрионов. То есть клеточке до заморозки дают развиваться и делиться 5 дней, до состояния бластоцисты.
Подвергаясь витрификации, генетический материал не кристаллизуется, а переходит из жидкого состояния в стеклообразное. Если бы замороженные эмбрионы хранились в обычной морозилке, они бы превратились в ледышки, в результате чего весь материал был бы разрушен. Криохранилище создает другие условия. Тут набор клеток хранится при температуре, приближающейся к 200 градусам ниже нуля. Процедура криоконсервации эмбрионов происходит очень быстро, что не позволяет произойти искажению генетического материала.
Разморозка эмбрионов осуществляется перед переносом клеток в полость матки. Хранение витрифицированных клеток может продолжаться несколько десятков лет.
Криоперенос: на какой день его делают и как?

При помощи катетера размороженные клетки доставляют в полость матки. Криоперенос эмбрионов не предполагает применения анестезии, как и при обычном экстракорпоральном оплодотворении.
На какие сутки после подсадки осуществляется имплантация эмбриона при ЭКО
Пациентки, которые готовятся к процессу экстракорпорального оплодотворения, должны знать, когда после переноса происходит прикрепление оплодотворенного ооцита к эндометрию.
Между оплодотворением и прикреплением ооцита проходит не меньше 7 и не больше 10 дней. Отсчет этого срока ведется от дня овуляции. Клетка, которая не внедрилась в слизистую, имеет защитную оболочку. Успешное прикрепление происходит при условии сброса оболочки и образования трофобласта.
Зародыш, который развивался правильно и не имеет дефектов, корректно оценивается иммунной системой женщины. Тогда считается, что имплантация при ЭКО произошла корректно и у пациентки развивается беременность. Если у плода есть генетические отклонения, то он не может расти в матке, потому что ее слизистая отвергает такой материал.
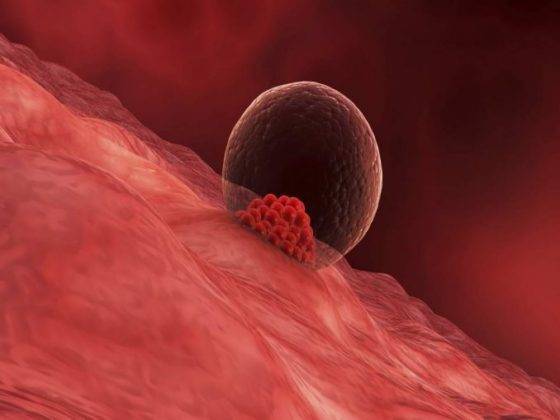
Процесс вживления занимает приметно 1,5 суток после переноса. Далее происходит естественное развитие зародыша. Неудачные эпизоды искусственного оплодотворения бывают, если яйцеклетка имеет высокую плотность оболочки. Это явление часто имеет место у пациенток после преодоления 40-летнего рубежа. Процесс имплантации произойдет успешно, если в крови матери будет достаточное количество прогестерона – гормона, отвечающего за процесс роста эндометрия.
В медицинской практике прикрепление зародыша раньше, чем через неделю встречается редко. Наиболее распространена поздняя имплантация, когда от овуляции и до прикрепления оплодотворенного ооцита происходит 10 дней. Если симптомов начала беременности после этого срока нет, то женщине назначается ультразвуковое обследование.
Имплантация – особенности процесса
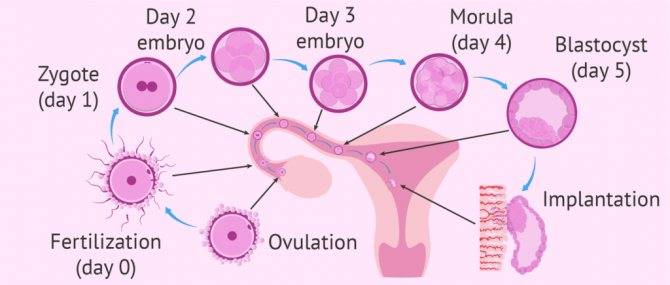
При естественном зачатии оплодотворенная в день овуляции или сутками позднее яйцеклетка начинает перемещаться по фаллопиевой трубе от места, где состоялась встреча со сперматозоидом в маточную полость, в которой малышу предстоит расти и развиваться на протяжении девяти календарных месяцев. Это «путешествие» длится от 7 до 10 суток. В среднем, на 8-9 день после овуляции происходит имплантация плодного яйца.
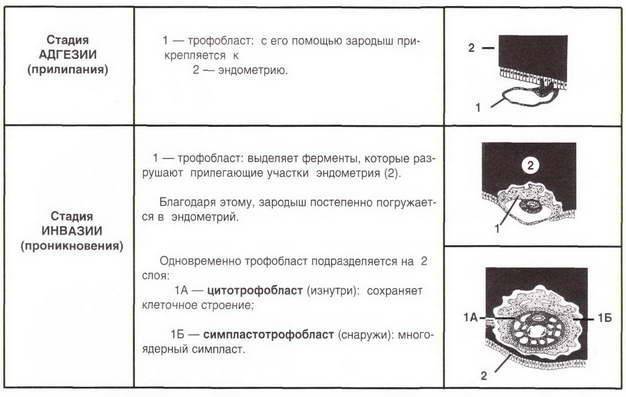
Весь процесс регулируется гормонами, которые вырабатываются в организме женщины для поддержания беременности. В частности, прогестерон подготавливает эндометрий к имплантации, делает ткани более рыхлыми, а сосуды более проницаемыми. Когда бластоциста опустится, она должна пройти два процесса – сначала происходит адгезия (припипание оболочки плодного яйцо к стенке матки), а потом – инвазия (внедрение в эндометрий). Плодное яйцо благодаря хориону начинает получать кислород и питательные вещества из материнской крови, кровеносных сосудов функционального слоя матки. С этого момента считается состоявшейся.
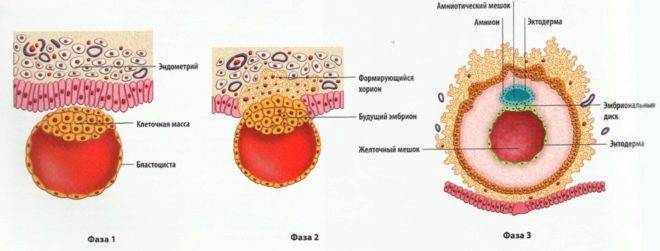
При оплодотворении в протоколе ЭКО процесс слияния ооцита и сперматозоида происходит вне материнского организма, и многое зависит от того, насколько хорошо будет готов эндометрий к имплантации и от того, насколько точное время выберут врачи для переноса эмбрионов в организм женщины.
Сам процесс имплантации после ЭКО ничем не отличается от процесса, описанного выше, характерного для естественного зачатия. Но вот сроки имплантации могут быть несколько иными.
Подробнее о выборе дня для переноса эмбрионов вы узнаете, посмотрев следующее видео.
Могут ли выпасть эмбрионы
Природа мудра, эмбрионы не выпадают ни после искусственного переноса в протоколах ЭКО, ни в естественных циклах.
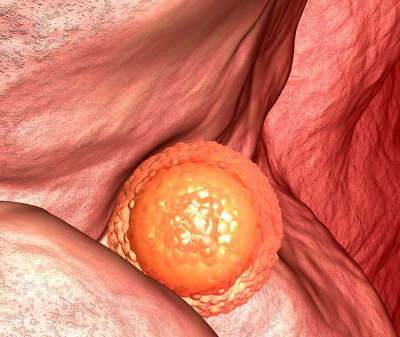
Внутри матки – на слизистой – есть множество ворсинок. Как только эмбрион соприкасается с ними, они его окутывают и удерживают. Кроме того, матка – полый орган, но стенки ее примыкают друг к другу. Как только произошел хетчинг, обнажившийся зародыш прилипает. Внешняя клеточная масса, окружающая эмбрион, очень липкая – эмбрион выпасть не может.
Что же происходит, если имплантация так и не наступила? В процессе постоянного деления клеток наступает момент, когда энергетических запасов для их поддержания становится недостаточно, а контакта с материнским организмом не произошло, получать питание неоткуда. Эмбрион погибает и покидает матку вместе с менструальными выделениями.
В заключение посмотрите видео — мнение специалиста акушера-гинеколога-репродуктолога, к.м.н. Каменецкого Бориса Александровича о том, могут ли выпасть эмбрионы из полости матки.
https://youtube.com/watch?v=xsr0B-QyGh8
Как повлиять на вероятность успешного итога?
Любая женщина, которая вступает в протокол ЭКО, предупреждается медицинским персоналом о том, что стопроцентной гарантии беременности нет. Мало того, эффективность процедуры значительно ниже ее стоимости. Успешно завершается только 30-35% первых протоколов. То есть имплантация произойдет и беременность будет развиваться у каждой третьей женщины. При втором протоколе вероятность будет выше – 35-45 и даже 50%. 3 попытки ЭКО повышают шансы на наступление беременности до 55-60%.
Зная эту статистику, женщина невольно задается вопросом, а может ли она лично повысить шансы на успех и что зависит от нее самой. Если ответить на вопрос честно и кратко, то ничего. От женщины на этом этапе уже ничего не зависит, ведь шансы на успешную имплантацию складываются из нескольких важных моментов:
- насколько жизнеспособными были эмбрионы;
- проводилась ли предимплантационная генетическая диагностика;
- насколько готовым был эндометрий матки к подсадке;
- насколько правильно технически была проведена подсадка;
- в порядке ли гормональный фон.

Помимо этого, желательно соблюдать все рекомендации доктора. Их обычно оформляют в виде памятки и вручают женщине после переноса зародышей в матку. Первые сутки-двое рекомендуется лежать, а потом можно вернуться к обычному образу жизни, но с существенными коррективами. Нельзя пропускать прием назначенных доктором препаратов (обычно это витамины и препараты прогестерона). Запрещен секс и мастурбация, поскольку оргазм и возбуждение могут вызывать повышенный тонус маточной мускулатуры, который препятствует имплантации.
Женщине следует избегать людных мест, где она может заразиться вирусными инфекциями. Также нельзя принимать горячие ванны и плавать, поднимать тяжести, прыгать. Соблюдение диет лучше всего отложить до иных времен, для увеличения вероятности забеременеть питание должно быть достаточно калорийным, насыщенным белками.


Повысить шансы на успешную имплантацию поможет правильный настрой, при котором женщина будет сохранять спокойствие, не изводить себя и окружающих тестами и вопросами, состоялось ли долгожданное событие. Первую диагностику нужно проводить не ранее 14 суток после переноса – это должен быть анализ крови на ХГЧ. Если он положительный, то еще через неделю делают первое подтверждающее УЗИ.