Проведение неонатального скрининга новорожденных в роддоме на наследственные заболевания: анализ крови из пяточки
Содержание статьи
- Особенности проведения анализа
- Можно ли отказаться
- Где делают
- Нужна ли подготовка малыша
- Процесс забора крови
- Когда будут результаты
- Аудиологический скрининг новорожденных
- Когда переводят в отделение патологии
- Какие заболевания выявляет анализ
- Какие болезни могут выявиться при проведении скрининга новорожденного
- Дополнительный скрининг новорожденного
- Скрининг младенцев — УЗИ
- Неонатальный скрининг новорожденных
- Когда проводят
- Как подготовить ребенка
- Аудиологическое исследование
- Как проводят аудиологический скрининг новорожденных
- Генетический скрининг новорожденного в роддоме
- Современные методы лечения при положительном результате скриннга
- Когда проводится пяточный скрининг
- Как делают анализ
- Почему именно из пятки
- Описание процедуры
- Технология проведения неонатального скрининга.
Особенности проведения анализа
Рассмотрим специфику проведения анализа, а также другие нюансы, которые помогут подготовить ребёнка. Узнайте о том, как и когда должны быть готовы результаты, и в каком случае проводится оповещение родителей.
Можно ли отказаться
Как и в случае с вакцинацией детей в старшем возрасте, от скрининга также можно отказаться, подписав соответствующий документ, который будет вклеен в карточку малыша. Однако стоит ли отказываться от теста, который позволит вашему ребёнку своевременно оказать помощь — вопрос сугубо индивидуальный, но достаточно важный. Объективных причин отказываться от данного теста нет. Если вы не хотите сдавать кровь в одном учреждении, то без проблем можете сделать это в другой больнице или поликлинике.
Будет интересно узнать — как не ошибиться при выборе детского пеленального столика, как подготовить пеленки для новорожденного и как сделать выбор между тугим и широким пеленанием.
Можно обратиться к частному врачу, если вы не доверяете государственным учреждениям
Важно понять, что во время взятия крови на анализ вашему малышу ничего не вводят. Если в случае с вакцинацией детей отказ может быть оправдан тем, что вводится ослабленный возбудитель заболевания, на основе которого формируется иммунитет к болезни, то в данном случае у малыша просто берут кровь и только

Также не забывайте о том, что ранее кровь на анализ некоторых врождённых заболеваний брали непосредственно из пуповины, поэтому многие женщины, которые рожали в 80-х и первой половине 90-х годов, ничего не слышали о скрининге. Сейчас кровь из пуповины не берут, так как «пяточный тест» помогает выявить большее количество врождённых недугов, нежели устаревший вариант диагностики.
Где делают
Базовый скрининг делают ещё в роддоме, однако если мать выписалась раньше, нежели появилась возможность провести тест, тогда у неё есть возможность обратиться в любую поликлинику по месту жительства, в частную лабораторию, у которой есть соответствующие сертификаты, позволяющие проводить такой анализ. В том случае, если мать физически не может посетить указанные учреждения, тогда медсестра по заявке может приехать на дом и провести забор материала в домашних условиях.

Важно! Независимо от места проведения скрининга, бланк-выписка из роддома должна быть заполнена и вклеена в карточку
Нужна ли подготовка малыша
Чтобы анализы были максимально точными, следует провести несложную подготовку, а также придерживаться указанных ниже инструкций. Обычно анализ берут у малышей, которые как минимум 4 дня питаются маминым молоком. При этом между взятием крови и последним кормлением должно пройти минимум 3 часа.

Непосредственно перед забором крови ножку малыша промывают с мылом в тёплой воде, после чего протирают спиртом и насухо вытирают салфеткой. Если ваш малыш по каким-либо причинам не вскармливается грудным молоком, тогда заблаговременно следует проконсультироваться со специалистом касательно подготовки к проведению анализа.
Процесс забора крови
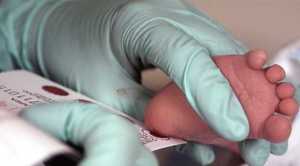
После подготовки медсестра прокалывает кожу на пятке специальной стерильной иглой, после чего первые капли удаляются с помощью стерильной салфетки. Далее медработник капает кровью на специальный бланк, на котором нарисовано несколько кружочков, в которые и должна попасть кровь. Участки бланка, которые обведены кружками, должны полностью пропитаться, чтобы можно было провести анализ.
Знаете ли вы? Кровь чаще всего берут из безымянного пальца по той причине, что он меньше всего задействован в движении и на нём тоньше кожный покров. Из мизинца и большого пальца никогда не берут кровь, так как они напрямую соединены с оболочкой кисти.
После забора крови бланк должен полностью высохнуть. Это занимает около 2-3 часов. После полного высыхания с другой стороны бланка в соответствующих полях указывается необходимая информация о ребёнке, документ помещается в конверт и отравляется в лабораторию.

Когда будут результаты
В данной статье указана родолжительность исследования, которая соответствует госучреждениям. В частной клинике результаты можно получить раньше. Образцы крови обрабатываются около 1,5-2 недель, после чего родителей ребёнка уведомляют о заключениях медэкспертизы, но лишь в том случае, если есть положительные результаты (наличие отклонения). В обратном случае, папа и мама ребёнка уведомление не получат.
Аудиологический скрининг новорожденных
На 3-4 сутки (2–6 неделя у недоношенных) жизни младенца необходимо провести проверку слуха, который крепко связан с речевой функцией. Аудиоскрининг осуществляется при помощи электроакустического зонда: тонкой трубки, присоединенной к компьютеру, и имеющей сверхчувствительный микрофон на конце. Сам метод обследования простой:
- Малыш находится в полной тишине, по возможности – спит. Сосание пустышки в этот момент недопустимо.
- Врач вводит зонд в наружный слуховой проход новорожденного: это не больно и длится всего 1,5 минуты.
- Через микрофон в ухо проходят звуки разной частоты и прибор фиксирует «ответ»: колебания волосковых клеток в улитке.
По результатам аудиоскрининга врач определяет наличие повышенного риска тугоухости и глухоты, но у большинства детей все нарушения проявляются только на 2-м году жизни, поэтому процедура считается не самой эффективной. При выявлении проблем в зависимости от степени их тяжести возможен своевременный подбор слухового аппарата или назначение кохлеарной имплантации, что предотвратит отклонения речевой функции. Следующий этап аудиоскрининга назначается новорожденным, входящим в группы риска – у них:
- недостаточная масса тела;
- недоношенность;
- возможна наследственная тугоухость;
- наблюдалась асфиксия (кислородное голодание) во время появления на свет;
- мать испытывала тяжелый токсикоз или гестоз;
- мать переболела вирусными или инфекционными заболеваниями;
- мать во время беременности принимала токсичные для плода антибиотики.
Какие бы результаты ни были получены на 1-м этапе скрининга, новорожденным, входящим в данные группы риска, следует до достижения 3-месячного возраста пройти обследование у сурдолога (узкий специалист по слуху). Аналогичная рекомендация для детей, имеющих неудовлетворительный результат аудиоскрининга, но раньше – когда малышу исполнится месяц. После будет назначен 2-й этап проверки – когда грудничок достигнет годовалого возраста. Если подтвердится наличие проблем со слухом, родителей с ребенком направят в реабилитационный центр.
Когда переводят в отделение патологии
Если у крохи плохие анализы крови, которую берут с головы новорожденного, то его могут перевести в отделение патологии.
Патологии новорожденных делятся на два вида:
- Генетические;
- Приобретенные.
Дополнительная информация. Кроху могут перевести в отделение патологии также в случае тяжелых родов, когда он получил родовые травмы: вывихи плеча, тазобедренного сустава, гематомы.
К генетическим патологиям относят:
- Синдром Дауна;
- Болезнь Шеревского-Тернера. Диагностируется только у девочек в возрасте 10-12 лет, в будущем девочка будет бесплодная и умственно отсталая.
- Болезнь Клейнфелтера. Мужское заболевание, характеризующееся высоким ростом и бесплодием.
Приобретенные патологии:
- Нарушение в формировании органов. Страдать могут почки, легкие, сердце, глаза, могут быть лишние пальчики или наоборот.
- Перинатальная мозговая возбудимость. Возникает в случае гипоксии плода или родовых травм. Характеризуется низким тонусом мышц, вялостью малыша, сонливостью, он практически не плачет или кричит подолгу. Ребенок может излечиться за несколько лет.
- Гипертензионно-гидроцефальный синдром. Возникает ввиду повышенного внутричерепного давления. Детки рождаются с большим объемом головы и выпирающим родничком.
Гипертензионно-гидроцефальный синдром
Согласно информации от родильных домов, в последние годы отделение патологии никогда не пустует. Сейчас встречаются такие заболевания, которые еще некоторое время назад были не известны.
Каждой маме следует следить за своим состоянием в период беременности, а затем – за здоровьем малыша. В случае, если она обнаружит какие-то отклонения в поведении, самочувствии, необходимо сразу обращаться за консультацией к врачу.
Какие заболевания выявляет анализ
Обследование новорожденных проводится для раннего выявления следующих заболеваний:
- фенилкетонурия;
- муковисцидоз;
- галактоземия;
- адреногенитальный синдром;
- врожденный гипотиреоз.
 Фенилкетонурия — это наследственное заболевание, вызванное нехваткой в организме фермента, участвующего в расщеплении аминокислоты фенилаланин.
Фенилкетонурия — это наследственное заболевание, вызванное нехваткой в организме фермента, участвующего в расщеплении аминокислоты фенилаланин.
Накопление этого вещества в крови оказывает токсичное действие, приводит к тяжелой интоксикации организма и грозит нарушением работы нервной системы и умственной отсталостью. Поскольку фенилаланин содержится в большинстве продуктов питания, основное лечение заключается в организации специального режима.
При выявлении заболевания на ранней стадии и своевременном лечении ребенок растет и развивается в соответствии с возрастом без отклонений.
 Муковисцидоз — связанное с генной мутацией заболевание, особенностью которого является сгущение слизи, вырабатываемой в организме. Вязкая слизь покрывает органы пищеварительной и дыхательной систем и приводит к их поражению. Из-за плохого отхождения мокроты в легких развиваются воспалительные процессы, провоцирующие бронхит и пневмонию.
Муковисцидоз — связанное с генной мутацией заболевание, особенностью которого является сгущение слизи, вырабатываемой в организме. Вязкая слизь покрывает органы пищеварительной и дыхательной систем и приводит к их поражению. Из-за плохого отхождения мокроты в легких развиваются воспалительные процессы, провоцирующие бронхит и пневмонию.
Лечение включает в себя прием препаратов, разжижающих слизь, специальных ферментов для усваивания пищи, гепатопротекторов для улучшения функции печеночных клеток и разжижении желчи.
Гипотиреоз возникает из-за дефицита гормонов щитовидной железы и ведет к нарушению роста и отставанию в психическом развитии. Если не диагностировать это заболевание у ребенка до 3 месяцев, в организме наступают необратимые изменения, затрагивающие интеллект. При раннем выявлении заболевания с помощью неонатального скрининга назначается терапия гормоном щитовидной железы, и отклонения в развитии ребенка можно избежать.
 Галактоземия также относится к наследственным заболеваниям обмена веществ. Мутационный ген не вырабатывает фермент для преобразования простого сахара галактозы в глюкозу, и в результате происходит накопление непереработанного токсичного вещества, отравляющего организм, — прежде всего печень и нервную систему.
Галактоземия также относится к наследственным заболеваниям обмена веществ. Мутационный ген не вырабатывает фермент для преобразования простого сахара галактозы в глюкозу, и в результате происходит накопление непереработанного токсичного вещества, отравляющего организм, — прежде всего печень и нервную систему.
Чтобы снизить разрушающее воздействие галактозы, из питания исключают молоко и молочные продукты, в том числе грудное молоко и детские молочные смеси. При соблюдении правильной диеты и приеме назначенных препаратов необратимых последствий для организма можно избежать.
Адреногенитальный синдром представляет собой врожденное генетическое заболевание, которое проявляется недостатком ферментов, участвующих в образовании гормонов коры надпочечников, на фоне увеличенной выработки андрогенов — мужских половых гормонов. При таком синдроме помимо внутренних гормональных изменений в организме могут возникнуть внешние патологии половых органов, требующие хирургического вмешательства. Терапевтическое лечение заключается в регулярном приеме гормональных препаратов, восполняющих дефицит необходимых гормонов в организме.
Совет! Если по каким-то причинам ребенку не провели скрининг на врожденные заболевания в роддоме, то сдать этот анализ также можно в поликлинике по месту жительства.
Какие болезни могут выявиться при проведении скрининга новорожденного
Согласно программе скрининга новорожденных в роддоме, исследование позволяет выявить пять видов заболеваний генетического плана, которые может определить анализ. Сюда относят:
- Гипотиреоз врожденного типа. Это заболевание, при котором нарушается выработка некоторых видов гормонов. Щитовидная железа начинает вырабатывать меньшее количество гормонов, а это, в свою очередь, ведет к нарушению обмена веществ в организме, что приводит к отставанию умственного и физического развития. Также при этом могут отмечаться нарушения в функционировании некоторых важных органов и систем в организме малыша. Такой вид заболевания можно лечить гормональными препаратами. Если начать проводить лечение еще до того, как будут проявляться клинические симптомы, то так можно предотвратить или свести к минимуму развитие заболевания в дальнейшем.
- Адреногенитальный синдром. При такой патологии отмечается недостаточность гормонов коры надпочечников, то есть кортизола. Это бывает при чрезмерной выработке андрогенов. Такое заболевание может проявиться в том, что возникает нарушение полового развития малышей, ввиду чего они часто страдают низкорослостью. Помимо этого, могут присутствовать проблемы с таким органом, как почки. Бывают даже очень серьезные нарушения работы этого органа, которые могут привести к смерти.
- Фенилкетонурия. Заболевание, характеризующееся дефицитом ферментов, которые занимаются расщеплением аминокислоты — фенилаланин. А она содержится в большинстве белковых продуктов. Если в организме она не будет расщепляться, то это приведет к тому, что она начнет накапливаться и начнет оказывать токсическое воздействие на нервные клетки и клетки головного мозга. Ввиду такого воздействия у ребенка отмечается умственная отсталость. Однако своевременное лечение позволяет исключить серьезные виды осложнений. Однако, как правило, полностью оно не излечивается, а остается на всю жизнь. Терапию проводят при помощи соблюдения специальной диеты и приема необходимых лекарственных средств.
- Галактоземия — это нарушение обмена веществ, при котором начинается мутирование гена, который в ответе за преобразование галактозы. Ввиду этого она не имеет возможности ферментироваться и начинает накапливаться в организме, отравляя его. При этом отмечается поражение центральной нервной системы, печени, а также начинает ухудшаться зрение. Надо отметить, что галактоза содержится в молоке. Поэтому при подобном заболевании молоко необходимо полностью исключить из питания ребенка.
- Муковисцидоз. Муковисцидоз — это вид заболевания, которое имеет связь с нарушением работы всех тех органов, которые занимаются выработкой слизи и секрета. То есть сюда относят кишечник, легкие, поджелудочную железу, бронхи, потовые, сальные железы. Слизь и секрет, которые они вырабатывают становятся более густыми и вязкими, а это приводит к тому, что органам становится значительно труднее выполнять свои функции. Тогда у больного вследствие муковисцидоза появляется нарушение пищеварения и дыхания.
Дополнительный скрининг новорожденного
Помимо неонатального скрининга новорожденного, существует и иная форма скрининга, который проводится обычно в первый месяц жизни ребенка. Сюда относят:
- УЗИ скрининг;
- осмотр узкими специалистами.
 УЗИ скрининг обычно включает обследование тазобедренных суставов и головного мозга. Нередко также смотря и органы брюшной полости.
УЗИ скрининг обычно включает обследование тазобедренных суставов и головного мозга. Нередко также смотря и органы брюшной полости.
УЗИ головного мозга или нейросонография позволяет выявить патологии в самом раннем возрасте и разработать методику терапии и последующей реабилитации. В дальнейшем это поможет ребенку нормально развиваться.
Ультразвуковое исследование тазобедренных суставов может помочь выявить наличие у ребенка вывиха или дисплазии тазобедренных суставов. Если начать лечение в самом раннем возрасте, то в дальнейшем не потребуется вмешательство хирурга в систему опорно-двигательного аппарата. А вот если возможные проблемы не выявить до года, то это может привести к возникновению хромоты, тяжести при ходьбе и даже инвалидности. Тогда может помочь только хирургическое вмешательство.
Также необходимо пройти обследование у специалистов узкой направленности. То есть посетить невролога, проверить зрение, пройти обследование у хирурга, лора и т.д. У педиатра же после выписки из роддома необходимо наблюдаться ежемесячно.
Скрининг младенцев — УЗИ
Наряду с неонатальным скринингом, выявляющим наследственные заболевания, скрининговое обследование в первый месяц после рождения предусматривает УЗИ, аудиологический скрининг новорожденных, а также осмотр врачей разных направлений.
Скрининговое УЗИ в первый месяц жизни необходимо для выявления отклонений в развитии скелета и внутренних органов.
Фото:

Обязательное обследование в первый месяц жизни включает:
- УЗИ головного мозга (нейросонографию). Данное исследование позволяет установить наличие врожденных заболеваний и перинатальных патологий. Оптимальные условия для процедуры доступны только в первый месяц жизни, пока у младенцев открыт родничок;
- УЗИ позвоночника. Данное исследование проводится для выявления травматических повреждений в шейном отделе позвоночника младенца, включая кровоизлияния и подвывихи;
- УЗИ внутренних органов позволяет установить патологические нарушения функциональности внутренних органов;
- УЗИ тазобедренных суставов дает возможность ранней диагностики врожденной дисплазии или вывиха бедра. Подобные заболевания не редкость, но их быстрое излечение способна обеспечить только ранняя диагностика. Лечение, проведенное в более поздние сроки, может затянуться на длительный период времени.
УЗИ — это простая, безопасная и очень информативная процедура, назначение которой даже в первый месяц жизни ребенка абсолютно безвредно. Особенности подготовки к УЗИ следует обсудить с педиатром.
Неонатальный скрининг новорожденных
По рекомендации Всемирной организации здравоохранения (ВОЗ) в России такая процедура практикуется уже 15 лет, инициатором выступает государство. повышает шансы на благоприятный исход.
Когда проводят
Скрининг следует выполнить в первые дни жизни, чтобы он не доставил малышу дискомфорта и чтобы выявить все патологии максимально своевременно. Слишком рано (1-3 день) процедуру не проводят ввиду высокого риска получить ложноположительный или ложноотрицательный результат, но и позже 10-го дня тоже нежелательно брать кровь на анализ. Точные сроки неонатального скрининга:
- Доношенным детям показан анализ на 4-ый день.
- Недоношенным назначают на 7-10 сутки.
Кровь берут в роддоме, но если маму с новорожденным выписали рано (на 3-ий день), можно сделать это в поликлинике или дома (выезжает медсестра). Не исключено и проведение скрининга в стационаре (для больных, недоношенных младенцев). Если ребенок не прошел процедуру, педиатр должен рассказать родителям, где и как ее можно сделать. При желании можно отказаться от неонатального скрининга новорожденных: для этого следует написать специальное заявление в медицинском учреждении, где вам будет предложено данное исследование.
Как подготовить ребенка
При проведении неонатального скрининга новорожденного осуществляется забор периферийной крови из пятки или пуповины, в редких случаях (по отдельным показаниям) – из вены. Если исследование назначили грудничку возрастом 3 месяца и старше, кровь берут из пальца. Желательно проводить анализ натощак (утром), либо покормить малыша последний раз за 3 часа до скрининга. Перед забором крови ножку моют с мылом, обрабатывают спиртом и протирают насухо.
Аудиологическое исследование
Аудиологический скрининг новорожденным крохам в России начали делать с 2008 года. Благодаря этой диагностике удается проверить все ли в порядке со слухом у ребенка. Его, как и пяточный скрининг выполняют на четвертый день после появления на свет. У процедуры нет никаких противопоказаний. Она безболезнена, не несет угрозы здоровью ребенка и позволяет выявить отклонения в слуховом аппарате на ранней стадии развития малыша. Чем раньше проблема будет выявлена, тем больше возможностей по улучшению слуха ребенка будет у родителей.
Если скорректировать слух до трехмесячного возраста, можно избежать проблем с развитием речевых навыков у малыша. В первые полгода жизни развитие речи происходит интенсивнее всего, хотя внешне никаких проявлений этого процесса нет.
Как проводят аудиологический скрининг новорожденных
Исследование заключается в воздействии звуковых волн на улитку – отдел внутреннего уха, который отвечает не только за восприятие, но и за распознавание звука. Для скрининга специалист пользуется электроакустическим зондом, имеющим сверхчувствительный микрофон. Зонд соединяется с монитором, который фиксирует полученные результаты.
Зонд вставляют в ухо ребенку, после чего тот начинает посылать звуковые волны с разной частотой и фиксировать колебания волосковых клеточных структур в улитке внутреннего отдела уха. Во время проведения процедуры ребенок находится в полной тишине. Лучше если в этот момент карапуз будет спать. Использование пустышки во время исследования не допускается. Первый этап скрининга на этом завершается. Если он пройдет без нарушений, то второй этап не проводят. К нему прибегают только, если ребенок находится в группе риска или на первом этапе выявили отклонения в слуховой системе.
К группе риска относятся дети с:
- Наследственной тугоухостью;
- Недоношенностью;
- Небольшим весом;
- Асфиксией в родах.
Также риск возникновения проблем со сухом может быть у детей, чья мать во время вынашивания плода страдала от тяжелого токсикоза или принимала ототоксичные препараты. Дети, имеющие риск развития тугоухости и те малыши, которые прошли первый этап теста с неудовлетворительными результатами, будут направлены на прохождение повторного скрининга у сурдолога
Это необходимо сделать потому как тугоухость развивается постепенно и очень важно не упустить момент
Второй этап исследования детям входящим в группу риска проводят по исполнении года. Повторный же скрининг после неудовлетворительных результатов, полученных в роддоме, назначается через полтора месяца после рождения и проводится в поликлинике. Если проблемы со слухом были подтверждены, кроху направляют в центр реабилитации слуха. Там специалисты проведут полное обследование и подберут методику коррекции нарушений слуха у малыша. Ведь только благодаря проведению современной диагностики и правильно подобранной терапии дети с тугоухостью смогут расти и развиваться на уровне своих здоровых сверстников.

Генетический скрининг новорожденного в роддоме
Он является обязательным для проведения и позволяет исключить или заподозрить ряд генетических болезней, которые могут быть у младенца. Проводится он в роддоме на 4-е сутки (у деток, родившихся в срок) или на 7 сутки (у недоношенных детей). У новорожденного берут кровь из пятки, промпитывают ею специальные места на бланке и отправляют образцы в лабораторию.
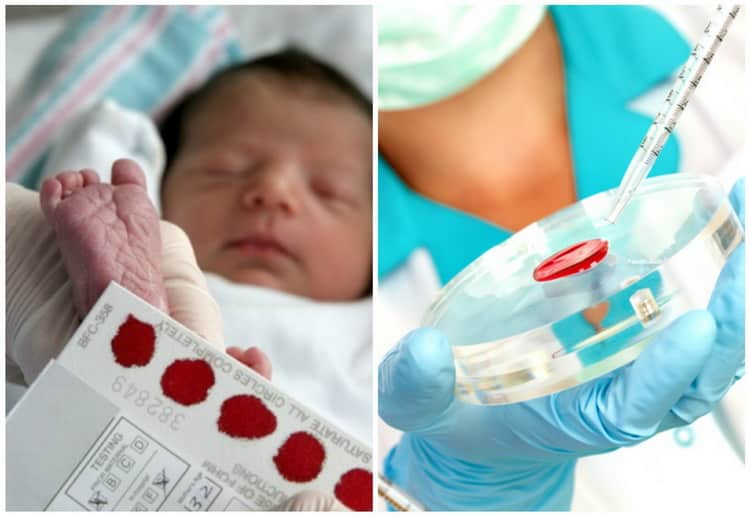
С помощью данного скрининга определяются следующие болезни:
- Гипотериоз. При врожденном гипотериозе вырабатывается недостаточное количество гормонов щитовидной железы. Если такое состояние не лечить, ребенок будет отставать в физическом и умственном развитии. Своевременная гормональная терапия позволяет полностью купировать гормональную недостаточность, и малыш будет развиваться полноценно.
- Фенилкетонурия. У новорожденного в организме отсутствует специальный фермент, который расщепляет фенилаланин. Это аминокислота, которая входит в состав белковых продуктов. Она и ее производные накапливаются в организме и в большом количестве эти продукты отравляют его, поражают нервную систему и головной мозг малыша. В итоге это приводит к умственной отсталости, которая наблюдается в 100 % случаев, если ребенка не лечить. Такое нарушение обмена веществ поддерживается с помощью специальной диеты. Своевременное лечение гарантирует нормальное развитие малыша.
- Галактоземия. Это еще одно нарушение обмена веществ, при котором в организме новорожденного отсутствует или мутирован ген, который отвечает за выработку фермента галактазы. Галактаза необходима, чтобы расщеплять галактозу, которая находится в молочных продуктах. Это вещество накапливается в организме и начинает отравлять его. При избытке галактозы нарушается зрение, в конечном итоге это может привести к слепоте, поражается печень и может возникнуть умственная отсталость. Основой лечения такого состояния является специальная диета, которая полностью исключает молочные продукты. При соблюдении всех рекомендаций у таких малышей есть все шансы, чтобы нормально расти и развиваться.
- Адреногенитальный синдром. Это патологическое состояние, при котором нарушена выработка гормонов коры надпочечников. У ребенка в организме накапливается избыточное количество глюкокортикоидов и половых гормонов. В дальнейшем, по мере развития, происходит нарушение солевого обмена веществ, нарушается процесс роста и происходит неправильное развитие половых органов. Девочки развиваются «по мужскому типу», а мальчики – «по женскому». Своевременно назначенная гормональная терапия помогает решить эту проблему.
- Муковисцидоз. Это заболевание еще имеет другое название – кистозный фиброз. Это серьезная генная мутация, при которой нарушается выработка секрета в органах дыхания и пищеварения. Жидкость, которую выделяют клетки, становится густой, что приводит к нарушениям в работе легких, печени и поджелудочной железы. Врачи дают положительные прогнозы, если ребенку лечение назначено вовремя.

Чтобы провести такой анализ, не требуется особой подготовки.
Иногда родителям не сообщают о проведении такой процедуры, чтобы заранее не пугать, ведь в большинстве случаев анализы приходят отрицательные и у деток не находят подобных патологий.
Если же результат положительный, проводят повторный анализ и только после получения результата повторного скрининга уже определяется, болен ребенок или нет.
Современные методы лечения при положительном результате скриннга
Несмотря на то, что все описанные диагнозы довольно редки, они достаточно изучены и имеют большой процент положительной динамики при своевременном и адекватном лечении.
| Заболевание | Способы лечения |
| Фенилкетонурия |
|
| Гипотериоз |
Прогноз: Если лечение начать с запозданием, то ткани головного мозга сильно пострадают и поимо компенсации функции щитовидной железы придется бороться с умственным отставанием ребенка. |
|
Прогноз: К сожалению, при муковисцидозе прогнозы куда менее обнадеживающие. Смертность детей при таком диагнозе достигает 60%. Затронуты сразу две сферы: желудочно-кишечный тракт и дыхательная система. Болезнь проявляет себя уже на 2 день после рождения.
Симптомы: Мекониевые массы скапливаются в тонком кишечнике, вызывая вздутие, рвоту и множество других неприятных последствий. Диагностика: Для точной постановки диагноза приходится пройти ряд обследований, после чего врачи разработают целую систему для поддержания жизненно-важных функций. Лечение:
|
|
| Адроногенитальный синдром |
Прогноз: В целом прогнозы по данному заболеванию при своевременном и адекватном лечении положительные. |
| Галактоземия |
То есть грудное вскармливание таким детям не просто противопоказано, категорически запрещено. Их рацион составляют смеси на основе сои. Также таким детям пропиывают комплекс витаминов, кокарбаксилазы и орорат калия. Прогноз: Если лечение проводилось своевременно и правильно, то прогнозы для таких деток благоприятные. Если же результаты скрининга по каким-либо причинам задержались, то последствия такого нарушения обмена веществ становятся фатальными. Страдают практически все системы организма, в особенности нервная. |
Когда проводится пяточный скрининг
Если ребенок появился на свет доношенным, тест проводят на четвертый день после рождения. Малышей, родившихся раньше положенного срока, обследуют на седьмые сутки.
Брать анализ ранее четвертых суток не имеет смысла, так как в это время существует большой риск получить ошибочный результат. Ошибка может заключаться как в обнаружении несуществующего заболевания, так и наоборот (то есть в не обнаружении наличествующего).
Что касается недоношенных деток, то проведение теста не ранее, чем на седьмой день, объясняется необходимостью нормализовать состояние малыша.
На заметку. Если мама с ребенком выписалась из роддома прежде, чем было проведено обследование, ей вручается специальный документ, который дает право пройти тест в любой участковой больнице.

Проведение анализа
Как делают анализ
Суть обследования заключается во взятии небольшого количества крови из пятки младенца, нанесении пары капель на специальный бланк-фильтр, дальнейшем изучении материала и составлении заключения. Сама процедура занимает не более двух минут и не представляет опасности для ребенка, за исключением незначительного дискомфорта. Всего лишь 2-3 капли крови новорожденного могут раз и навсегда успокоить врачей и родителей крохи относительно его здоровья.
На заметку. В процессе анализа исследуется сухое пятно крови. Такой способ медицинского исследования имеет официальное название – метод тандемной масс-спектрометрии.
Почему именно из пятки
Взятие анализа из пятки у новорожденных выглядит довольно необычно – гораздо привычнее воспринимается стандартный забор крови из пальца или вены, как это делают взрослым. Почему кровь у новорожденного берут именно из пятки? Причина очень проста – пальчики у младенца еще слишком малы для проведения подобных манипуляций.
Описание процедуры
Чтобы обеспечить достоверность результатов исследования, необходимо провести подготовку младенца к процедуре и в дальнейшем соблюдать ряд определенных правил:
Обычно тест делают малышам, которые в первые дни после рождения питались грудным молоком.
Процедуру можно проводить по истечении не менее трех часов после приема пищи.
Непосредственно перед забором крови ножку ребенка обеззараживают: моют с мылом и обрабатывают спиртом, затем насухо вытирают.
Далее происходит сама процедура, которая заключается в следующем: медработник слегка сдавливает пятку и прокалывает кожу на ней стерильной иглой (глубина прокола – не более 2 мм). Первые капли крови убираются чистой салфеткой, следующие несколько – должны оказаться в пределах нарисованных на специальном бланке кружочков
При этом важно, чтобы данные участки полностью пропитались собранным материалом. В противном случае крови будет недостаточно для проведения анализа
Всего на тест-бланке 5 таких мест (каждый кружок будет проверен на предмет одного из возможных наследственных заболеваний). По окончании процедуры необходимо дождаться, когда бумага высохнет (по времени это занимает около 2-3 часов). Далее на обратной стороне бланка в соответствующие графы вносятся необходимые сведения о новорожденном, его родителях и контактные данные. Затем документ нужно запечатать и сдать в лабораторию на исследование генетиками.
Технология проведения неонатального скрининга.
Проведение неонатального скрининга на наследственную патологию основано на определении дефектов ферментов, участвующих в обмене белков и углеводов, в сухом пятне крови на специальной фильтровальной бумаге (тест-бланке). Эти исследования проводят в медико-генетической консультации (центре), куда направляются образцы крови новорождённых одновременно на фенилкетонурию, врождённый гипотиреоз, адреногенитальный синдром, галактоземию, муковисцидоз. Обязательным условием точности диагностики является тщательная пропитка кровью пятна на тест-бланке. Забор образцов крови новорождённым в роддоме, в отделении выхаживания недоношенных или патологии новорождённых в детских больницах осуществляется специально подготовленной медсестрой. Кровь берут из пятки новорождённого через 3 ч после кормления: у доношенного ребёнка — на 4-й день жизни, у недоношенного — на 7-й день. Алгоритм действий медсестры при взятии образцов крови: — вымыть руки (гигиенический уровень), надеть перчатки; — вымыть пятку ребёнка; — протереть пятку стерильной салфеткой, смоченной 70% спиртом, промокнуть её сухой стерильной салфеткой; — проколоть пятку стерильным одноразовым скарификатором; — снять первую каплю крови стерильным сухим тампоном; — мягко надавить на пятку для получения второй капли крови; — приложить перпендикулярно тест-бланк к капле крови и пропитать его кровью насквозь; — аналогичным образом нанести на тест-бланк 6-8 капель, вид пятен крови должен быть одинаковым с обеих сторон. — высушить тест-бланк в горизонтальном положении на чистой обезжиренной поверхности не менее 2 ч без применения тепловой обработки и попадания прямых солнечных лучей; — упаковать тест-бланки в чистый конверт таким образом, чтобы пятна крови не соприкасались. Оформление сопроводительной документации. После забора образцов крови медсестра разборчиво записывает шариковой ручкой на тест-бланке, не затрагивая пятен крови, следующие сведения: — наименование учреждения, в котором произведён забор образцов крови; — фамилия, имя, отчество матери ребёнка; — адрес выбытия матери ребёнка; — порядковый номер тест-бланка с образцом крови; — дата и номер истории родов; — дата взятия образца крови; — состояние ребёнка (здоров/болен); — доношенный/недоношенный (срок гестации); — масса тела ребёнка; — фамилия, имя, отчество лица, осуществлявшего забор крови.
Возможно заинтересует:
- Уход за кожей и слизистыми новорожденного
- Проблемы кожи и слизистых ребенка
- Особенности кожи и слизистых оболочек новорождённого
- Физическое развитие новорожденных, методы его оценки
- Желтуха новорожденных, причины, лечение