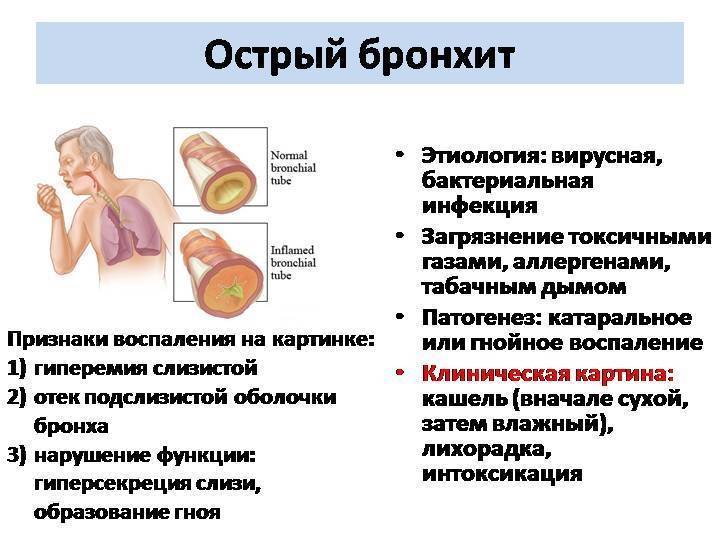
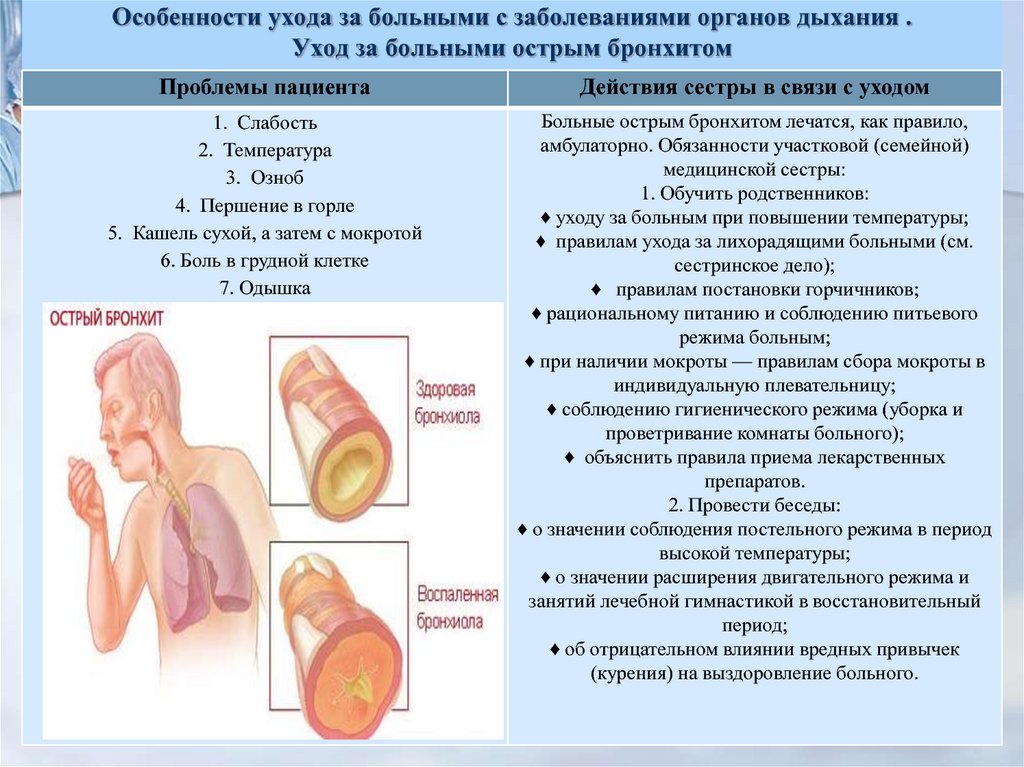
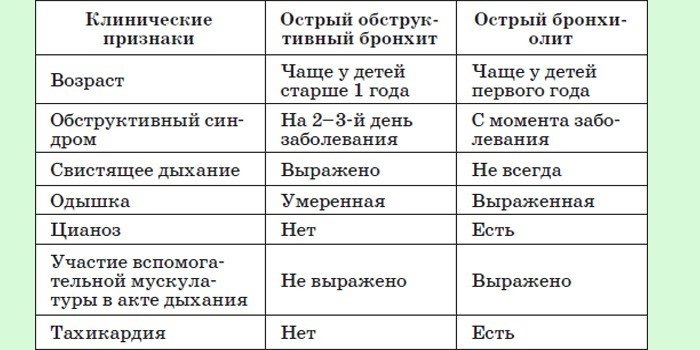
Как распознать и вылечить обструктивный бронхит у детей?
Содержание статьи
- Медикаментозное лечение
- Противовирусные препараты и антибиотики
- Препараты от кашля
- Гормональные препараты для быстрого купирования бронхоспазма
- Препараты для снятия обструкции и бронхоспазма у детей
- Диагностика обструктивного бронхита у детей
- Основными методами диагностики заболевания можно назвать:
- Профилактика
- Диагностика и медикаментозное лечение
- Народные средства, диета, режим
- Диагностика
- Когда следует обратиться к врачу?
- Чем опасен бронхит для детей?
- Специфические и неспецифические признаки
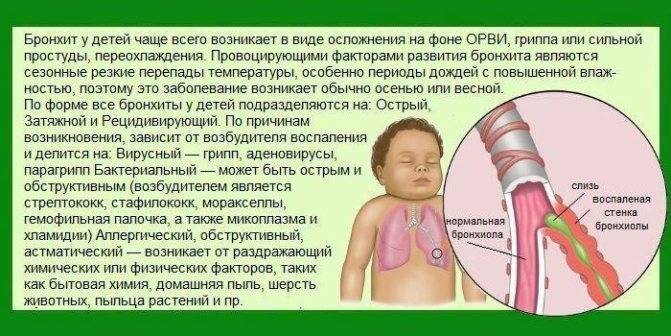
- Причины и провокаторы
- Физиотерапевтические методы лечения
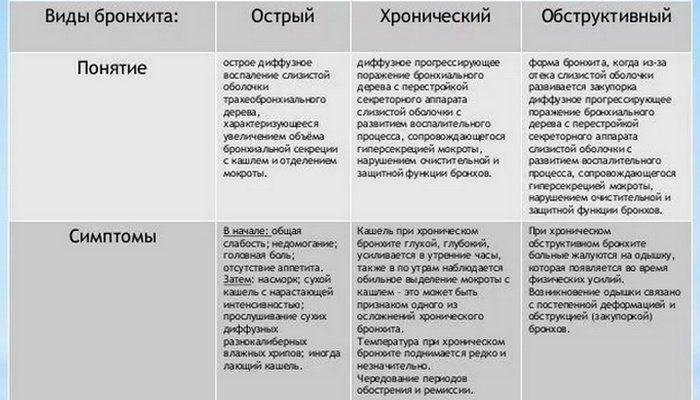
- Как лечить бронхит?
- Медикаментозная терапия
- Народные средства
Медикаментозное лечение

Разноцветные таблетки
Лекарства подбираются врачом строго индивидуально, в зависимости от природы происхождения заболевания, возраста и особенностей организма.
Противовирусные препараты и антибиотики
Как правило, бронхит вызван вирусной инфекцией, поэтому при появлении первых симптомов заболевания ребенку назначают противовирусные препараты:
- Гриппферон;
- Анаферон;
- Арбидол;
- Лаферобион;
- Интерферон;
- Гропринозин;
- Кагоцел.
Малышам первого года жизни можно применять противовирусные средства в форме ректальных суппозиториев. Инструкция к препарату подробно описывает дозировки и правила использования свечек. Цена противовирусных средств в форме суппозиториев невысокая, доступная каждому родителю, а препараты действительно эффективно справляются с вирусом.
Поводом для назначения антибиотиков ребенку с обструктивным бронхитом является затяжной кашель и выделение мокроты желто-зеленого цвета – это первый признак присоединения бактериальной инфекции и без антибактериальной терапии, к сожалению, не обойтись, иначе заболевание может распространяться на легкие и самые мелкие бронхиолы.
Детям младшего возраста назначают антибиотики в форме суспензии:
- Амоксиклав;
- Суммамед;
- Макропен;
- Цефикс.
Малышам старше 3 лет можно подобрать лекарство в форме таблеток, которые диспергируются, например, Флемоксин солютаб.
Препараты от кашля
Заболевание у маленьких детей сопровождается сильным кашлем и скоплением мокроты в просвете дыхательных путей. Препараты от кашля помогут быстрее наладить эвакуаторную функцию бронхов.
Таблица 2. Лекарства для лечения кашля при бронхите у детей:
| Группа препаратов | Какой эффект производят? | Какие препараты принадлежат? |
| Противокашлевые | Препараты этой группы подавляют работу кашлевого центра и угнетают сократительную способность реснитчатого эпителия бронхов. Противокашлевые средства может назначать только врач, как правило, в первые дни заболевания, когда ребенка мучает приступообразный, сухой, непродуктивный кашель, мешающий ему есть, спасть, доводящий до рвоты |
Синекод, Кодеин, таблетки «от кашля» с травой термопсиса Препарат Синекод |
| Муколитики | Препараты этой группы стимулируют работу желез внутренней секреции дыхательных путей, усиливают процесс образования слизи в бронхах, разжижает ее, за счет возникает влажный кашель и эвакуация патологического экссудата (мокроты) из просвета бронхов |
Амброксол, Лазолван, Флюдитек, АЦЦ. Сироп Флюдитек |
| Отхаркивающие | Усиливают сократительную способность бронхов, улучшают процесс выведения мокроты, очищают дыхательные пути от патологической слизи |
Гербион, Геделикс, Сироп Доктора Тайсса, Проспан, Доктор Мом.
|
Гормональные препараты для быстрого купирования бронхоспазма
Пульмикорт в небулах

Ингаляция через небулайзер
При выраженном бронхоспазме, синюшности губ и кончиков пальцев, дыхательной недостаточности 1-2 степени быстро купировать острое состояние можно при помощи гормональных препаратов. Обычно в этом случае используют Пульмикрот – это гормональное средство в форме раствора, которое выпускают в небулах и применяют ингаляционно.
Ингаляции при обструктивном бронхите у детей Пульмикортом необходимо проводить через небулайзер – прибор, который распыляет лекарственное средство на микроскопические частички по типу туманной пыли, таким образом, они легко попадают в суженые бронхи и достигают легких.
Даже если ваш малыш уже не в первый раз болеет, и вы хорошо знаете, что делать при обструктивном бронхите у детей, при первых признаках бронхоспазма сразу вызывайте скорую помощь, особенно если это ребенок до года. В некоторых случаях купировать спазм дыхательной мускулатуры можно только путем введения Дексаметазона инъекционно.
Препараты для снятия обструкции и бронхоспазма у детей
Раствор Беродуал
Самым лучшим вариантом снятия обструкции бронхов у ребенка и нормализации полноценного дыхания является ингаляция через небулайзер. Беродуал при обструктивном бронхите у детей используют напополам с физиологическим стерильным раствором натрия хлорида, длительность процедуры составляет 3-5 минут.
Препарат относится к группе бронходилататоров и способен быстро купировать спазм гладкой мускулатуры дыхательных путей, возобновляя проходимость бронхов. Ингаляции с Беродуалом проводят 2-3 раза в день в зависимости от тяжести состояния ребенка, после процедуры рекомендуется воздержаться от приема пищи и питья в течение получаса.
Часто сразу после ингаляции с Беродуалом ребенку проводят ингаляцию с муколитиками, например, Амбросколом (в форме раствора), таким образом, улучшается процесс образования и выведения мокроты из дыхательных путей.
Диагностика обструктивного бронхита у детей
При рассмотрении симптомов и признаков, которые мучают ребенка, врач может заподозрить обструктивный бронхит у детей и назначить дополнительные процедуры обследования, чтобы выявить все сопутствующие факторы и особенности организма ребенка.
После этого можно понять, какое лечение будет наиболее эффективным.
Основными методами диагностики заболевания можно назвать:
- визуальный осмотр, прослушивание органов дыхания при помощи стетоскопа, пальпация;
- рентгенография легких;
- лабораторные анализы;
- бронхоскопия;
- исследование мокроты.
Прослушивание дыхания позволяет понять, на какой стадии находится бронхит, и как можно помочь ребенку облегчить функцию обогащения организма кислородом.
Рентгеновский снимок отображает общую картину заболевания и позволяет увидеть сопутствующие очаги воспаления, если они есть.
Кроме того, рентгенография дает возможность предупредить возникновение осложнений бронхита или определить его лечение.
Лабораторные исследования мочи, крови и иммунологические пробы позволяют выявить наследственные или хронические факторы возникновения болезни.
Результаты анализов помогут врачу не только понять причины появления обструктивного бронхита, но и определить оптимальные методы его лечения.
Посевы мокроты и исследование ее под микроскопом дают возможность определить наличие бактериологической или микробной среды в органах дыхания, а также распознать воспаление легких, если оно есть.
Любые методы диагностики являются важными и обязательными, поскольку предоставляют лечащему врачу полную картину заболевания.
Исходя из результатов всех анализов и обследований, а также на основании индивидуальных особенностей организма ребенка, будет построен процесс лечения обструктивного бронхита.
Профилактика
- Прививки.
- Соблюдение правил гигиены.
- Соблюдение карантинных мер в период сезонных обострений заболеваний.
В том случае, когда ребенок все же заболел ОРВИ или гриппом, нужно создавать условия, при которых «простуда» или грипп не перейдут в бронхит. Обильное питье, влажный и прохладный воздух в комнате, соблюдение диетических рекомендаций помогут малышу справиться с болезнью
Важно обеспечить ребенку возможность хорошо дышать носом в случае насморка. Если ринит сопровождается прекращением носового дыхания, врач может порекомендовать применение сосудосуживающих капель
Если бронхит – это результат аллергической реакции, то выяснение причин аллергии – первостепенная задача. Исключив воздействие аллергена, применяя антигистаминные лекарства можно избежать развития обструктивного бронхита. Мероприятия, повышающие защитные силы детского организма – прогулки, физические упражнения, активный образ жизни – являются хорошей профилактикой любого инфекционного заболевания.
Диагностика и медикаментозное лечение
Результаты рентгенограммы легких позволят диагностировать патологию
Диагностика заболевания всегда начинается с осмотра ребенка, прослушивания грудной клетки фонендоскопом, опроса родителей о питании и условиях, в которых живет ребенок. Чтобы назначить более узкое обследование, сначала проводится общая диагностика. Педиатр назначит анализ крови, чтобы определить присутствие воспалительного процесса в организме. Также назначается рентген грудной клетки, чтобы определить наличие новообразований и скопление жидкости в легких.
Обычно этих процедур достаточно для постановки диагноза. Однако если диагностика затруднена, назначается МРТ. МРТ легких – это довольно информативная процедура, но проводить ее маленькому ребенку сложно. Она требует полной неподвижности в течение получаса. В случае крайней необходимости процедура проводится под наркозом.
Медикаментозное лечение должен назначать педиатр. Оно включает в себя:
- Противовирусные препараты. Противовирусные препараты эффективны в самом начале болезни. Ребенку назначаются только те препараты, которые не подавляют выработку собственного иммунитета. Часто детям рекомендуют Эргоферон, Кагоцел, Анаферон, для маленьких детей- Виферон в свечах.
- Антибиотики. Антибактериальные препараты назначаются редко, так как чаще всего обструктивный бронхит протекает на фоне вирусной инфекции. Применение антибиотиков оправдано в том случае, если к бронхиту присоединилась пневмония.
- Антигистаминные препараты. Если обструктивный бронхит возник на фоне аллергии, назначают противоаллергические средства, которые блокируют рецепторы, снимают отек и спазм. Для ребенка рекомендуется Диазолин в детской дозировке, Супрастин, при длительной респираторной аллергии – Зодак в каплях.
Перед тем, как назначать лечение, необходимо определить природу заболевания, причину его возникновения. Анализы позволяет назначить эффективное лечение.
Нельзя давать ребенку муколитики и делать ингаляции. Все эти препараты направлены на разжижение мокроты и ее выведении из бронхов, в результате чего секреция желез усиливается, а количество слизи увеличивается. При обструкции бронхов это опасно.
Народные средства, диета, режим

Шалфей с молоком рекомендуется пить при приступах сильного кашля
Любое народное средство нужно обсуждать с педиатром. Отказываться от медикаментозного лечения в пользу народных рецептов не рекомендуется.
Травы и различные средства тоже могут обладать побочными эффектами. При аллергическом обструктивном бронхите любая трава может спровоцировать сильнейший приступ астмы.
Среди народных методов лечения обструктивного бронхита у ребенка выделяют:
Черная редька с медом
Это средство обладает отхаркивающим эффектом, поэтому его нужно применять с осторожностью. Сам мед может вызвать аллергию, и эффект лекарства будет обратным
Если врач разрешил применение этого средства, черную редьку нужно вырезать в виде чаши, залить туда мед и оставить на ночь. Давать ребенку по ложке 2 раза в день.
Настой мандариновой цедры. Это средство повышает иммунитет и снимает приступ кашля, но у некоторых детей может быть сильная аллергия на цитрусовые. Чтобы приготовить лекарство, нужно разделить цедру на 2 части. Одну прокипятить в воде, снять с огня и добавить вторую часть, после чего настаивать в течение 2 часов.
Шалфей с молоком. Это давно известное средство, которое помогает снять сильный приступ кашля. Шалфей добавляют в молоко и кипятят, после чего настаивают еще в течение часа под закрытой крышкой. При отсутствии аллергии перед употреблением в лекарство можно добавить ложку меда.
Из видео можно узнать основные признаки бронхита у детей:
Не менее важно соблюдать режим и следить за питанием ребенка. Необходимо обеспечить малышу отдых, постельный режим
Физическую активность необходимо ограничивать, так как она ведет к приступу одышки.
Прогулки при обструктивном бронхите рекомендованы. Свежий воздух благоприятно влияет на детское здоровье. Можно гулять по 1-1,5 ч, ребенка нужно одевать по погоде.
Рекомендуется давать ребенку больше овощей и фруктов в виде пюре. Также ребенку нужно больше пить: сладкий чай, чистую воду, морсы и соки в количестве, допустимом в данном возрасте. Не рекомендуется давать маленькому ребенку мед, так как он является сильным аллергеном.
Диагностика
В первую очередь ребенок будет визуально осмотрен педиатром и для уточнения диагноза может быть перенаправлен к пульмонологу, аллергологу, иммунологу.
Установить форму бронхита (от чего и будет зависеть последующее лечение) помогают лабораторные (инструментальные) исследования:
- анализ крови (клинический, общий, биохимический)
- бакпосев, микроскопия мокроты
- ПЦР анализ
- мазок из рото-носоглотки
- анализ газового состава крови
- бронхоскопия
- рентгенограмма
- спирография легких.
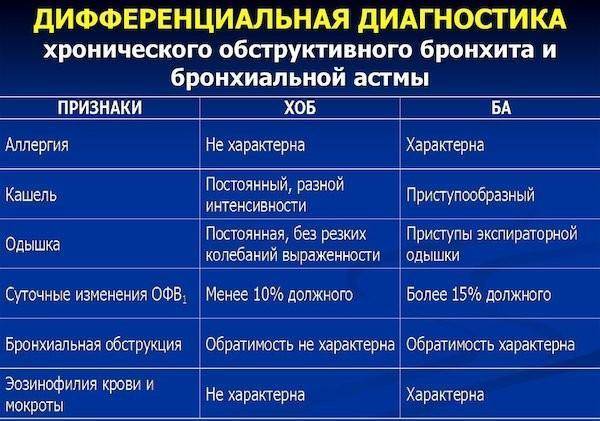
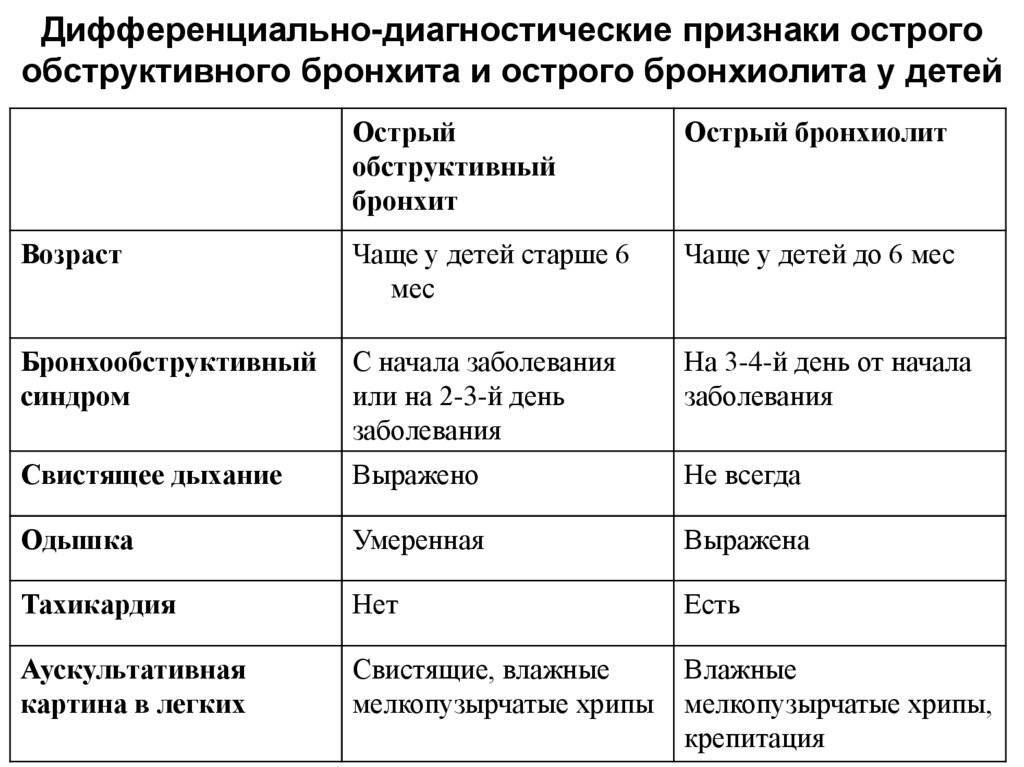
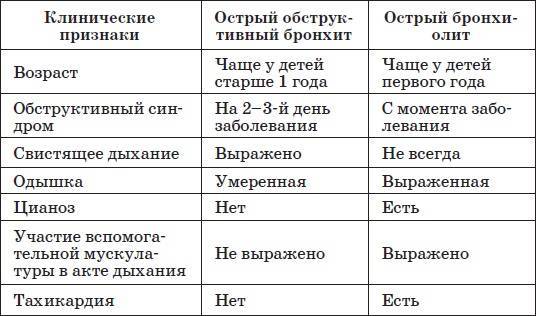
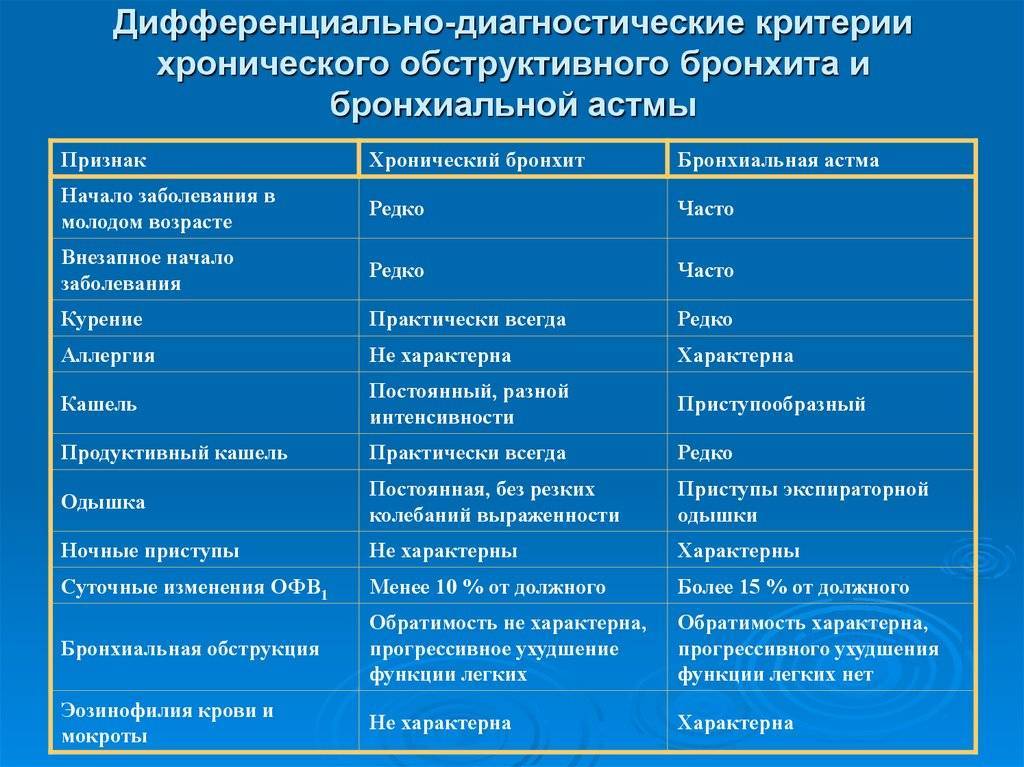
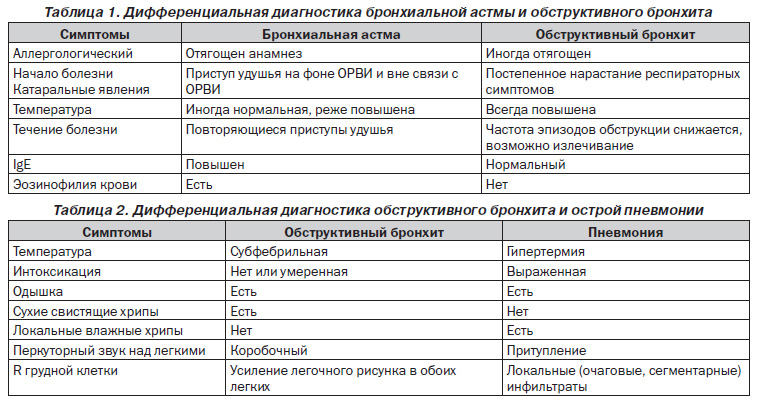
Проводятся дифференциальные методы, чтобы исключить возможное развитие других, схожих с симптомами заболеваний:
- бронхиальная астма,
- муковисцидоз,
- пневмония,
- туберкулез.
Когда следует обратиться к врачу?
Обращаться к врачу либо вызывать скорую помощь необходимо, если наблюдаются:
- приступы удушья
- обильный кашель с отхождением кровянистой мокротой
- сдавливающая, постепенно усиливающаяся боль в грудине
- затруднения дыхание даже в состоянии покоя
- свисты, хрипота с отхождение желто-зеленой мокроты
- высокая температура свыше 2 дней подряд
- тошнота, рвота при позывах кашля
- боль в груди
- непрекращающаяся лихорадка.
Осложнения бронхита – нередкое явление у детей. Острая фаза может быстро перейти в хроническую или в пневмонию.
Если приступы вызваны бактериальной (вирусной) инфекцией, то уже конечно, нельзя медлить с обращением к педиатру для проведения диагностики, выявления и уточнения диагноза, назначения эффективного лечения.
Чем опасен бронхит для детей?
Опасность бронхита – в осложнениях, если не лечить на раннем этапе либо проводить неправильные манипуляции. Дыхательные пути у малышей – узкие, поэтому развиться отечность легких и бронхов может за считанные дни, вызвать тем самым асфиксию вплоть до летального исхода.
Если бронхит рецидивирует, то может переходить в хроническую стадию Далее воспалительный процесс пойдёт в ткани легких, приведёт к нарушению газообмена, интоксикации и даже к развитию туберкулеза, в случае проникновения в кровяное русло – сепсиса.
Возможные осложнения:
- бронхиальная обструкция
- бронхиолит
- менингит.
- гломерулонефрита (при поражении тканей почек)
- васкулита (при поражении оболочки сердца)
- воспаление легких
- бронхиальная астма
- пневмония
- дыхательная недостаточность в случае растяжения альвеол, задержки углекислого газа и скопления в легких.
Специфические и неспецифические признаки

Основным признаком обструктивного бронхита у детей является сильный кашель, который беспокоит даже в ночное время.
В самом начале развития болезни он сухой и непродуктивный, но со временем производство секрета повышается, и слизь становится более густой. Сухой кашель переходит во влажный, и в некоторых случаях он достигает такой силы, что вызывает рвоту.
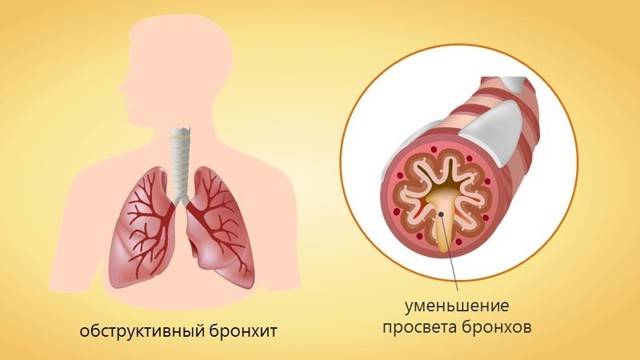
Характерным признаком обструктивного бронхита является одышка, которая становится более заметной по мере прогрессирования заболевания. В большинстве случаев при такой патологии маленькие дети не могут нормально дышать и начинают сильно кашлять.
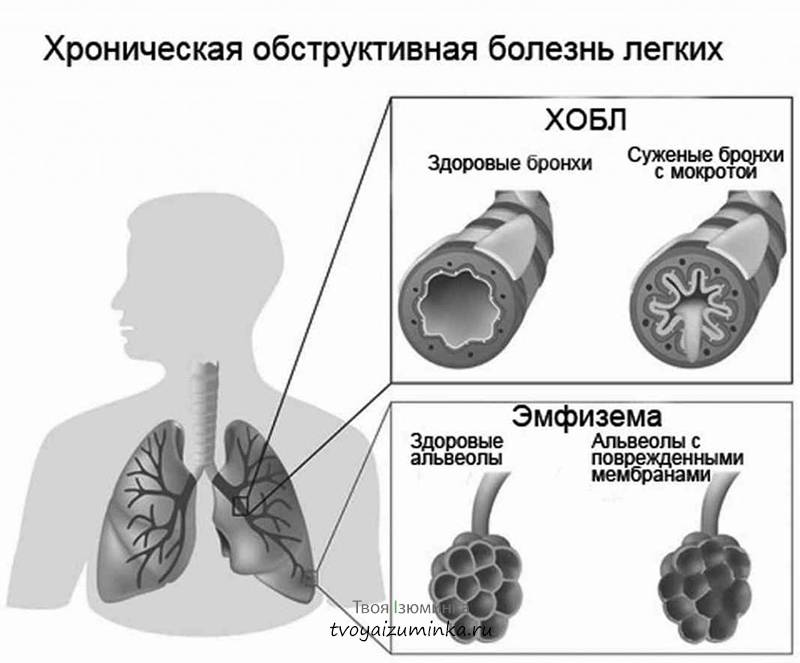
Появление одышки в состоянии покоя служит признаком того, что у больного развилась хроническая обструктивная болезнь легких либо эмфизема.
Громкий свистящий звук на выдохе становится слышен окружающим, а при тяжелой форме заболевания он появляется даже при вдохе. Это обусловлено сильным воспалением бронхов и сужением респираторных путей.
Кроме кашля и одышки, выделяют следующие симптомы обструктивного бронхита у маленьких детей:
- покраснение горла;
- свистящее дыхание;
- хрипы;
- вздутие грудной клетки;
- насморк;
- повышение температуры тела.
Неспецифическими признаками обструктивного бронхита считаются следующие проявления:
- снижение аппетита либо его полное отсутствие;
- постоянная сонливость и слабость;
- учащенное сердцебиение;
- болевые ощущения в области груди;
- судорожный синдром;
- усиленное потоотделение;
- рвота;
- посинение кожных покровов рук и лица;
- учащенное дыхание.
Опасность заболевания кроется в том, что оно быстро прогрессирует. У ребенка развивается обструкция при бронхите, что становится причиной кислородного голодания и даже удушья.
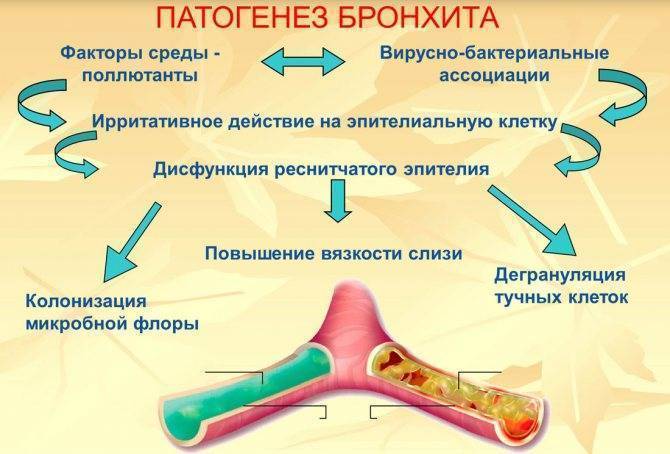
Причины и провокаторы
Воспаление слизистой бронхов имеет различные пути происхождения – инфекционные и неинфекционные. Наиболее частой причиной бронхита считаются патогенные микроорганизмы, которые проникают в дыхательные пути воздушно-капельным путем при вдыхании мелкодисперсного аэрозоля. Источником становятся окружающие люди, имеющие различные клинические проявления инфекционных заболеваний дыхательных путей.
К инфекционным агентам, лидирующим в структуре бронхитов у детей 3-7 лет, относят:
- респираторно-синтициальный вирус,
- риновирус,
- вирусы гриппа, парагриппа,
- коронавирус,
- аденовирус,
- метапневмовирус,
- гемофильная палочка (Haemophilus influenzae),
- пневмококк (Streptococcus pneumonia),
- моракселла (Moraxella catarrahalis),
- хламидии и микоплазмы (Chlamydia, Mycoplasma pneumoniae),
- кандиды (Candida albicans),
- аспергиллы (Aspergillus spp).
Грибковые инфекции нижних дыхательных путей у детей дошкольного и младшего школьного возраста регистрируются очень редко. Грибковый бронхит у ребенка чаще инициирован кандидами – условно-патогенными организмами, и свидетельствует об иммунодефиците.

В основе этиологии бронхита также лежит и условно-патогенная флора. Убрать, что в скобках, дать простое определение, что такое условно-патогенная флора. (эпидермальные стафилококки, чаще «обитают» на коже, а попадая внутрь организма вызывают заболевания мочеполовой системы, негемолитические стрептококки провоцируют эндокардиты). У детей чаще всего на фоне переохлаждения такие бактерии приводят к острому бронхиту или к обострению хронического.
Дошкольники и младшие школьники болеют бронхитом в подавляющем большинстве случаев на фоне осложненного течения ОРВИ и (это лишнее, поскольку ОРВИ – это ОРЗ с указанием на вирусную этиологию) ОРЗ. Инфекционные агенты нисходящим механизмом проникают в трахею и бронхи из носа и носоглотки, придаточных пазух (написать правильно процесс перемещения воздуха: из носовой полости вдыхаемый воздух через хоаны попадает в носоглотку, далее в ротовую часть глотки и затем в гортань…) Воспалительные процессы особенно уместны при наличии следующих факторов риска:
- Неадекватная тактика лечения и неполноценность терапии. Погрешности в приеме лекарств, игнорирование назначений врача способствуют прогрессии респираторных инфекций.
- Несоблюдение режима терапии ОРВИ, продолжение посещения организованных коллективов предрасполагают к более частым перепадам температуры, необоснованным нагрузкам на организм. Отсутствие щажения дыхательных путей провоцирует воспаление нижних отделов респираторного тракта.
- Атопия и бронхиальная астма сопровождаются недостаточным мукоцилиарным клиренсом и неполноценным местным иммунным ответом. У детей с такими патологиями ОРВИ чаще осложняется бронхитом.
- Увеличение аденоидов и их воспаление. Нарушение носового дыхания, что ведет к снижению согревания, увлажнения вдыхаемого воздуха и провоцирует частые бронхиты.
- Иммунодефицит. Погрешности клеточного и гуморального иммунного ответа врожденного и приобретенного характера ведут к частым бронхитам и хронизации процесса.
- Врожденные пороки сердца подразумевают застойный процесс в малом круге кровообращения. На фоне нарушения венозного оттока бронхит развивается гораздо чаще.
- Аномалии развития легких и врожденные генетические заболевания, сопровождающиеся нарушением продукции и отхождения бронхиального секрета. Муковисцидоз, дискинезия дыхательных путей и их гипоплазия во многом усугубляют течение инфекций.
Факторами, провоцирующими развитие бронхитов у детей, считают:
- переохлаждения, неблагоприятные условия климата,
- вдыхание сигаретного дыма (пассивное курение),
- проживание в экологически неблагополучных районах (ингаляции продуктов неполного сгорания, производственной пыли и газов),
- загрязненный окружающий воздух в жилище (печное отопление, газовые и дровяные плиты, плесень и сырость),
- воздействие ингаляционных аллергенов – грибов, эпидермиса и шерсти животных, пыльцы, продуктов жизнедеятельности пылевых клещей,
- хронические инфекции.
Длительное химическое и механическое воздействие на слизистую верхних и нижних дыхательных путей ребенка повышает риск развития бронхитов по причине формирования гиперреактивности.
Важно! Герпетические инфекции – вирус Эпштейна-Барр и цитомегаловирус – у дошкольников и младших школьников зачастую приводят к снижению иммунитета и частым бронхитам. Данный факт необходимо иметь в виду при диагностических мероприятиях у часто и длительно болеющих детей
Данный факт необходимо иметь в виду при диагностических мероприятиях у часто и длительно болеющих детей.
Физиотерапевтические методы лечения
Физиотерапевтическое лечение бронхита с обструкцией назначают после купирования острого воспалительного процесса с целью улучшения откашливания мокроты и скорейшего выздоровления.

Горчичники ребенку
Самыми распространенными физиотерапевтическими процедурами являются:
- банки;
- горчичники;
- тепловые компрессы на грудную клетку;
- теплые ингаляции на основе отваров трав или содового раствора;
- электрофорез, УВЧ.
Все физиотерапевтические процедуры, особенно согревающие, можно проводить только при нормальной температуре тела. При высокой температуре эти методы лечения противопоказаны, так как могут усиливать жар у ребенка.
Как лечить бронхит?
Опасно проводить лечение болезни самостоятельно, терапия должна осуществляться под наблюдением врача. Если ребенок новорожденный, ему месяц, год, то независимо от состояния, его госпитализируют. В возрасте 2-3 лет легкая форма патологии может лечиться и дома. При наличии остро развивающейся обструкции, в условиях стационара проводят терапию:
- когда наблюдается общая интоксикация организма;
- появляется одышка, акроцианоз и другие симптомы дыхательной недостаточности.
Лечение бронхита включает такие шаги:
- Диета. Необходимо исключить все продукты, вызывающие аллергию, рекомендовано дробное диетическое питание, обильное питье. Если ребенок грудной, то этих правил должна придерживаться мама.
- Лечебный режим. Если присутствует температура, нельзя выводить малыша на улицу. Когда состояние стабилизируется, можно выходить на воздух, на короткое время.
- Массаж. Этот метод хорошо помогает в восстановительный период. Ребенка кладут на живот и делают поглаживающие и постукивающие движения снизу вверх к позвоночнику. При остром течении не применяется.
Медикаментозная терапия
- Препараты для отхаркивания и от кашля. Препарат назначается врачом в зависимости от вида кашля: при сухом используют Стоптуссин, для разжижения мокроты АЦЦ, Лазолван и другие.
- Ингаляции. Один из самых эффективных методов. Популярностью пользуется средство Пульмикорт.
- Противовирусные и иммуномодулирующие средства. Часто назначают таблетки для укрепления иммунитета.
- Антибиотики используют с 2-3 дня развития болезни. Применяют их не менее пяти дней. При негативной реакции или отсутствии эффекта препарат могут заменить.
Народные средства
Практикуют также лечение бронхита народными средствами, но это можно делать только под присмотром врача. Методы позволяют предотвратить рецидив и ускоряют процесс выздоровления. Популярны такие рецепты:
- Калина с медом. 200 грамм ягод заливают половиной стакана воды и добавляют мед (200 грамм). Варят пока не испарится жидкость и дают по пол-чайной ложке раз в час. После облегчения состояния разрешено уменьшить количество приемов до четырех в день. Но если ребенок на грудном вскармливании этот вариант не подходит, ведь возможна аллергия на мед.
- Лук варят два часа, после этого пропускают через мясорубку и добавляют 4 ложки меда. Все перемешивают и дают по пол-ложки раз в час.
Чтобы не возник рецидивирующий бронхит важна профилактика. Необходимо одевать ребенка по погоде, следить, чтобы в рацион входили все необходимые витамины и микроэлементы. Регулярно проводите влажную уборку помещения, часто гуляйте на свежем воздухе, укрепляйте иммунитет.