Что значит наличие солей оксалатов в моче у ребенка, и в чем состоит специальная диета при оксалатурии?
Содержание статьи
- Расшифровка оксалатов в анализе мочи
- Ураты и оксалаты в моче
- Белок и оксалаты в моче
- Оксалаты и фосфаты в моче
- Оксалаты и лейкоциты в моче
- Оксалаты в моче у ребенка
- Что такое оксалаты в анализе мочи
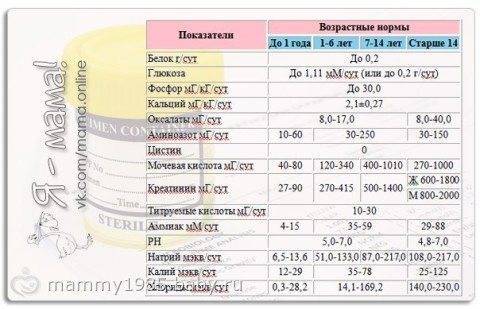
- Оксалаты в моче у ребенка: норма
- От чего повышены оксалаты в моче у ребенка: причины
- Соли оксалаты в моче у грудного ребенка
- Что делать, если обнаружены оксалаты в моче у ребенка
- Специальная диета
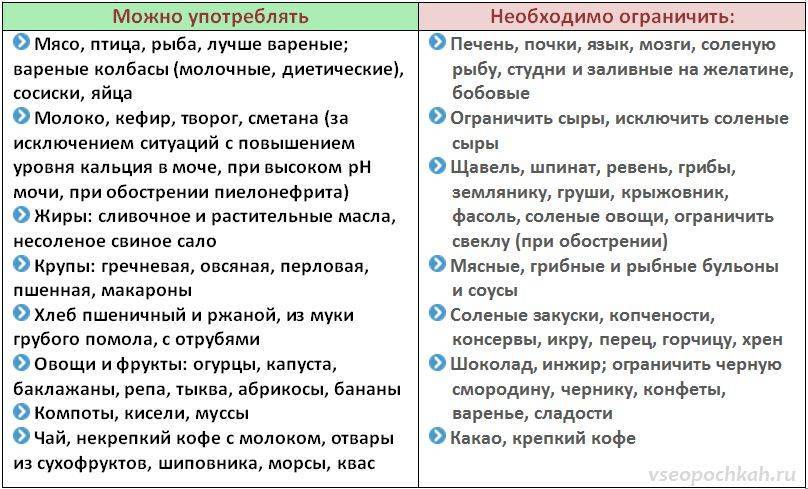
- Какие продукты должны быть исключены из рациона, а какие — разрешены?
- Питьевой режим
- Рецепты для детей с повышенным содержанием оксалатов в моче
- Что делать, если повышен уровень оксалатов
- 5 Лечение
- Диета при оксалатах и камнях в моче
- Рецепты
- Салат
- Щи
- Овощное рагу
- Симптомы патологии
- Разновидности недуга в зависимости от характера отложений
- Диагностика и симптоматика
- Как обнаруживают оксалаты в анализе мочи?
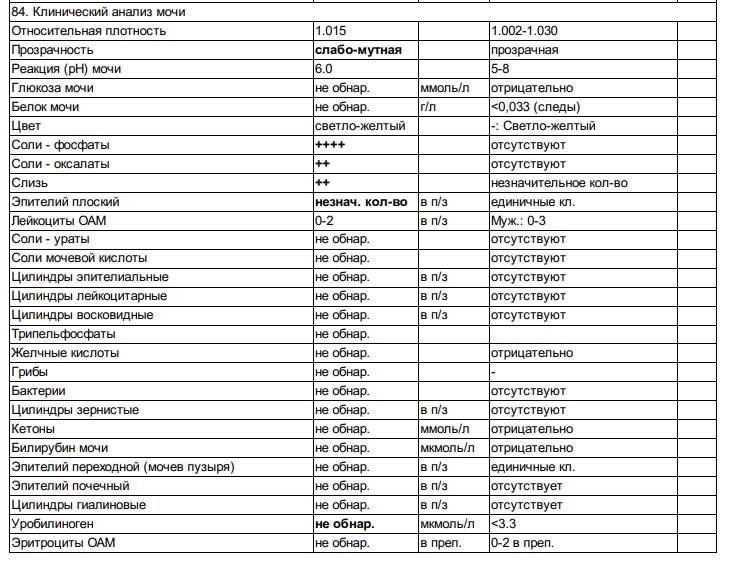
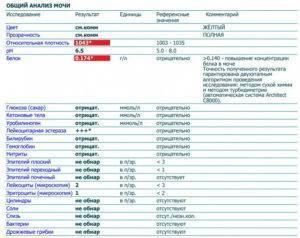
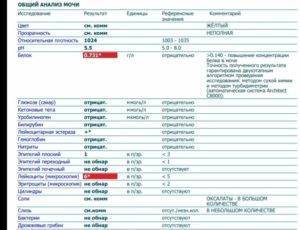
Расшифровка оксалатов в анализе мочи
Давайте посмотрим, что может показать расшифровка оксалатов в анализе мочи и что дает основание урологам и нефрологам делать выводы относительно тех или иных нарушений в обмене веществ и наличия или отсутствия патологий почек и мочевыводящей системы.
Итак, в норме урина должны быть прозрачной, а при обработке ее на центрифуге получается осадок, который изучают под микроскопом.
[], [], [], [], [],
Ураты и оксалаты в моче
Кроме оксалатов, в моче могут присутствовать ураты – натриевая соль мочевой кислоты. Чаще всего это происходит на фоне повышенной кислотности мочи при повышенном употреблении белковой пищи и продуктов, содержащих большое количество пуринов (молодого мяса, печени и других субпродуктов, пивных дрожжей, белых грибов, какао и шоколада). Ураты и оксалаты в моче могут появляться при обезвоживании организма (после сильной рвоты или диареи), а также при целом ряде заболеваний, в числе которых хроническая недостаточность почек, пиелонефрит, мочекаменная болезнь, подагра, опухолевые образования, лейкозы.
Белок и оксалаты в моче
Если в анализе обнаружены белок и оксалаты в моче, то протеинурия (белок в моче) может быть следствием чрезмерной физической нагрузки или значительного переохлаждения, которые предшествовали сдаче анализа, а также повышенной температуры или наличия у пациента скарлатины, инфекционного гепатита, остеомиелита. Белок и оксалаты в моче у беременных женщин возможны при нефропатии.
Оксалаты и фосфаты в моче
Фосфорнокислая известь, фосфорнокислые кальций или магний, то есть фосфаты, появляются в моче при пониженном уровне ее кислотности, чему способствует рацион питания, богатый фосфором: морская рыба и морепродукты, молоко и кисломолочные продукты, гречка и овсянка. Кроме того, такой результат анализа возможен при гиперпаратиреозе, диабете, при некоторых психических заболеваниях, а также при лейкемии. А у детей до 5 лет оксалаты и фосфаты в моче говорят не только о проблемах с выведением солей щавелевой кислоты, но и о дефиците витамина D (рахите).
Оксалаты и лейкоциты в моче
Если при рассмотрении в микроскоп в поле зрения попадает от одного до пяти лейкоцитов, то это считается совершенно нормальным показателем. Но если оксалаты и лейкоциты в моче повышены, то это свидетельствует либо о хроническом пиелонефрите (воспалении почек), либо о таких воспалительных заболеваниях мочевыводящих путей, как цистит или уретрит. Кстати, при этих же болезнях, а также при воспалительных процессах в уретре или влагалище, могут обнаруживаться в моче оксалаты и слизь, выделяемая их слизистыми оболочками.
Оксалаты в моче у ребенка
Лабораторные исследования помогают педиатрам точно и своевременно устанавливать диагнозы юным пациентам. Порой результаты анализа мочи говорят об оксалурии у малыша. Что это значит? Стоит ли по этому поводу волноваться родителям?
Что такое оксалаты в анализе мочи
Оксалурия — это расстройство обмена веществ, которое характеризуется выделением с мочой малыша солей щавелевой кислоты. Их называют оксалатами. Способствует возникновению оксалурии чрезмерное употребление соли в пище.
Если с этим продуктом все в норме, и случаи злоупотребления единичные, то и оксалаты выделяются в небольшом количестве. Педиатрическая статистика гласит, что патологии больше подвержены дети в возрасте 6-7 лет и 10-14 лет.
В 2 года она практически не диагностируется.
Стоит знать, что эти вещества, в том числе и оксалаты кальция, всегда присутствуют в детской урине в умеренном количестве, если дети едят много фруктов, овощей и ягод.
Если же такие вещества в моче обнаруживаются в большом количестве, то есть оксалаты повышены, то ребенку рекомендуется пройти полное медицинское обследование.
Оксалаты в моче у ребенка: норма
Итак, начать надо со сдачи общего клинического анализа мочи. Солей в урине детей выявляться не должно. Если же их обнаруживают, то делают пометку в анализе «+». Но даже два плюса может быть вариантом нормы.
А чтобы в этом убедиться, педиатры советуют сдать анализ повторно, через несколько дней. Возможно, появление большего количества оксалатов является следствием изменения питания, и при его нормализации все приходит в норму, анализ будет хорошим.
Если же показатели после повторной сдачи анализа остаются повышенными — ставят диагноз «оксалурия».
От чего повышены оксалаты в моче у ребенка: причины
Педиатры объясняют, что основным фактором, способствующим развитию оксалурии, является постоянное употребление продуктов, насыщенных щавелевой кислотой. Реже такой причиной является врожденное нарушение ее обмена. Такая патология называется дисметаболической нефропатией.
Оксалурия чаще всего диагностируется у девочек и мальчиков дошкольного, младшего школьного возраста, подростков. Именно у последних в период полового созревания патология протекает тяжелее. Она может быть свидетельством нарушения работы почек, дефицита витаминов. А еще патология развивается на фоне кишечных инфекций и сахарного диабета.
У ребенка на грудном вскармливании однократное выявление оксалатов в моче может свидетельствовать о погрешностях в рационе кормящей мамы — чрезмерном увлечении продуктами, богатыми щавелевой кислотой.
Нужно учесть, что присутствие в урине таких солей во внешних симптомах и поведении юного пациента может себя никак не проявлять. Обнаруживается только при исследовании мочи.
data-matched-content-ui-type=”image_stacked” data-matched-content-rows-num=”2″ data-matched-content-columns-num=”3″
Соли оксалаты в моче у грудного ребенка
У этой категории юных пациентов оксалурия обусловлена в основном питанием кормящей мамы, которая следит за фигурой и отдает предпочтение растительной пище — ягодам, овощам. В редких случаях избыток таких солей у годовалого ребенка может свидетельствовать о врожденных заболеваниях почек. Тогда будут проявляться и другие признаки неблагополучия — отечность, проблемы с мочеиспусканием.
Что делать, если обнаружены оксалаты в моче у ребенка
Не стоит сразу же паниковать. Надо, прежде всего, убедиться в том, что моча для анализа собрана правильно и вовремя отвезена в лабораторию. При подтверждении оксалурии педиатр прописывает юному пациенту коррекцию питания.
Специальная диета позволяет привести показатели анализов в норму, если речь не идет о дисметаболической нефропатии. Малыши с таким диагнозом растут и развиваются нормально, однако им характерны аллергии, ожирение, головные боли, вегетативнососудистая дистония.
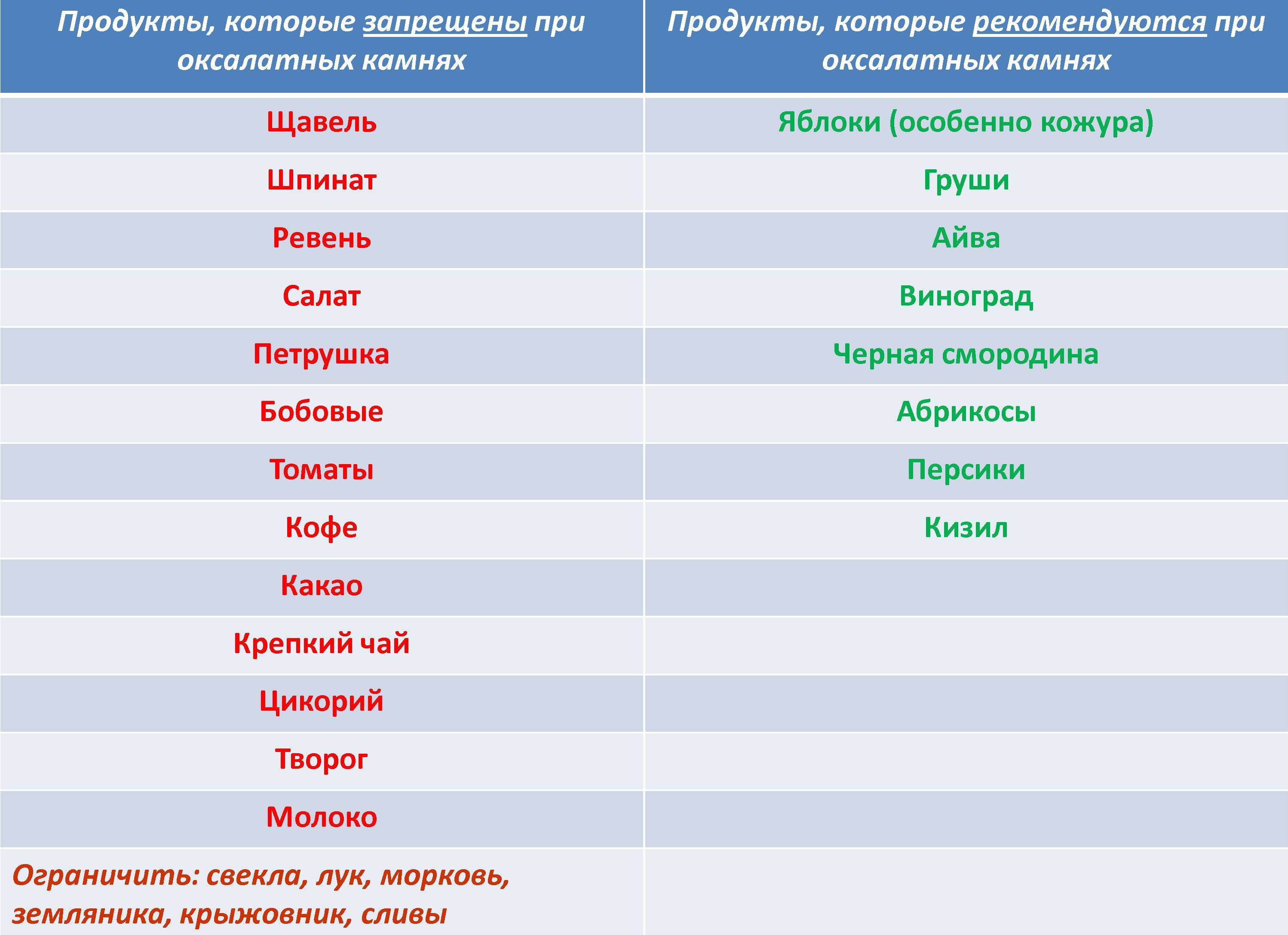
Дисметаболическая нефропатия обостряется, как правило, в 10-14 лет. Родители такого ребенка должны постоянно контролировать соблюдение ним диеты и питьевого режима. Суть ее — исключение из меню продуктов, в избытке содержащих щавелевую кислоту: шпината, петрушки, шоколада, щавеля, свеклы, слив, ревеня.
Родители детей с дисметаболической нефропатией должны регулярно консультироваться у детского нефролога. Контроль врача — залог того, что осложнений болезни не возникнет.
Специально для nashidetki.net- Диана Руденко
Социальные кнопки для Joomla
Специальная диета
Медикаментозная терапия — это не единственный вариант при лечении оксалурии у малышей. Некоторые мамы стараются избегать употребления лекарственных препаратов для того, чтобы исключить привыкание к ним детского организма.

При оксалурии основное лечение должно быть направлено на нормализацию дневного рациона и соблюдение малышом гипооксалатной диеты. Родители должны увеличить количество приемов еды и предлагать ребенку дробную пищу. Придерживаясь правил здорового питания, ребенок сможет избавиться от этого заболевания всего за 2-3 недели. Профилактический курс следует повторить через 3-4 недели.
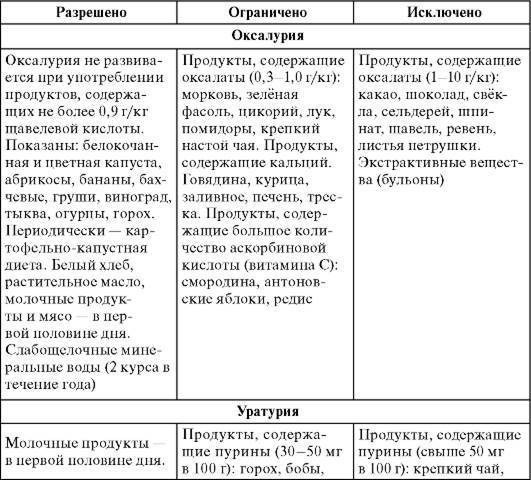
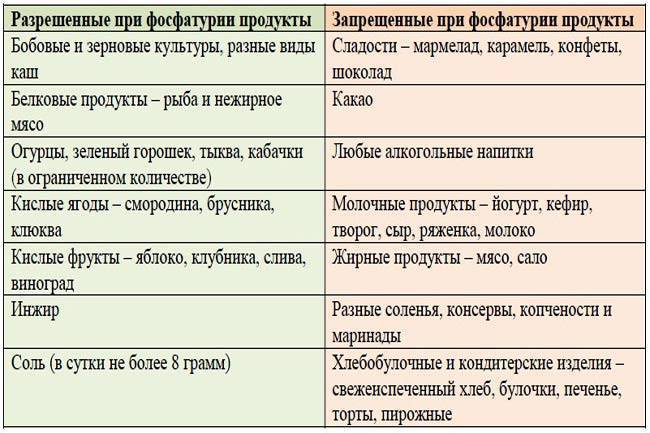
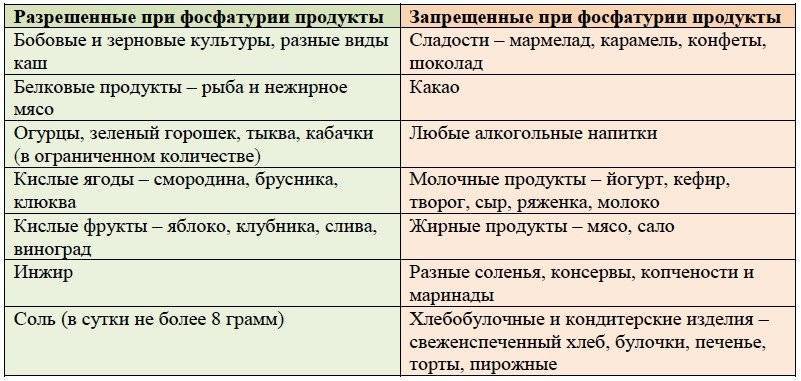
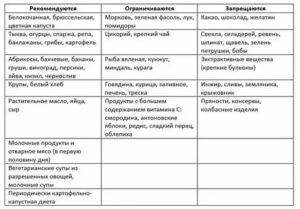
Какие продукты должны быть исключены из рациона, а какие — разрешены?
Питание ребенка во время лечения оксалурией должно быть максимально сбалансированным и витаминизированным. К списку продуктов, разрешенных для детей, относятся:
- фрукты, богатые калием (виноград, айва),
- вода, компоты с брусникой и клюквой, свежевыжатые соки, щелочная вода,
- продукты с антиоксидантами — цветная капуста, абрикосы, груши, яблоки, тыква, смородина, горох, крупы, сухофрукты, картофель, горох,
- природные абсорбенты — пшеничные и овсяные отруби.
Детям с оксалурией не рекомендуется употреблять продукты, содержащие избыточное количество щавелевой кислоты — щавель, какао, шоколад, шпинат, сливы, цитрусовые, землянику и крыжовник.
Малышам с подозрением на это заболевание следует исключить молоко, мясо птицы, морковь, помидоры и свеклу. Под запретом находятся все газированные напитки, включая минеральную воду.
Питьевой режим
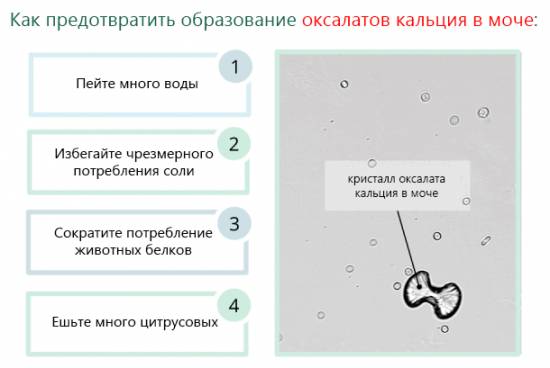
Родители должны следить не только за соблюдением ребенком оксалатовой диеты, но и за количеством выпитой жидкости. Обильное питье способствует активному выведению оксалатов из детского организма. Суточная норма потребляемой воды у маленьких пациентов не должна быть менее 2 литров.
Педиатры рекомендуют давать детям свежесваренные компоты из брусники и клюквы, фреши, негазированную минеральную воду. Целебными свойствами также обладают отвары на основе березовых почек, липы, шиповника, листьев крапивы и смородины, способствующие быстрому выведению солей из организма.
Родителям следует рационально организовать питьевой режим ребенка. При оксалурии обильное питье эффективно только тогда, когда ребенок употребляет жидкость по несколько раз до и после приема пищи. Малыша следует обязательно поить жидкостью перед сном для того, чтобы исключить кристаллизацию оксалатов в ночное время суток.
Рецепты для детей с повышенным содержанием оксалатов в моче
Дети с повышенным содержанием оксалатов в моче должны питаться диетической едой, которую рекомендуют варить или запекать в духовке. Обжарка пищи крайне нежелательна для малышей с таким диагнозом.

К завтраку можно подать одну из каш — гречневую, овсяную, рисовую или пшеничную. Привычное обеденное блюдо для ребенка- это суп, который можно разнообразить, добавив в него несколько новых ингредиентов. Легкий и сбалансированный ужин станет залогом быстрого выведения солей из детского организма.
Полезные рецепты для детей, болеющих оксалурией:
- Пшеничная каша с морковью. Для ее приготовления необходимо всыпать 3 стакана каши в кипящую воду в соотношении 1:3. Морковь и лук следует поджарить на мелком огне до образования золотистой корочки. Далее овощи смешиваются с кашей и варятся до полной готовности на протяжении 20-30 минут.
- Овощной суп. В кастрюлю с кипящей водой добавляется нарезанный кубиками картофель и морковь. Через 10 минут к овощам следует положить несколько соцветий цветной капусты. По окончанию приготовления к супу добавляется нарезанный укроп и немного соли.
- Картофельный суп. Этот суп зачастую подают с клецками. Для начала необходимо проварить картофель, после чего можно браться за приготовление манных клецок. Для этого манную крупу запаривают до образования густой каши и добавляют к ней яйца и соль. Клецки отправляют в кипящий суп, после чего смешивают их с остальными ингредиентами.
- Овощное рагу. Основные ингредиенты этого блюда — это морковка, лук, картофель и капуста. Первый этап его приготовления заключается в том, чтобы довести до кипения воду с картошкой, нарезанной кубиками. Через 10 минут к картофелю можно добавлять морковь и лук. Спустя еще 5 минут в воду следует отправить капусту и сливочное масло. Готовое рагу необходимо посолить по вкусу.
Что делать, если повышен уровень оксалатов
Если выявление оксалатов все-таки связано с нарушением функций организма, необходимо немедленно начать лечение. Для начала проводятся более углубленные исследования образцов мочи ребенка.
При необходимости проводят ультразвуковую диагностику для определения состояния почек и соседних органов, а также выявления новообразований конкрементов.
Следующим этапом в обязательном порядке является налаживание питания. Это подразумевает временное соблюдение диеты до приведения всех показателей в норму.
Также рекомендуется увеличить количество выпиваемой ребёнком воды. Эффективным средством против оксалатов является народная медицина, однако, использовать для лечения различные отвары и настойки можно только с разрешения лечащего доктора.
5 Лечение
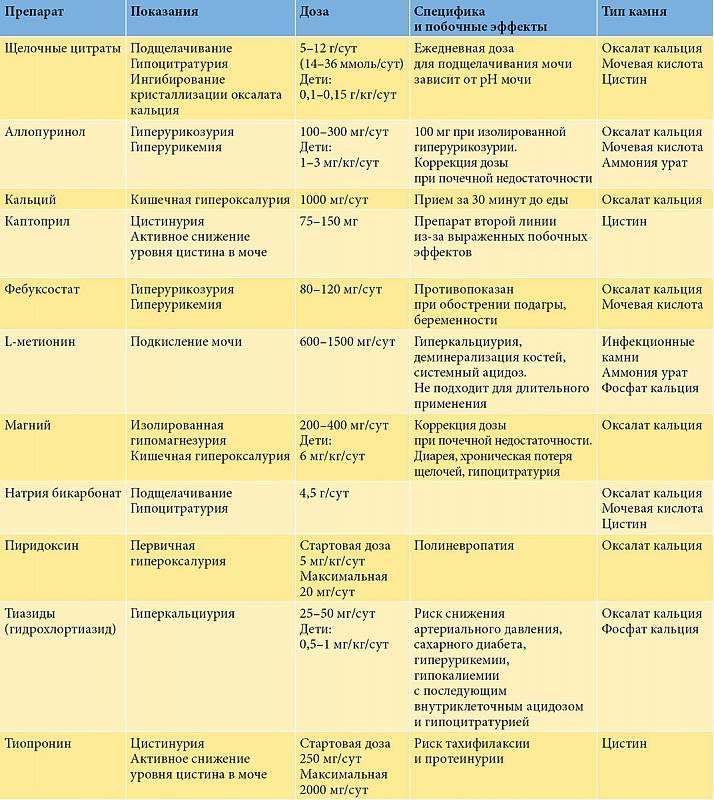
Для лечения устойчивой гипероксалурии применяются следующие лекарственные препараты:
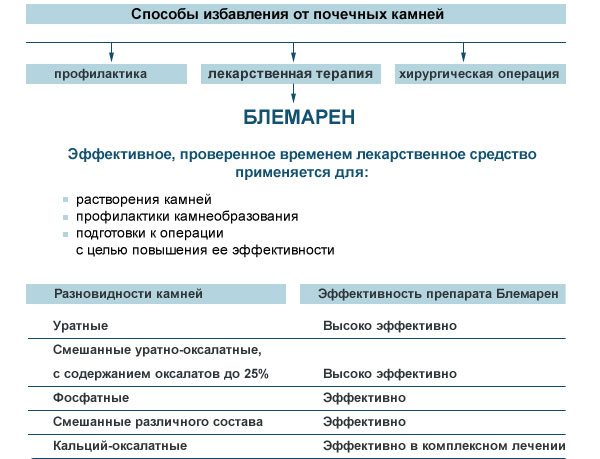
- Подщелачивающие средства, угнетающие кристаллообразование: натрия или калия цитрат, бикарбонат калия или натрия, Блемарен (на основе лимонной кислоты, гидрокарбоната калия и цитрата натрия), Уралит-У, Магурлит.
- Ингибиторы ксантиноксидазы (Аллопуринол).
- Пробиотики в комплексе с диетой: Нормофлорин-Л, Нормофлорин-Д, Линекс, Лактобактерин, Бифидумбактерин, Экстралакт. Препараты, содержащие Oxalobacter formigenes в фармацевтике еще не разработаны.
- Мембраностабилизаторы и антиоксиданты: витамины А и Е, В1 и В6 (Пиридоксин), Ксидифон.
- Фитопрепараты — Канефрон Н.
- Эссенциальные фосфолипиды (Эссенциале Форте).
- Препараты магния (Цитрат магния, Магне В6 и другие).
Лекарственные средства должны использоваться строго по назначению врача, с учетом других патологий. Так, терапия магнием запрещена при почечной недостаточности. Больные с первичной формой оксалурии госпитализируются в специализированные клиники, поскольку для их лечения требуется комплексный подход и мониторинг эффективности терапии. В тяжелых случаях проводится трансплантация печени и почек.
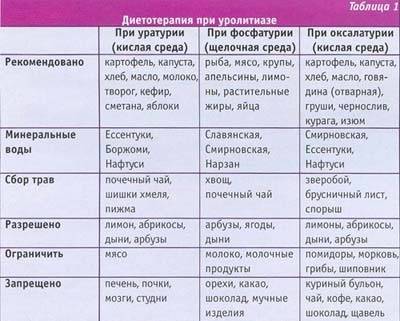
Диета при оксалатах и камнях в моче
Оксалаты в моче (соли щавелевой кислоты) доставляют немало проблем людям с диагнозом «оксалурия». Соблюдение диеты при камнях и оксалатах – залог успешного выздоровления. Питание при оксалурии должно содержать минимальное количество продуктов с повышенным содержанием щавелевой кислоты и кальция. Каши и мучные изделия (в ограниченном количестве), наоборот, приветствуются.
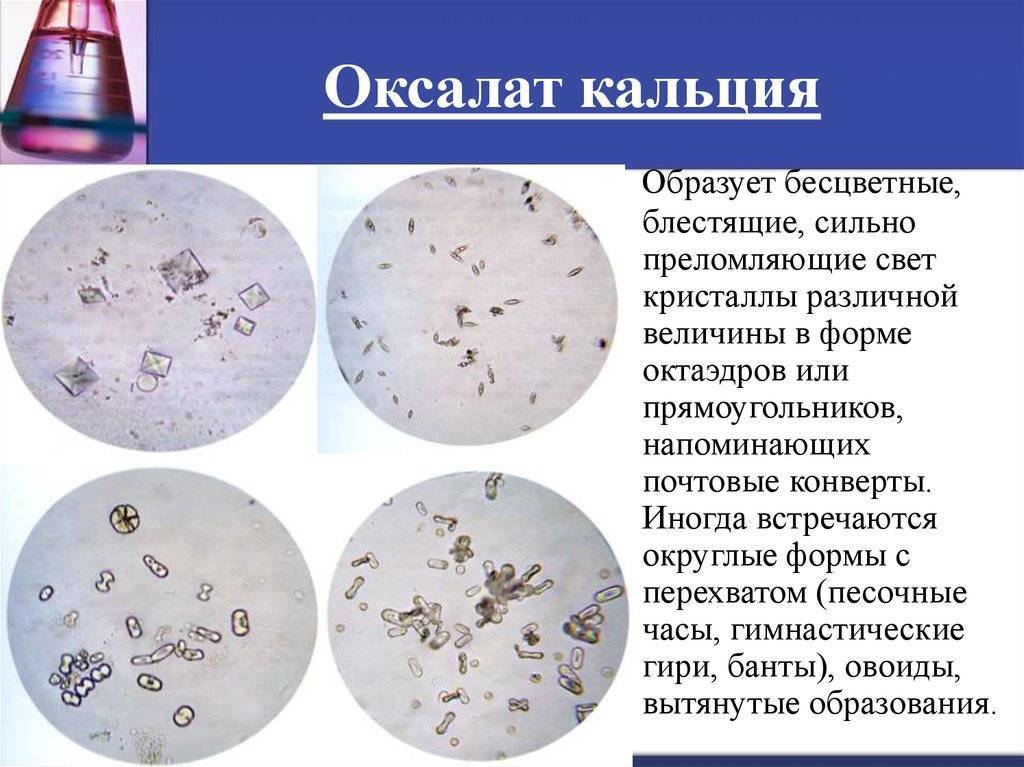
Оксалурия — это стойкое выделение с мочой кристаллов оксалата кальция. Заболевание связано с нарушением выделения почками защитных коллоидов, поддерживающих в норме щавелевую кислоту в растворенном состоянии.
Оксалаты кальция выпадают в осадок при любом рН мочи, но в большей степени при рН 5,4-6,6.
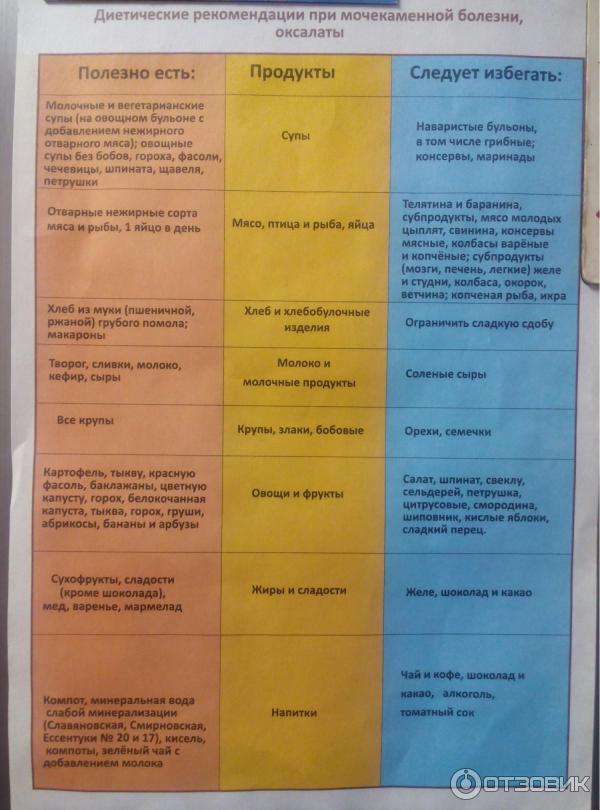
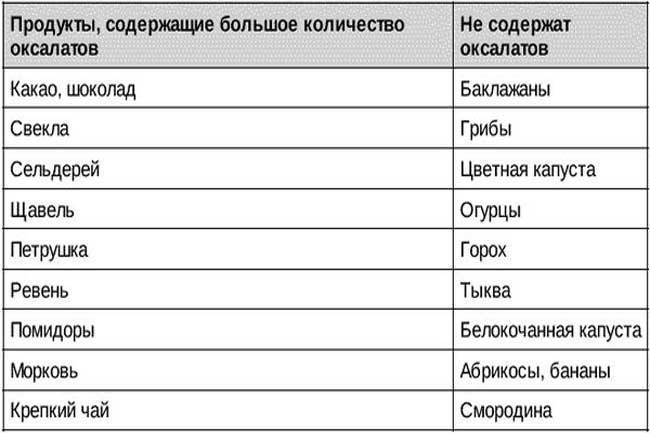
Придерживаясь диеты при оксалурии, следует учитывать, что введение с пищей продуктов, богатых щавелевой кислотой, повышает выделение оксалатов с мочой. Из рациона исключают продукты с избыточным содержанием щавелевой кислоты и ее солей.
Концентрация щавелевой кислоты в моче во многом зависит от содержания ее в продуктах питания.
К числу продуктов, содержащих большое количество щавелевой кислоты, относятся щавель, петрушка, шпинат, слива, земляника, крыжовник, чай, кофе, шоколад, бобы, картофель, свекла, ревень, винные ягоды.
Источником образования щавелевой кислоты может быть желатин вследствие содержания в нем 16-19 % гликокола.
Диета при солях и оксалатах в моче базируется на употреблении в пищу продуктов с малым содержанием щавелевой кислоты, не приводящим к повышению ее концентрации в моче и способствующим выведению оксалатов из организма, относятся яблоки, груши, айва, виноград, черная смородина, листья грушевого дерева (в виде настоя), кизил. Отвары, приготовленные на кожуре фруктов, включенные в диету при мочекаменной болезни и оксалатах в моче, усиливают выведение щавелевой кислоты из организма.
В рацион больных оксалурией рекомендуется включать белый и черный хлеб, масло животное и растительное, молоко, творог, сметану, яйца, кисломолочные продукты, сыр. Супы вегетарианские, молочные, фруктовые. Мясо, птицу и рыбу в ограниченном количестве (150 г в сутки, через день).
Рекомендуются блюда из круп и теста, цветная и белокочанная капуста, чечевица, горох, зеленый горошек, репа, спаржа, огурцы, яблоки, груши, абрикосы, персики, виноград, кизил, слива. В диете умеренно ограничиваются соль, рафинированные углеводы.
Придерживаясь диеты при оксалатах кальция в моче, свободной жидкости с учетом первых блюд и напитков должно быть 2-2,5 л в сутки, если нет противопоказаний.
В период обострения заболевания необходимо ограничить потребление молока и молочных продуктов, содержащих значительное количество кальция.
Примерное однодневное меню диеты при повышенных оксалатах в моче приведено в таблице:
| Наименование продуктов и блюд | Выход, г | Белки, г | Жиры, г | Углеводы, г |
| I завтрак | ||||
| Пудинг из моркови с творогом, изюмом запеченный | 205/20 | 14,0 | 17,1 | 33,4 |
| Каша из крупы «Геркулес» молочная вязкая | 230/5 | 8,3 | 9,9 | 14,5 |
| Чай с сахаром | 200 | — | — | 15,0 |
| II завтрак | ||||
| Творог жирный с молоком | 105/100 | 16,8 | 21,2 | 7,4 |
| Сок виноградный | 200 | — | — | 27,6 |
| Обед | ||||
| Суп рисовый с мелко шинкованными овощами со сметаной | 500/10 | 3,5 | 6,1 | 26,8 |
| Шницель соевый | 215/5 | 5,4 | 17,1 | 10,0 |
| Рис отварной рассыпчатый | 150/5 | 3,8 | 4,1 | 38,6 |
| Кисель из черной смородины | 02 | 0,2 | — | 28,4 |
| Полдник | ||||
| Апельсин | 200 | 1,2 | 0,2 | 10,8 |
| Отвар шиповника | 200 | 0,2 | — | 15,2 |
| Ужин | ||||
| Судак отварной с гарниром | 50/65 | 12,7 | 5,8 | 7,0 |
| Каша гречневая молочная вязкая | 190/5 | 9,1 | 3,4 | 35,8 |
| Чай с лимоном | 200 | 0,2 | — | 15,0 |
| На ночь | ||||
| Кефир | 200 | 5,6 | 6,4 | 8,2 |
| На весь день | ||||
| Хлеб пшеничный белый | 300 | 24,6 | 4,2 | 108,3 |
| Сахар | 30 | — | — | 29,9 |
| ИТОГО | 104,2 | 93,0 | 404,9 | |
| Калорийность | 2874 ккал |
Рецепты
Ниже представлены наиболее популярные рецепты блюд, которые рекомендованы диетой при оксалатах в почках.
Салат
Взять белокочанную капусту и размоченный мелко нарезанный чернослив в соотношении 1:4. Добавить свежевыжатый лимонный сок и сахар по вкусу. Желательно обогатить салат тертой морковью. Все тщательно перемешать.
Щи
Крупную луковицу и свежую морковку нарезать, потушить не более 7 минут с добавлением неострой томатной пасты. Параллельно нашинковать капусту, залить кипятком, держать на медленном огне помешивая не менее 10 минут. Добавить мелко нарезанный картофель, кипятить 15 минут. Положить в овощной отвар тушеные лук и морковь.
Овощное рагу

Нарезать 5 картофелин, мелко нашинковать третью часть кочана капусты, поместить в кипящую воду, варить 15 минут.
Затем положить тертую морковку, мелко нарезанную крупную луковицу и лавровый лист. Рагу будет готово через 7—10 минут. В качестве мясной добавки диета советует использовать индейку, курицу, нежирный фарш.
Симптомы патологии
Что касается такого заболевания как оксалурия, то наиболее выраженная симптоматика проявляется только после достижения юного возраста. Что касается такой патологии, если она развивается у школьников, то в большинстве случаев симптомы не проявляются, поэтому у детей очень сложно выявить заболевание. При достижении более старшего возраста у пациентов наблюдается следующая симптоматика:
- появляются сильно выраженные боли в области поясницы;
- наблюдается быстрая утомляемость;
- происходит снижение работоспособности;
- появляются почечные колики;
- увеличивается дневная норма вывода урины;
- появляются сильные боли и рези в области живота;

При достижении более старшего возраста у пациентов наблюдается быстрая утомляемость и снижение работоспособности
При появлении первых симптомов оксалурии следует немедленно обращаться за медицинской помощью. Это поможет своевременно начать лечение, а также избежать развития многочисленных серьезных осложнений.
Разновидности недуга в зависимости от характера отложений
Мочекаменная болезнь — это заболевание, сопровождающееся образованием отложений в виде камней в органах мочевыделительной системы. Недуг распространен среди людей любого пола и возраста, при этом протекать может как в острой, так и в скрытой форме. При этом любой характер болезни нередко приводит к развитию сопутствующих хронических заболеваний – нефритов, почечной недостаточности.
Установлено, что причиной формирования камней и песка является повышение концентрации минеральных соединений, которые не успевают выводиться из органов естественным путем, и оседают в почках. Соли начинают откладываться в результате неблагоприятных условий для организма, в числе которых:
- обезвоживание;
- частые инфекции мочеполовой сферы;
- неправильное питание, отсутствие в рационе питательных веществ и витаминов;
- пассивный образ жизни, в том числе по причине заболеваний конечностей или позвоночника;
- врожденные особенности организма и пр.
Один из основных способов лечения мочекаменной болезни – диета, которая способствует улучшению обмена веществ и меняет кислотность мочи. Специально подобранный рацион приводит к замедлению роста камней и даже к их полному разрушению, а также препятствует образованию новых отложений.
При этом существует несколько разновидностей диетических программ, которые имеют общие черты, но в целом различаются набором рекомендованных и запрещенных продуктов. Выбор диеты обуславливается видом камней, определяемым в зависимости от их химического состава. Так, различают следующие типы отложений:
- оксалаты;
- фосфаты;
- уратные камни (уратурия);
- органические соли;
- смешанные отложения.
Следует помнить, что диета больных при мочекаменной болезни для лечения фосфатов совершенно не подходит больному с уратными солями, а при подагре щелочная диета напротив приводит к образованию фосфатных камней. Именно поэтому вопросы подбора правильного питания должен решать специалист, который может грамотно определить тип отложений, назначить правильную диету и вовремя расширить рацион пациента.
Диагностика и симптоматика
О том, что соль в моче превышает допустимые показатели, можно понять даже без лабораторных исследований: моча становится мутной. Но не стоит из-за этого переживать, так как мутность говорит о хорошей работе почек: в них не образуются камни. Поэтому полное обследование необходимо для установления причины изменения анализов и вида солей. Эти факторы будут определять дальнейшую схему лечения.
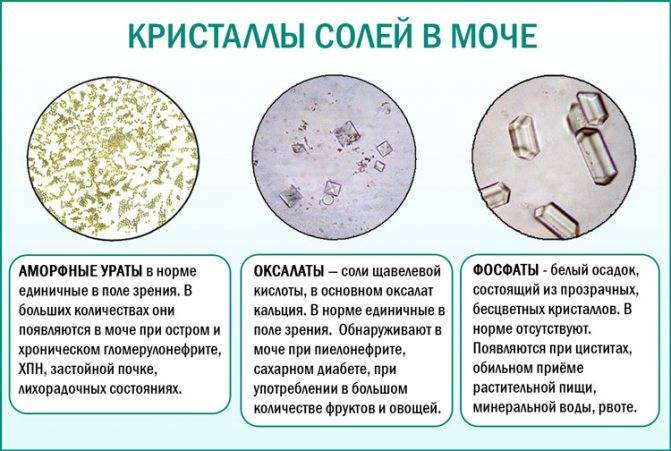
Во многих случаях в моче обнаруживают оксалаты. Причиной повышения уровня оксалатов считается излишняя двигательная активность, употребление в значительном количестве пищи с повышенным содержанием витамина С и щавелевой кислоты (щавель, цитрусовые, свекла, кислые яблоки, шоколад, какао, аскорбиновая кислота).
Оксалаты могут повредить слизистую оболочку, вызывая таким образом раздражение и недостаток эритроцитов в крови (микрогематурия).
Урат – это соль мочевой кислоты, она тоже нередко проявляется в моче у детей. Избыток солей возникает из-за употребления пищи с высоким содержанием пуриновых оснований. К этой группе обычно относят шоколад и какао, бобовые, копчености, субпродукты, шпроты, мясо и крепкий мясной бульон.
К повышению концентрации соли у ребенка в моче может привести серьезная физическая нагрузка, потливость (особенно в летнее время), болезни и патологические состояния: лихорадка, диатез, лейкоз. Вызывает повышение уратов и сильная потеря влаги, которая часто наблюдается при сильной потливости, рвоте или поносе.
ARVE Ошибка: id and provider shortcodes attributes are mandatory for old shortcodes. It is recommended to switch to new shortcodes that need only url

Фосфаты в некоторых случаях могут быть повышены даже у детей, не имеющих никаких проблем со здоровьем. Повышение их концентрации в таком случае вызвано перееданием, которое вызывает уменьшение кислотности мочи. В остальных случаях кристаллы фосфатов обнаруживают при употреблении большого количества продуктов, содержащих фосфор. К этой группе относится рыба, молочные продукты, гречневая крупа, щелочная минеральная вода.
Повышение солей в моче у ребенка наиболее часто фиксируется в возрасте 1-5 лет. После этого проблема может долго не возникать и лишь иногда проявляться в виде кратковременных обострений.
В большинстве случаев при данной патологии ребенка не беспокоят неприятные симптомы. Нарушение обнаруживается совершенно случайно, во время планового визита к педиатру.
Лишь в некоторых случаях повышение солей может сопровождаться:
- гипергидрозом;
- кожными высыпаниями;
- патологической слабостью и утомляемостью;
- мигренью.
У детей в возрасте старше пяти лет патологическое состояние можно заподозрить по таким признакам:
- уменьшение объема мочи (в идеале ребенок должен выделять около 2/3 части выпитой жидкости);
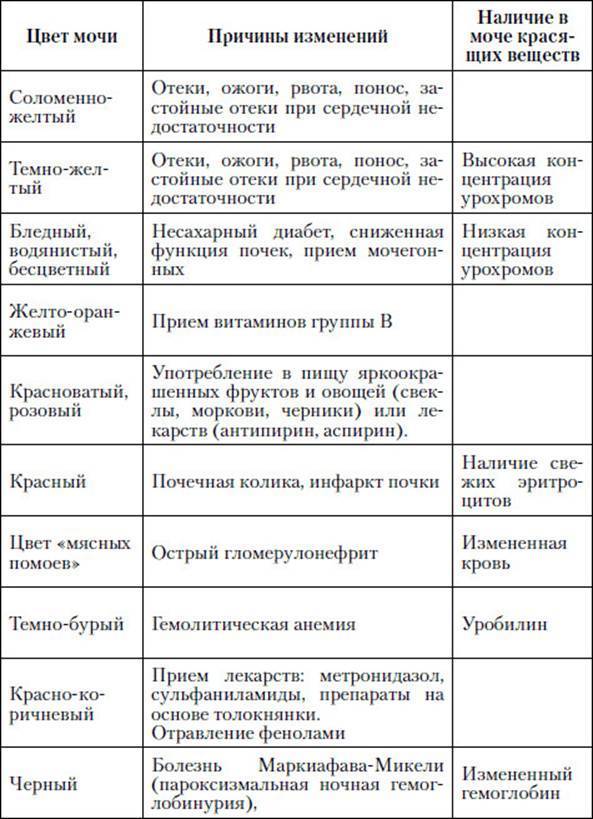
- увеличение концентрации биологической жидкости (она значительно темнеет и становится мутной, может приобрести красноватый оттенок);
- повышенная нервная возбудимость, ухудшение сна и аппетита;
- покраснение кожных покровов в районе промежности.
В самых запущенных случаях ребенок может жаловаться на боли в животе и в пояснице.
При наличии данных признаков родители должны насторожиться и обратиться за консультацией педиатра внепланово.
Симптоматика может значительно отличаться в каждом отдельном случае, особенно если нефропатия развивается на фоне другого системного заболевания. Иногда недуг протекает практически бессимптомно и обнаруживается только при плановой сдаче анализов. Нелегко распознать проблему у младенцев и грудничков, которые не могут пожаловаться на плохое самочувствие.
Тревожные симптомы:
- изменение цвета и запаха мочи (запах становится резким и неприятным);
- наличие в урине кровяных примесей;
- повышение концентрации выделений (темный цвет);
- боль в пояснице и животе;
- покраснение в районе промежности;
- уменьшение объема выделяемой урины;
- сухость кожи;
- повышенная капризность у малышей;
- плохое самочувствие, слабость;
- иногда появляются высыпания на коже, ребенок чрезмерно потеет, его мучают головные боли.
Дополнительно при установлении диагноза врач опирается на результаты других обследований, личного осмотра и проявившейся симптоматики.
- Об оксалатурии свидетельствует изменение цвета и запаха урины, появление вкраплений крови, болевой синдром при мочеиспускании, слабость.
- Уратурию помогают выявить неврозы, преследующие малыша страхи, резкое снижение веса и утрата аппетита, повышенная капризность.
- Фосфатурия сопровождается лихорадкой и явными симптомами обезвоживания организма.
Как обнаруживают оксалаты в анализе мочи?
Необходимые организму витамины, электролиты, антиоксиданты содержатся в крови только в виде растворенных солей. Они нужны для включения в разные биохимические реакции. В случае патологии отдельные солевые остатки выявляют в анализе венозной крови путем биохимических тестов. Оксалатурия считается клинически значимым признаком при выявлении нерастворимого соединения.

Общий анализ мочи включает обязательный осмотр осадка под микроскопом
Пробирку с мочой предварительно центрифугируют, затем переносят каплю осадка на стекло. Лаборант отличает вид кристаллов по форме, цвету. Единичные кристаллы в поле зрения называются аморфными. Установлено, что они не участвуют в формировании конкрементов в моче, поэтому безвредны. Но учитываются в плане дальнейшей профилактики метаболических нарушений. Если необходимо провести целевой анализ для изучения типа солей, то предлагают собрать мочу за сутки. Это исключает колебания выделения в отдельных порциях.