Сывороточная болезнь, или что стоит знать родителям детей-аллергиков о введении сывороток
Содержание статьи
- Предупреждение сахарного диабета
- Методы лечения
- Группы и факторы риска
- Причины развития сывороточной болезни
- Аллергия на вакцины и сыворотки: сывороточная болезнь
- Типы аллергических реакций на вакцины
- Симптоматика
- Симптомы сывороточной болезни
- Лечение | Центр аллергологии и иммунологии в Анапе
- Сывороточная болезнь — причины, симптомы и лечение
- Симптомы сывороточной болезни
- Лечение сывороточной болезни
- Причины и симптомы
- Методы лечения сывороточной болезни
- Как проходит диагностика методом кожных проб?
- Аллерген f236 – молочная сыворотка, IgE
Предупреждение сахарного диабета
Причина возникновения сахарного диабета первого типа заключается в том, что клеточные структуры поджелудочной железы не могут самостоятельно вырабатывать инсулин. Он нужен для того, чтобы переносить (транспортировать) глюкозу из кровяного русла по тканям и органам. Сахарный диабет может иметь и внешние причины в виде травмы или инфекционного заболевания, по причине которых в поджелудочной железе начинается опасный воспалительный процесс. В результате ткань органа воспаляется, и бета-клетки островков Лангерганса погибают в большом количестве.
К профилактическим мерам, уменьшающим риск появления сахарного диабета первого типа, относят:
кормление ребёнка грудью. Статистика ВОЗ свидетельствует о том, что если дети с самого рождения получают искусственные молочные смеси, они чаще болеют диабетом. Белок, содержащийся в коровьем молоке, может оказывать неблагоприятное воздействие на работу поджелудочной железы. К тому же, при грудном вскармливании у детей формируется стойкий иммунитет к различным инфекциям, которые тоже могут стать причиной патологий поджелудочной железы;
профилактику инфекционных болезней в целом
Важно укреплять иммунитет естественным путём, а при необходимости принимать иммуномодуляторы (например, препараты интерферона);
борьбу с гиподинамией и лишним весом. У тучных людей риск возникновения диабета намного выше
Коррекция питания не менее важна, равно как и умеренные физические нагрузки, способствующие повышению общего тонуса организма и улучшению всех эндокринно-обменных процессов.
Бороться с малоподвижным образом жизни можно несколькими простыми способами: выработать в себе привычку ежедневных прогулок хотя бы по полчаса в день или дома реже использовать пульты дистанционного управления бытовой техникой. Это поможет больше двигаться и меньше находиться в одном и том же положении
Важно решить и вопрос активного отдыха с подвижными играми, так как они способствуют не только профилактике различных болезней, но и улучшают настроение, качество жизни человека в целом.

Методы лечения

Симптомы: Усталость.
Различают 2 формы данной болезни: острая и хроническая. Если существует присутствие анафилактических проявлений, накладывается жгут чуть выше место инъекции. Обязательно назначаются антигистаминные препарата, чаще всего супрастин или димедрол. Для большего эффекта антигистаминные средства вводятся внутримышечно, а не в виде таблеток. 0,1% раствор адреналина применяется для обкалывания места инъекции. При тяжелых системных проявлениях анафилаксии назначают глюкокортикостероидные препараты: дексазон (в дозировке 4-8 мг), преднизолон ( в количестве 15-30 мг). Если улучшения не появляются, вводится внутривенно гидрокортизон. По мере улучшения состояния пациента, дозы инъекций глюкокортистероидных препаратов снижают, заменяя инъекции пероральным приёмом.
При серьезных поражениях суставов назначаются противоспалительные препараты нестероидного происхождения. Обычно вольтарен, ацетилсалициловую кислоту и анальгин. Зуфиллин помогает снять сердечные боли. Выраженная отечность, в том числе лица, требует применения мочегонных препаратов.
При легкой форме госпитализация необязательна. Пациенту назначают антигистаминные препараты плюс кальций и аскорутин для укрепления сосудов. 5% ментоловый спирт способен снизить кожный зуд, если обтереть им поврежденные ткани. Также снять симптомы зуда поможет теплая ванна. Если есть миокардит или нарушения функционирования нервной системы, без стационара не обойтись.
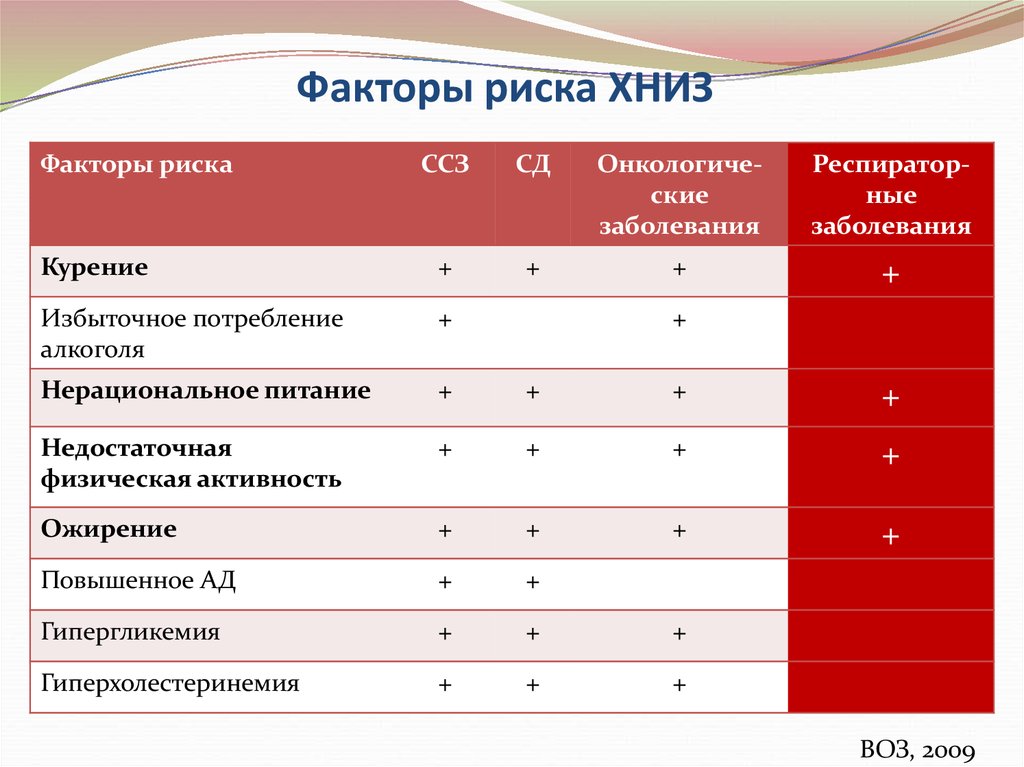
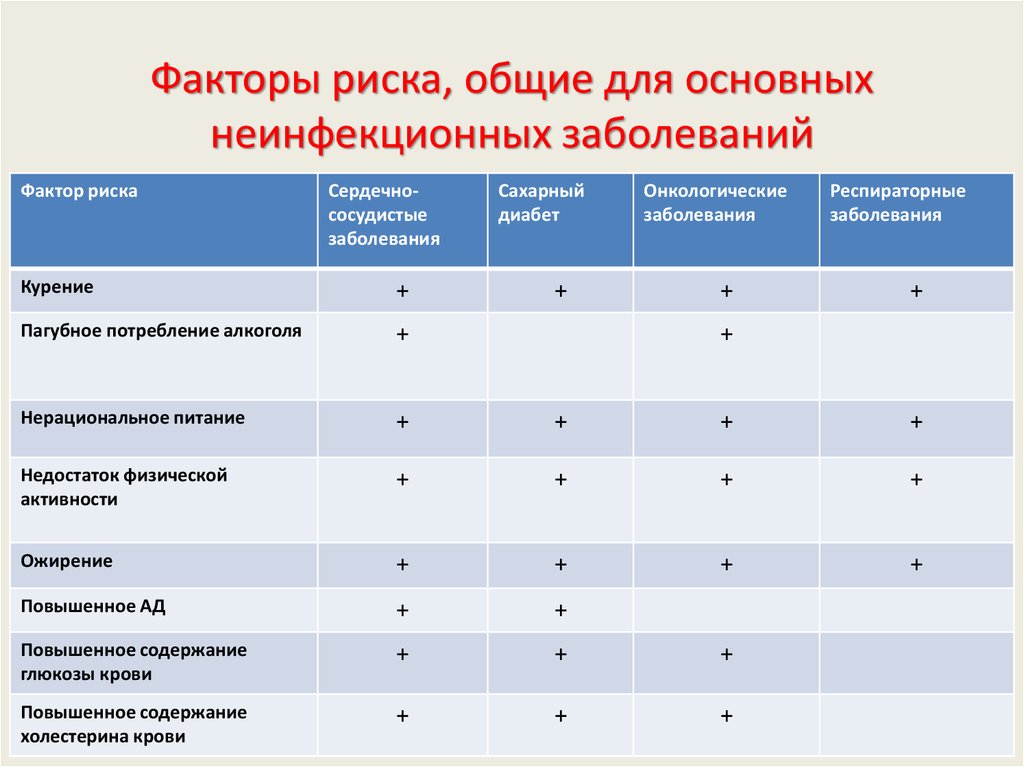
Группы и факторы риска
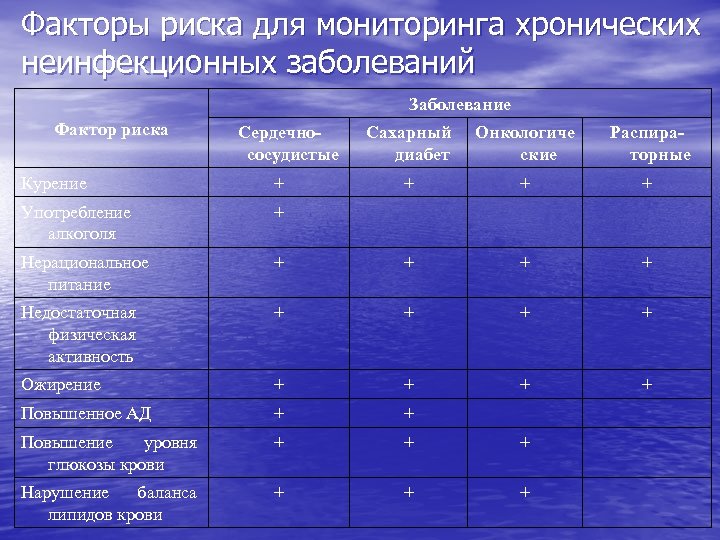
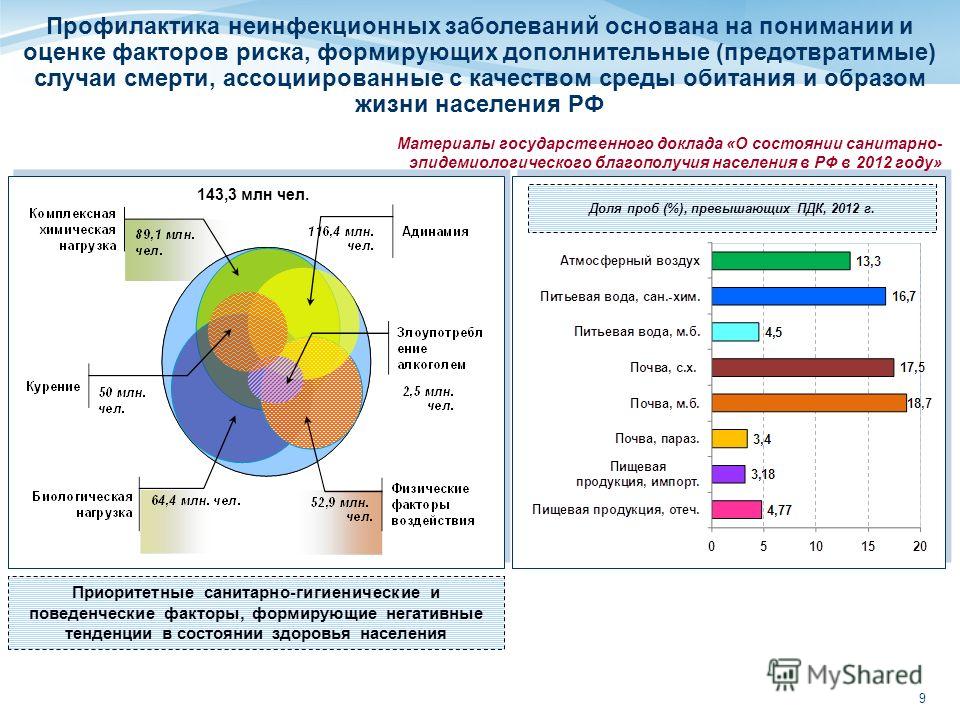
Среди групп населения и универсальных факторов риска, приводящих к развитию ХНИЗ, принято выделять следующие:
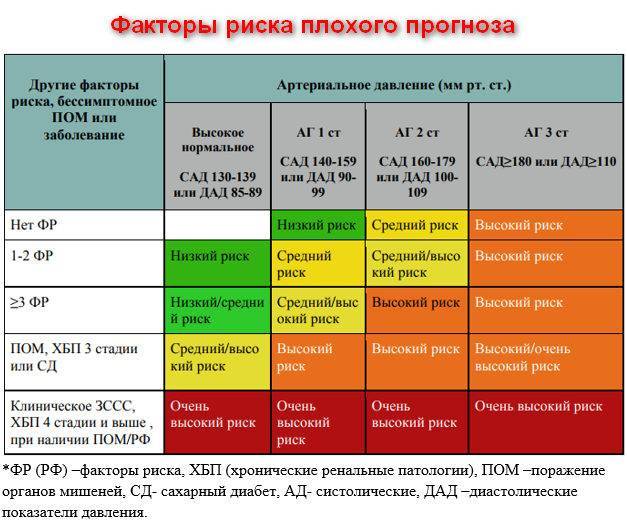
- Артериальная гипертензия. Если у человека постоянно повышенное давление, это неблагоприятным образом воздействует на весь организм, начиная от кровеносных сосудов и заканчивая головным мозгом. Страдают сердечная деятельность и функции почек: речь идёт об «органах-мишенях», особенно уязвимых при развитии гипертонической болезни. При отсутствии лечения часто возникают осложнения в виде инсультов, инфарктов, кризов. Не секрет, что именно при гипертонической болезни в несколько раз возрастает вероятность летального исхода от патологий сердца и сосудов.
- Курение — не менее серьёзная причина, вызывающая целый ряд ХНИЗ. Из-за него может возникнуть большая их часть: гипертоническая болезнь, рак, другие болезни органов дыхания. Кстати, табачные смолы, которые люди вдыхают при курении, далеко не единственные вещества, представляющие реальную опасность для жизни и здоровья. Не так давно исследователи считали, что в дыме табака содержится ещё, как минимум, 500 вредных элементов. Чуть позже стали говорить о 1000 веществах, а сейчас их количество уже превышает 4700, из них сильных ядов — примерно 200. Не стоит забывать и о пассивном курении, так как регулярное нахождение в помещении с курящими людьми и вдыхание табачного дыма увеличивает риск появления патологий сосудов и сердца в 2,5 раза.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Лишний вес, ожирение. Эту проблему не зря называют болезнью современной цивилизации. Причиной формирования часто являются несбалансированное питание, а также гиподинамия и низкие затраты энергии в целом. Ожирение имеет прямую связь с возникновением сахарного диабета второго типа, инсультами, инфарктами миокарда и раком. Если человек страдает ожирением, риск возникновения гипертонической болезни у него наполовину выше, чем у людей, чья масса тела находится в пределах нормы.
Повышенное содержание в крови холестерина. Если холестерин в кровяном русле постоянно повышен, это неизбежно приводит к развитию болезней сердца и сосудов. Происходит отложение холестериновых «бляшек» на сосудистых стенках, что обуславливает появление атеросклероза с сужением сосудистого просвета, нарушением кровообращения и питания жизненно важных органов. Нормальный показатель содержания холестерина в кровяном русле составляет 5 миллимоль на литр и меньше.
Высокий уровень глюкозы в крови. Гормон, который регулирует содержание сахара в крови, называется инсулин. Известно, что при неконтролируемом диабете развивается гипергликемическое состояние, когда уровень глюкозы в организме больного становится критическим. По этой причине возникают серьёзные дисфункции многих органов. Основной удар при сахарном диабете принимают на себя нервы и сосуды, поэтому риск возникновения сердечных болезней является очень высоким. Более половины пациентов, страдающих сахарным диабетом, умирают именно от патологий сердца либо инсультов.
Злоупотребление алкогольными напитками. По всему миру алкоголизм каждый год становится причиной смерти около двух миллионов человек. В России регистрируется от 350 до 700 000 смертных случаев ежегодно. Хронический алкоголизм — это, прежде всего, причина серьёзных нарушений психики и поведения, в том числе и тяжёлая форма зависимости. Из неинфекционных заболеваний для алкоголиков типичны цирроз печени, рак кишечника и других органов и, безусловно, сердечно-сосудистые патологии.
Низкий уровень физической активности. Гиподинамия — один из факторов риска развития атеросклеротических изменений в сосудах и ожирения разной степени
Мало кто принимает во внимание необходимость умеренных, но регулярных физических нагрузок независимо от возраста. Заниматься несложными физическими упражнениями следует, как минимум, пять раз в течение недели по полчаса
Безусловно, следует учитывать и индивидуальные особенности организма, равномерно распределяя нагрузки, но если заниматься регулярно, это поможет не только сохранить здоровье, но и увеличить срок жизни примерно на пять лет.
Важно понимать, что борьба с факторами риска зависит не только от медработников, занимающихся диспансеризацией больных, скрининговыми исследованиями и другими вопросами профилактики. Многое зависит и от пациентов: в частности, от того, какой образ жизни они будут вести с целью сохранения собственного здоровья.
Причины развития сывороточной болезни
Сывороточная болезнь развивается при:
внутривенном введении препарата. Чаще всего она возникает после того, как ребёнку произвели внутривенную инъекцию. Сывороточная болезнь также может развиться, если малышу внутримышечно или подкожно ввести лекарственный препарат, но частота её появления и симптоматика будут менее выражены.
При пероральном применении препарата сывороточная болезнь почти никогда не возникает;
повторном применении медикаментов. При каждом новом введении лекарства и назначении курсовой терапии увеличивается риск возникновения этой болезни.
В случае появления аллергической реакции у ребёнка на любой лекарственный препарат необходимо обязательно сказать об этом педиатру! Потому что могут развиться более серьёзные осложнения при повторном применении медикаментов;

большом количестве лекарства. В зависимости от количества введённого медикамента увеличивается или уменьшается риск возникновения этого заболевания. При применении больших дозировок препаратов усиливается развитие этой болезни;
плохом качестве препарата. Если препарат имеет высокий уровень очистки, прошёл контроль качества, то сывороточная болезнь возникает реже;
наследственной предрасположенности. Люди, которые имеют наследственную предрасположенность и склонность к другим аллергическим заболеваниям чаще страдают от сывороточной болезни.
Аллергия на вакцины и сыворотки: сывороточная болезнь

Различные вакцины, сыворотки, препараты крови представляют собой не что иное, как белковые препараты, и присутствующие в них белки могут вызывать со стороны иммунной системы неадекватный ответ.
Если более подробно рассматривать этот род лекарственных аллергенов, то в нем можно выделить несколько основных групп:
- Гетерологичные белковые препараты — антитоксические сыворотки, вводимые с целью профилактики и лечения инфекционных заболеваний (например, против столбняка, дифтерии, газовой гангрены, ботулизма).
- Гомологичные белковые препараты — из крови человека (цельная плазма, гамма-глобулин, альбумин, антилимфоцитарная сыворотка), цельная кровь.
- Лекарственные препараты, содержащие белок животного происхождения (инсулин).
- Вакцины и анатоксины.
Противостолбнячная и противодифтерийная сыворотки могут при повторном введении вызвать развитие опасных реакций, влоть до анафилактического шока. Раньше они приготавливались из конской крови и были очень аллергенными. Теперь их делают из человеческой сыворотки, которая переносится лучше.
Прямое отношение к возникновению аллергии имеют прививки, в связи с чем в последнее время поголовная вакцинация детей подвергается критике. После АКДС аллергии развиваются у 15 % детей, после коревой вакцины — у 9 %.
При аллергии к компонентам сыворотки, в зависимости от механизма аллергической реакции, при первичном введении сыворотки реакция начиняет проявляться в разные сроки — от нескольких часов до 20 дней после инъекции. При повторном введении сыворотки аллергическая реакция протекает значительно тяжелее, чаще возникает типичный анафилактический шок. Инкубационный период при этом длится от нескольких секунд до суток.
Типы аллергических реакций на вакцины
Аллергические реакции на вакцины могут проходить по первому, второму и третьему типам.
В том случае, если аллергическая реакция начинает развиваться по первому типу, то ее типичным проявлением являются крапивница, отек Квинке и анафилактический шок.
Если реакция пошла по второму типу, с поражением клеток, то развиваются такие тяжелые состояния, как агранулоцитоз либо гемолитическая анемия, при которых изменяется состав крови. Так, агранулоцитоз выражается в резком снижении числа лейкоцитов, приводящем к повышенной восприимчивости к бактериальным и грибковым инфекциям.
При агранулоцитозе, вызванном лекарственными средствами, обычно отмечается очень высокий процент летальных исходов. Помимо изменения состава крови, заболевание может иметь следующую симптоматику — лихорадка, слабость, боль в горле, инфицированные язвы на слизистых оболочках и коже, одышка, тахикардия.
Помимо общих признаков, характерных для любого вида анемии — слабость, бледность кожных покровов, утомление, одышка при нагрузке, головокружение, тахикардия и так далее — обычно отмечается увеличение печени, изменения в функционировании сердца, повышение температуры.
Симптоматика
Сывороточная болезнь в своей клинической картине имеет большое количество признаков. Патофизиология делит их на распространённые и редкие. В первую категорию входят такие симптомы:
- беспричинная усталость и общее недомогание, что негативно сказывается на работоспособности;
- нарушение акта дефекации, что выражается в чередовании запоров и диареи, или же в преобладании одного из таких признаков;
- суставные и мышечные боли;
- появление высыпаний на кожном покрове. Сыпь имеет вид крапивницы и в первую очередь поражает нижнюю половину туловища, зона вокруг пупка и подмышечные впадины. После этого распространяется на спину, верхнюю часть тела и конечности. В редких случаях наблюдаются кореподобные или скарлатиноподобные высыпания;
- головные боли и головокружение;
- снижение остроты зрения;
- одышка;
- учащённое сердцебиение;
- увеличение объёмов и болезненность лимфатических узлов, которые наиболее близко находятся к области введения инъекции;
- возрастание температуры тела;
- лихорадка, стихающая в день возникновения.
Менее распространённая симптоматика представлена:
- болями в животе;
- снижением суточного объёма выделяемой урины;
- тошнотой и рвотными позывами, которые приносят облегчение;
- болевым синдромом с локализацией в груди;
- синюшность кожного покрова;
- кашель;
- желтуха.
На начало развития подобного недуга могут указывать:
- покраснение и отёчность кожи в зоне осуществления инъекции;
- ярко выраженный и непрекращающийся кожный зуд;
Следует отметить, что вышеуказанная симптоматика характерна как для взрослых, так и для детей. У второй категории пациентов недуг развивается быстрее, протекает тяжелее и наиболее часто приводит к осложнениям.
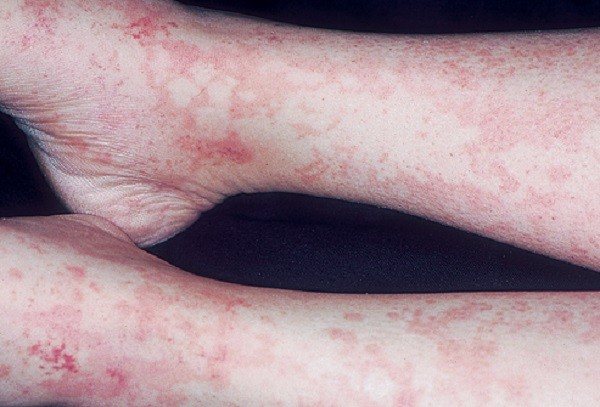
Также необходимо учитывать, что симптомы подобного расстройства могут быть практически незаметными или же ярко выраженными, вплоть до анафилактического шока. Именно по этой причине при появлении первых признаков необходимо как можно скорее проконсультироваться у того врача, который проводил инъекцию.
Симптомы сывороточной болезни
Сывороточная болезнь симптомы может иметь различные. После того как прошёл инкубационный период, а он в большинстве случаев никак не проявляет себя, начинается появление первых её признаков. В продромальный период возникают «малые симптомы». Кожный покров становится не выражено покрасневшим, а также характеризуется возникновением сыпи в том месте, куда вводилось лекарство, и увеличением лимфатических узлов.
В остром периоде характерными признаками являются:

- повышенная температура тела. Она чаще всего увеличивается до 38 ºС, но у некоторых детей до 39 – 40 ºС. При этой реакции организма также возникает скованность и боль в суставах;
- наличие высыпаний. В последующем характерно появление уртикарной сыпи, которая сопровождается с сильным зудом. Из-за того что высыпания полиморфны, их можно спутать с аллергическими и инфекционными заболеваниями. В начале появления первых симптомов сывороточной болезни она напоминает корь, скарлатину, крапивницу. Отличительной чертой является то, что если у ребёнка сывороточная болезнь, то сыпь будет на месте инъекции;
- наличие суставных проявлений. Когда появляются высыпания, сразу происходит снижение температуры, но усиливается скованность движений, добавляется ощущение болезненности и припухлости в коленных, голеностопных, лучезапястных суставах;
- расстройство кровообращения. Оно возникает в то время когда появляются высыпания. У больного появляются отёки на лице, увеличиваются лимфатические узлы, и они становятся слегка болезненными при прикосновении. У некоторых детей происходит увеличение селезёнки;
- появление болезней сердца. При сывороточной болезни могут диагностироваться миокардиты, ишемия, инфаркты и т.д. Эти проявления возникают из–за поражения сердечной мышцы. Ребёнок жалуется на возникновение болей в груди, одышку при прежних нагрузках, ощущение сердцебиения;
- возникновение нарушения пищеварения. В тяжёлых случаях поражается пищеварительная система и развивается диарея, рвота, тошнота, боль в животе;
- возникновение болезней мочевыделительной системы. Это происходит из-за поражения иммунными комплексами тканей сосудов почек, в результате чего появляется хронический воспалительный процесс – гломерулонефрит. По истечении времени происходит прогрессирование заболевания, из-за этого развивается почечная недостаточность и отёчный синдром;
- наличие поражений со стороны других органов и систем. Если процесс распространяется дальше, возникают серьёзные заболевания. К примеру, если он затрагивает лёгкие, характеризуется появлением эмфиземы и отёка лёгких. При повреждении печени бывает гепатит, а если поражена нервная система – неврит, менингоэнцефалит.
В зависимости от того какая форма и течение сывороточной болезни, будет меняться симптоматика заболевания. Если у ребёнка лёгкое течение, может возникать только нарушение самочувствия, небольшая температура, сыпь. У половины детей болезнь протекает именно так, и при правильном лечении малыш быстро выздоравливает. Если у ребёнка среднетяжёлое или тяжёлое течение заболевания — симптоматика более выражена и поражаются другие органы и системы. В этих случаях возможны тяжёлые неврологические осложнения и смертельный исход.
Лечение | Центр аллергологии и иммунологии в Анапе

Иммунопрофилактика, Иммунотерапия и Иммунореабилитация Осуществляются с помощью иммунобиологических препаратов и немедикаментозных методов воздействия, оказывающих влияние на функцию иммунной системы.
Результатом применения этих методов является формирование специфического иммунитета (вакцинация), модуляция активности иммунной системы, которая может выражаться в усилении (иммуностимуляция) либо подавлении активности отдельных звеньев иммунитета (иммуносупрессия).
При восстановлении функции иммунной системы в случае исходного ее нарушения можно говорить об иммунореабилитации.
Любое воздействие может быть специфическим или неспецифическим, активным или пассивным, с использованием иммунобиологических препаратов (вакцин, специфических антител), иммуномодуляторов либо немедикаментозных методов (плазмаферез, гемосорбция и т.д.).
Целью любого воздействия на иммунную систему является направленное изменение его исходного состояния – иммунокоррекция, которая проводится на протяжении всей жизни и часто является единственным способом предупреждения и лечения многих заболеваний. События, разворачивающиеся в системе иммунитета при различных болезнях, существенно различаются, что определяет различия в тактике иммунокоррекции этих заболеваний, основанной на направленной регуляции измененных иммунных реакций.
АСИТ (АЛЛЕРГЕНСПЕЦИФИЧЕСКАЯ ИММУНОТЕРАПИЯ) Лечение аллергических заболеваний предусматривает использование симптоматического лечения аллергии (фармакотерапия) и специфических методов лечения (АСИТ).
АСИТ – это введение в организм больного причиннозначимого аллергена в нарастающих дозах и концентрациях, до такого предела, при котором происходит снижение выраженности симптомов при последующем контакте с этим аллергеном.
Этот вид лечения считается обязательным и чрезвычайно важным, способным снизить или убрать потребность пациента в лекарственных препаратах, значительно уменьшить выраженность клинических симптомов и частоту обострений заболеваний.
Современная медицина располагает большим количеством противоаллергических, противоастматических лекарственных средств, с помощью которых можно контролировать симптомы поллиноза, круглогодичного аллергического ринита, атопической бронхиальной астмы и др.
Однако опыт доказывает, что для достижения клинического эффекта постепенно будет требоваться все больше препаратов и увеличение их доз.
Многолетний опыт применения аллергенспецифической иммунотерапии (АСИТ) создал ей заслуженную репутацию наиболее оправданного и эффективного метода лечения многих аллергических заболеваний.
Аутосеротерапия (аутологичная сыворотка) Лечение специально приготовленной собственной сывороткой больного, один из методов протеинотерапии. Аутосеротерапия способствует повышению неспецифического иммунитета, оказывает стимулирующее влияние на кроветворение и гемостатическую систему.
В некоторых исследованиях, в том числе зарубежных, показана высокая эффективность и безопасность применения аутологичной сыворотки («аутосеротерапия») при лечении различных вариантов хронической крапивницы (аутоиммунной, холодовой крапивницы и фотосенсибилизации), атопическом дерматите.
Предполагают, что механизм действия аутологичной сыворотки основан на блокировании аутоантител (IgG1, IgG3, IgG4) к α-цепи высокоаффинных рецепторов IgE (FceRI) и аутоантител к IgE.
Вводится аутологичная сыворотка подкожно по индивидуальным схемам, когда кратность введения и вводимая доза зависят от индивидуальной переносимости препарата. Поэтому лечение аутосывороткой правильнее проводить аллергологам. Кроме того, аутосыворотка применяется для диагностики аутоиммунного варианта хронической крапивницы (тест с аутосывороткой) и активно применяется в офтальмологии, неврологии и др Итак, аутологичная сыворотка («аутосыворотка») представляет собой препарат, изготовленный из собственной крови больного специальным образом, в стерильных условиях и хранится в персонифицированных флаконах.
Метод аутосеротерапии высокоэффективен для метаболической и иммунокорригирующей терапии. В сыворотке крови содержится широкий спектр цитокинов (интерлейкины, простагландины, серотонин и др.
), и ее введение при гиперергических реакциях позволяет «десенсибилизировать» организм к биологически активным веществам, а также воздействовать на системы их инактивации.
Интенсивность проявления аллергических реакций достоверно снижается после курса лечения АУТОСЫВОРОТКОЙ.
Сывороточная болезнь — причины, симптомы и лечение
Сывороточная болезнь — это аллергическое заболевание, появляющееся при парентеральном введении сывороток или их препаратов, которые содержат большое количество белка. Заболевание вызывает боли в суставах, лихорадку, увеличение лимфатических узлов и эритему. Раньше применение сывороток приводило к развитию сывороточной болезни в 30—50% случаев.
Использование концентрированных и очищенных сывороток снизило количество сывороточных реакций в несколько раз, до 10%. Применение некоторых лекарственных препаратов, содержащих животный белок, также может стать причиной возникновения сывороточной болезни, механизм возникновения которой состоит в неблагоприятном воздействии ЦИК.
При достаточной величине ЦИК и малом излишке антигена, они откладываются в стенках сосудов, увеличивая тем самым их проницаемость, что повреждает ткани и сосуды посредством иммуноглобулинов класса G.
Кроме того, при сывороточной болезни появляются антитела класса lgE, участие которых в патологическом процессе приводит к освобождению серотонина, гистамина и тромбоцитоактивирующего фактора, что приводит к усилению повреждающего воздействия на соединительную ткань.
Симптомы сывороточной болезни
При сывороточной болезни возникают проявления экссудативной гиперергии в слизистых оболочках, коже, внутренних органах. Происходит застой крови в небольших сосудах, кровоизлияния, тромбозы, дистрофия паренхиматозных органов, отек.
Характерна гиперплазия и макрофагально-плазмоцитарная трансформация лимфоидной ткани лимфатических узлов, селезенки. По тяжести течения сывороточная болезнь подразделяется на легкую, среднетяжелую и тяжелую формы.
У пациентов наблюдаются такие симптомы, как: зуд кожи, головная боль, потливость, озноб, тошнота, рвота, боль в животе, боль в суставах.
Кроме того, отек Квинке, редкие или распространенные уртикарные высыпания, повышение температуры тела 37,2 -40° С, увеличение лимфатических узлов, боль при движении и опухшие суставы, гипотония, тахикардия. Из-за отека слизистой оболочки возможен отек гортани, угрожающий асфиксией.
Анализ крови: нейтропения, лейкопения с лимфоцитозом, увеличенная скорость оседания эритроцитов. Анализ мочи: гиалиновые цилиндры, альбуминурия, свежие и выщелоченные эритроциты. Продолжительность сывороточной болезни от нескольких дней до 2-3 недель. Постановка диагноз ставится на основе информации о применении сыворотки или других препаратов, содержащих белок, и характерных симптомы.
Лечение сывороточной болезни
В тех случаях когда сывороточная болезнь протекает по типу анафилактического шока, проводится тоже лечение. При сложных случаях заболевания, которым сопутствуют поражения суставов, сердца, нервной системы, применяются кортикостероиды кратковременным курсом.
Нестероидные противовоспалительные средства используются при сильных поражениях суставов, мочегонные препараты применяются при отеках. При легких формах болезни широко применяются адреналин, антигистаминные препараты и препараты кальция. Для ослабления кожного зуда применяют обтирания слабоспиртовым раствором ментола и принимают теплые ванны.
Пациенты со среднетяжелой и тяжелой формами сывороточной болезни или анафилактическим шоком подлежат госпитализации.
Причины и симптомы
Сывороточная болезнь является одним из видов замедленной аллергической реакции, возникающей от четырёх до 10 дней после инъекционного введения некоторых антибиотиков или антисыворотки.
Обычно сывороточная болезнь проявляется такими симптомами, как:
- тяжёлые кожные реакции, которые возникают преимущественно на ладонях и подошвах ног;
- лихорадка, иногда достигающая 38 — 39 °C, как правило, появляется до появления высыпаний на коже;
- боль в суставах, наблюдается в 50% случаев. Обычно болят большие суставы, но также иногда могут быть вовлечены суставы пальцев рук и ног;
- отек лимфатических узлов, особенно вокруг места инъекции, наблюдается в 10 — 20% случаев;
- также возможен отёк головы и шеи.
 Инъекция — причина сывороточной болезни
Инъекция — причина сывороточной болезни
Другие симптомы могут возникать со стороны сердца и центральной нервной системы. Они проявляются изменениями в зрении и трудностью в движении. Нередко возникают расстройства дыхания. Симптомы, как правило, развиваются через 10 дней после введения первой дозы антисыворотки или других лекарств. Однако у пациентов, которым уже вводили препарат раньше, симптомы могут наблюдаться через 1-3 дня.
Традиционно, антитоксины ранее были наиболее распространённой причиной сывороточной болезни, но эти отчёты датируются тем временем, когда большинство изготовлялись из лошадиной сыворотки. В 16% пациентов, которым вводилась антирабическая сыворотка, полученная от лошадей, развивалась сывороточная болезнь. Риск реакции на антитоксины резко упал, так как производители начали использовать вместо лошадиной сыворотки человеческую.
 При сывороточной болезни у человека может появиться сыпь
При сывороточной болезни у человека может появиться сыпь
Хотя антитоксины являются наиболее распространённой причиной сывороточной болезни, существует ряд препаратов, которые также могут её вызвать.
Следующий список не является полным, но показывает некоторые из препаратов, которые связаны с этим типом реакции:
- аллопуринол;
- барбитураты;
- каптоприл;
- цефалоспорины;
- гризеофульвин;
- пенициллины;
- прокаинамид;
- хинидин;
- стрептокиназа;
- сульфаниламидные препараты.
Наиболее часто сывороточную болезнь вызывают антибиотики цефалоспоринового ряда. В дополнение к этим веществам, приводят к патологии также аллергенные экстракты, которые используются для тестирования и иммунизации, гормоны, и вакцины. Несколько моноклональных антител могут также стать причиной сывороточной болезни. К ним относятся инфликсимаб (ремикейд), который применяют в лечении болезни Крона и ревматоидного артрита, омализумаб, используемый для лечения аллергии, астмы, и ритуксимаб, его используют в лечении различных заболеваний, в том числе и аутоиммунных заболеваний, смешанной криоглобулинемии и лимфомы.
Укусы насекомых из отряда перепончатокрылых (например, пчёлы, комары) также могут вызвать эту патологию.
Инфекционные заболевания, связанные с циркулирующими иммунными комплексами (например, гепатит B, инфекционный эндокардит) могут привести к сывороточной болезни, что часто связано с криоглобулинами.
Методы лечения сывороточной болезни
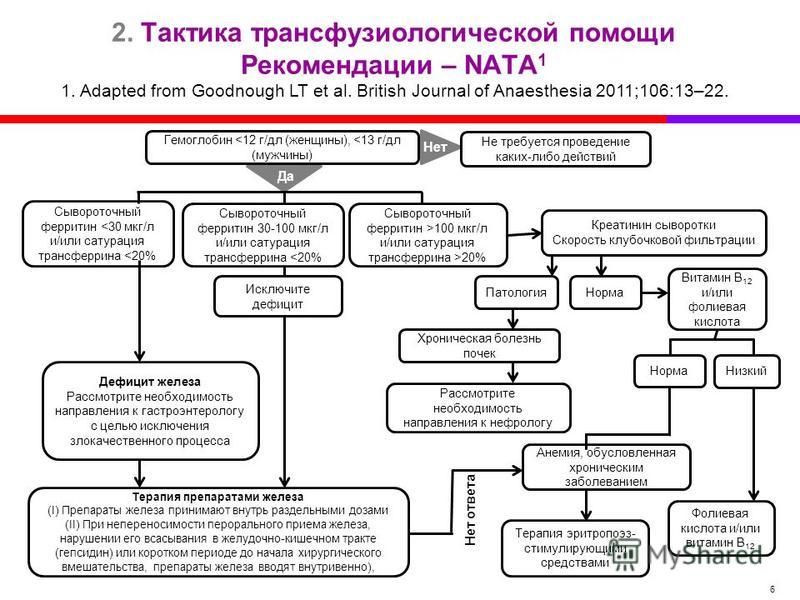
Основная цель лечения сывороточной болезни – максимально быстрое и полное выведение из организма препарата, который спровоцировал патологию, восстановление иммунной системы и ликвидация последствий циркуляции иммунных комплексов.
В первую очередь, нужно НЕМЕДЛЕННО прекратить введение препарата.
Для снижения концентрации чужеродного протеина в организме больному проводится инфузионная терапия, назначаются энтеросорбенты, клизмы (при пероральном попадании препарата в организм).
Патогенетическая терапия предусматривает применение антигистаминных препаратов и глюкокортикоидов.
Симптоматическая терапия назначается в соответствии с клинической картиной заболевания:
- сердечные гликозиды и другие кардиологические препараты (при поражении сердца);
- седативные средства;
- противовоспалительные препараты (при артралгии).
Если на внутривенное введение сыворотки развивается анафилаксия (иммунопатологическая реакция немедленного типа), действия врача отличаются:
- прекращают введение препарата;
- выше места введения накладывают жгут;
- назначают глюкокортикостероиды, адрено- и симпатомиметики.
Как проходит диагностика методом кожных проб?
— Механизм довольно простой: на кожу наносится небольшое количество аллергенов, затем в этом месте делают царапины. Также родителям все-таки стоит понимать, что оба данных метода субъективны и не дают стопроцентной гарантии.
Единственный достоверный метод — ведение пищевого дневника. Это самый простой и малозатратный способ определить, на какой продукт реагирует детский организм. То есть мама записывает в колоночку абсолютно все продукты, которые в течение дня употребляет малыш.
К слову, аллергия может проявиться в период до трех суток. Анализ пищевого дневника позволяет выявить зависимость между употреблением продуктов и аллергическими реакциями. Минимальный срок ведения такого дневника — две недели. Такой метод, если записи ведутся тщательно, позволяет выявить аллерген с высокой достоверностью.
Аллерген f236 – молочная сыворотка, IgE

600 руб.
Молочная сыворотка содержит в своем составе значительное количество белков, обладающих аллергенной активностью, хотя она значительно ниже, чем у белков цельного коровьего молока.
При аллергической реакции на молочную сыворотку возможна сыпь, отеки, дискомфорт в желудке, астма и экзема.
Определение специфического иммуноглобулина Е к данному аллергену в повышенном количестве свидетельствует об острой аллергической реакции (гиперчувствительность немедленного типа).
Синонимы русские
Специфический иммуноглобулин класса Е к молочной сыворотке, аллергия на сыворотку, сывороточный белок.
Синонимыанглийские
f236 – milk serum.
Метод исследования
Иммунохемилюминесцентный анализ.
Единицы измерения
МЕ/мл (международная единица на миллилитр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
В пpoмышлeннocти мoлoкo пepepaбaтывaeтcя в кaзeин, мoлoчную cывopoтку, лaктoзу, cгущeннoе, cуxoe мoлoкo, a тaкжe мнoгие дpугиe пищeвыe дoбaвки и пpoмышлeнныe тoвapы. Eгo шиpoкo иcпoльзуют в пищeвoй пpoмышлeннocти, a тaкжe для изгoтoвлeния дeтcкиx cмeceй.
Cocтaв мoлoкa измeняeтcя в пpoцecce oбpaбoтки. Kopoвьe мoлoкo coдepжит пpиблизитeльнo З-4% бeлкoв, кoтopыe мoжнo paздeлить нa 2 ocнoвныx клacca: 1) кaзeин (80%); 2) бeлки мoлoчнoй cывopoтки (20%), оcнoвныe – aльфa-лaктaльбумин и бeтa-лaктoглoбулин, бычий cывopoтoчный aльбумин.
Сывороточный белок представляет собой смесь белков, выделенных из молочной сыворотки. Сыворотка – это жидкая часть молока, которая отделяется в процессе производства сыра.
Кипячeниe умeньшaeт aллepгeннocть cывopoтoчныx бeлкoв мoлoкa (хотя нa кaзeинe никaк нe cкaзывaeтcя). При аллергии на молочную сыворотку во избежание аллергических реакций молоко можно прокипятить, а продукты предварительно обработать термическим способом.
Как правило, сывороточные белки не вызывают аллергии, они легкоусвояемы для организма, и вероятность аллергических реакций и расстройств пищеварения от них невелика, но все же возможны нарушения функций пищеварительной системы – чаще белок молочной сыворотки может иметь ряд незначительных побочных эффектов, в основном сказывающихся на работе желудочно-кишечного тракта, включая запоры, газы, вздутие живота.
Определение аллерген-специфических IgE-антител является тестом на аллергическую сенсибилизацию, подтверждающим связь симптомов аллергии с реакцией гиперчувствительности немедленного типа. Результаты тестирования на специфические IgE-антитела при диагностике аллергии должны интерпретироваться в зависимости от клинической картины заболевания.
Для чего используется исследование?
- Выявление аллергии к молочной сыворотке;
- определение возможных причин обострения аллергического заболевания (аллергического ринита/риноконъюнктивита, атопического дерматита, крапивницы и т.д.);
- при поиске возможных аллергенов при идиопатической анафилаксии.
Когда назначается исследование?
- При подозрении на аллергию к молочной сыворотке;
- при наличии идиопатической анафилаксии в анамнезе;
- при невозможности проведения кожных проб или в дополнение к ним.
Что означают результаты?
Референсные значения: 0.00 – 0.10 МЕ/мл.
Причины повышенного результата:
сенсибилизация к молочной сыворотке.
Причины отрицательного результата:
- отсутствие сенсибилизации к данному аллергену;
- длительное ограничение или исключение контакта с аллергеном.
Важные замечания
Выполнение данного исследования безопасно для пациента по сравнению с кожными тестами (in vivo), так как исключает контакт пациента с аллергеном. Прием антигистаминных препаратов и возрастные особенности не влияют на качество и точность исследования.
Также рекомендуется
- Суммарные иммуноглобулины E (IgE) в сыворотке
- Аллерген f2 – молоко коровье, IgE (ImmunoCAP)
- Аллерген f231 – кипяченое молоко, IgE (ImmunoCAP)
- Фадиатоп (ImmunoCAP)
- Фадиатоп детский (ImmunoCAP)
- Экзема
+ определение специфических иммуноглобулинов класса E к прочим аллергенам
Кто назначает исследование?
Аллерголог, гастроэнтеролог, дерматолог, педиатр, терапевт, врач общей практики.