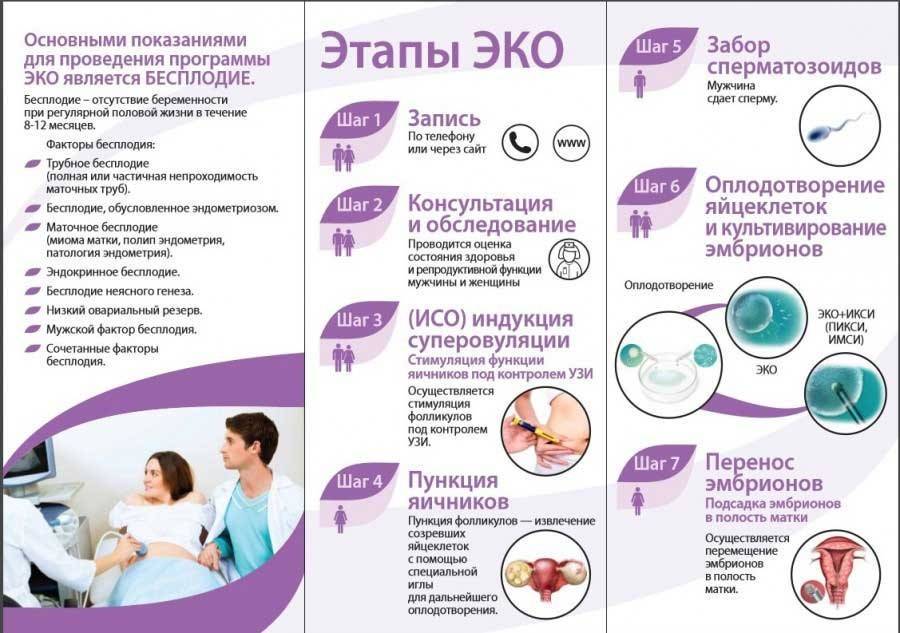
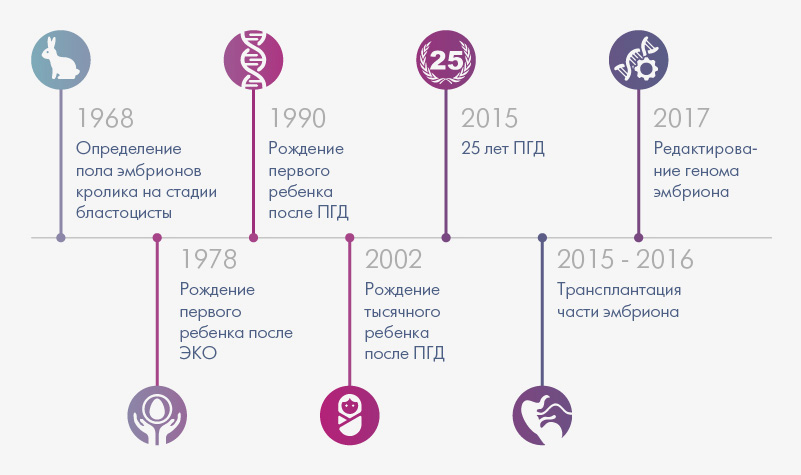
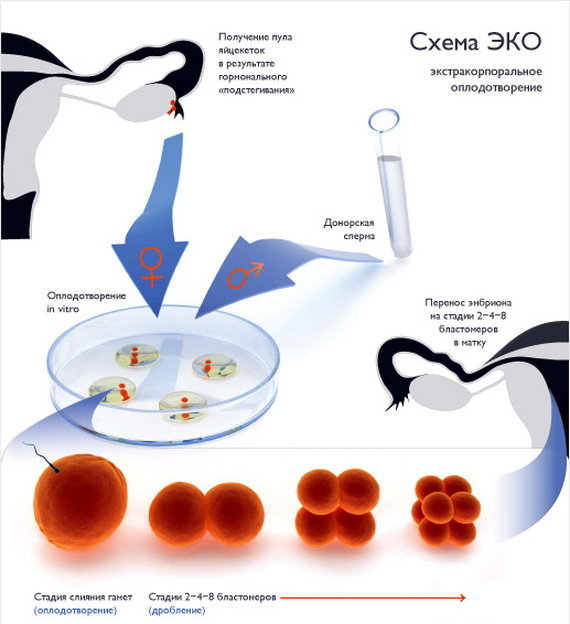
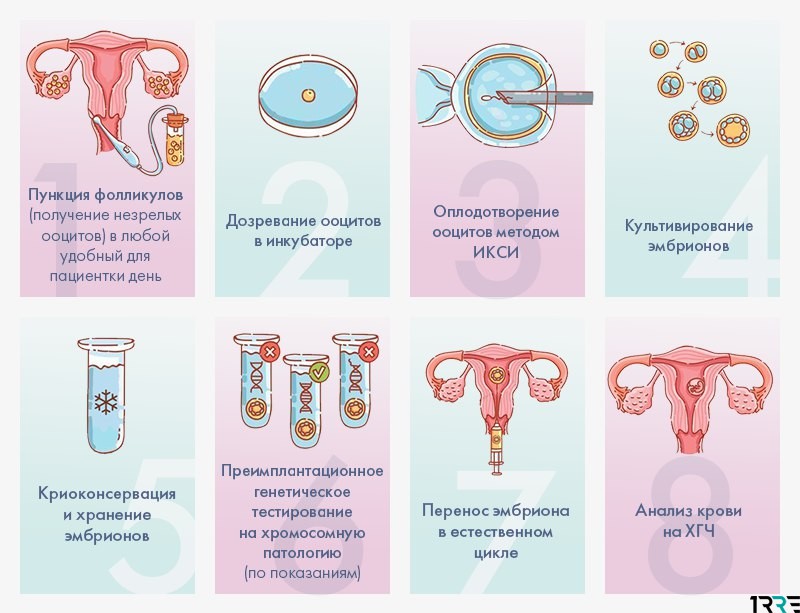
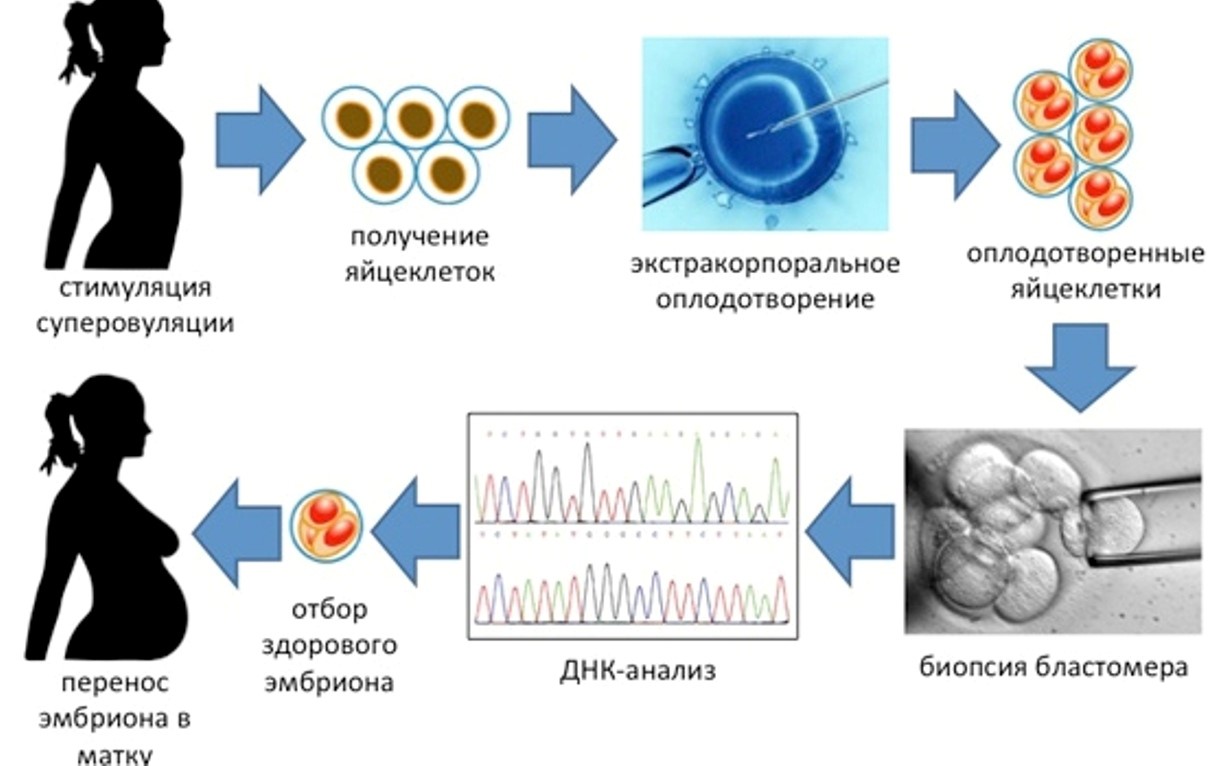
Когда показано ЭКО с донорскими эмбрионами, как проходит процедура, какова результативность донорства?
Содержание статьи
- А что потом?
- Результаты анализа
- Риски во время вынашивания беременности
- Виды ЭКО с донорскими ооцитами в Линии жизни
- 1. Программа со свежими донорскими ооцитами
- 2. Комплексная программа с витрифицированными донорскими яйцеклетками
- ПГД эмбрионов — для самых ответственных будущих родителей
- В каких случаях отменяется подсадка эмбрионов при ЭКО
- Суть метода
- Разновидности ЭКО
- ЭКО с использованием собственных половых клеток
- ЭКО с использованием донорских яйцеклеток
- ЭКО с использованием донорских сперматозоидов
- ЭКО и суррогатное материнство
- Донор яйцеклетки
- Как психологически подготовиться к ЭКО?
- Стоимость процедуры
- ЭКО с донорскими эмбрионами результативность
- Что такое беременность методом ЭКО?
- Суть метода ЭКО
- Чем отличается ИКСИ от стандартного ЭКО?
- Выбор донора
- Собеседование
- Медицинское обследование
- Риски на стадии подготовки
- Побочное действие гормональной терапии
- Стимуляция яичников
- Кровотечение из кисты
А что потом?
Предположим, что ЭКО завершилось удачей. Как распорядятся счастливые родители судьбой своих «снежинок»?
Вариант 1. «Хранить вечно»
Некоторые пары, у которых остались после ЭКО эмбрионы, сохраняют их, годами оплачивая хранение в криобанке. Они даже не всегда планируют заводить еще детей. Но расстаться со своими «снежинками» не могут.
Вариант 2. «Не доставайся никому»
Другие бывшие пациенты репродуктивных клиник, ставшие родителями, принимают решение об утилизации оставшихся эмбрионов. Это решение часто принимается после тяжких раздумий, но… решать судьбу эмбрионов только родителям, и больше никому.
Вариант 3. «На благо людям»
Если возвращаться за детьми пара не планирует и при этом владеет эмбрионами хорошего качества, она может отдать эмбрионы в донацию, то есть на усыновление. Во многих репродуктивных клиниках пациентам предлагают программы с донорскими эмбрионами.
Вариант 4. «На пользу науки»
Для повышения результативности ЭКО ученым не обойтись без исследований эмбрионов (до 14-дневного возраста, эксперименты над более зрелыми эмбрионами запрещены). Британские клиники ежегодно проводят опрос пациентов, чьи эмбрионы находятся в криобанках: продолжать хранение, утилизировать, отдать на усыновление или пожертвовать для исследований. По статистике, последний вариант выбирает около 10% всех пар.
Результаты анализа
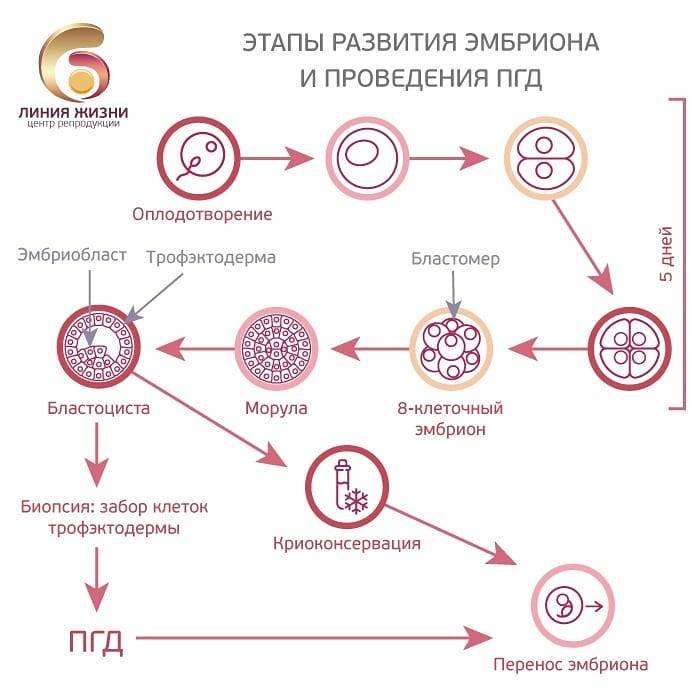
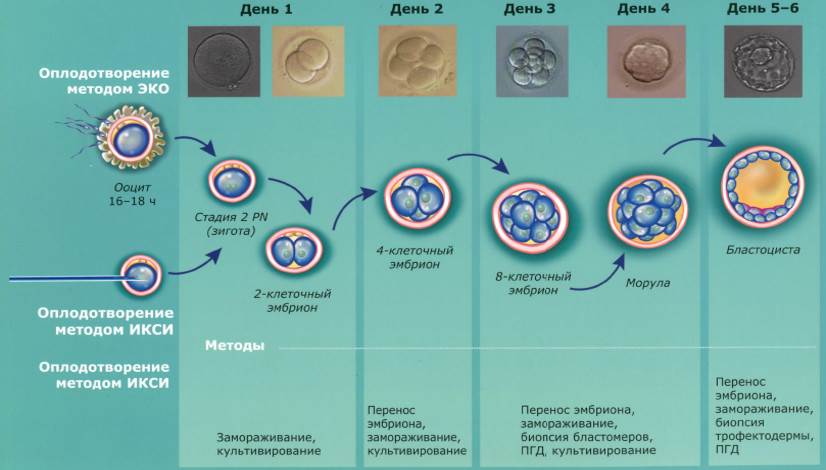
По прошествии двух суток специалисты оценивают полученные результаты и сопоставляют их с развитием соответствующего эмбриона. На сегодняшний день используются 3 методики предимплантационного исследования эмбрионов. Способ проведения анализа выбирается индивидуально и зависит от исходных показаний.
В полость матки женщины переносятся только те эмбрионы, у которых в процессе обследования не было обнаружено хромосомных поломок. Если процедура выполнялась с целью рождения ребенка определенного пола, то подсаживаются соответствующие клетки. Когда ПГД делают для предотвращения резус-конфликта, осуществляется перенос клеток с нужным показателем крови. Важным моментом при выборе клеток является оценка их развития на момент получения результата исследования.
Преимущество ПГД заключается в следующем:
- повышает вероятность успешного результата протокола;
- снижает риск самопроизвольного прерывания беременности на ранних сроках;
- позволяет избежать многоплодной беременности;
- практически исключает рождение ребенка с генетическими патологиями.
Эмбриологи уверены, что лучше выполнять ПГД с последующей витрификацией клеток. Это позволяет сделать доскональный анализ. Последующий перенос выполняется в естественном цикле, что значительно снижает нагрузку на организм женщины и создает условия, максимально близкие к естественному оплодотворению.
Риски во время вынашивания беременности
После 40 лет ЭКО даст положительные результаты, если принять меры по сохранению беременности. По статистике у женщин в этом возрасте чаще происходят выкидыши в раннем сроке и преждевременные роды. Частота прерываний достигает 42% в зависимости от заболевания, которое привело к длительному бесплодию. В 1 триместре прерыванием заканчивается 30% беременностей. Частая причина – хромосомные перестройки. Поэтому пациенткам старшего возраста рекомендуется преимплантационная генетическая диагностика эмбриона.

Из-за повышенного риска прерывания гестации на ранних сроках, беременность, наступившая при помощи ЭКО, нуждается в более тщательном наблюдении. Гормональная терапия назначается по результатам анализов. Гинекологи применяют инъекции натурального прогестерона или его аналоги в таблетках. Дозировка подбирается индивидуально.
Могут потребоваться препараты эстрогенов, которые назначают в сроке до 16 недель. Они входят в перечень обязательных при следующих состояниях:
- гипофункция яичников;
- ЭКО с донорской яйцеклеткой;
- замедленном росте эндометрия;
- дисгенезии гонад.
При появлении признаков угрозы прерывания во 2 триместре, назначают Индаметацин в таблетках или свечах с 14 по 32 неделю. Он ингибирует выработку простагландинов, поэтому матка не способна начать сокращаться. Его действие дополняют препаратами магния, Нифедипином. Только с 25 недели можно применять Фенотерол и Гексапренолин, до этого срока в матке нет рецепторов к этим препаратам.
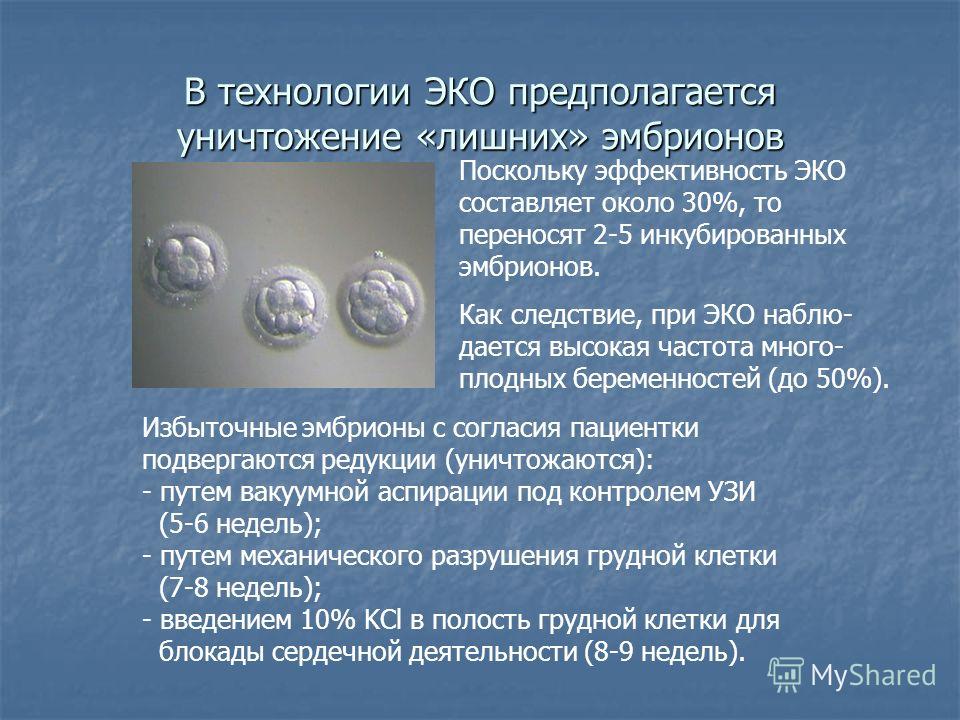
Для женщин старше 40 лет многоплодная беременность представляет большую опасность. Риск преждевременных родов становится еще выше из-за перерастяжения матки. Поэтому репродуктологи стараются не подсаживать много эмбрионов или при успешной имплантации своевременно редуцировать лишние.
Увеличивается также риск развития истмико-цервикальной недостаточности. Чаще всего ее признаки возникают при многоплодной беременности после 22 недель. Поэтому при выявлении укорочения шейки матки, женщине назначают регулярный УЗИ-контроль за состоянием, устанавливают акушерский пессарий или проводят хирургическую коррекцию.
Учитывая высокий риск преждевременных родов после ЭКО, проводят профилактику респираторного дистресс-синдрома с 28-34 недели гестации. Для этого применяют Дексаметазон в уколах.
Можно ли проводить ЭКО после 40 лет, необходимо решать совместно с врачом. Желание иметь детей в этом возрасте должно сдерживаться рисками для здоровья. Высокая гормональная нагрузка не улучшает самочувствия. Вынашивание ребенка часто приводит к обострению хронических заболеваний, возрастает риск развития гестоза, гестационного сахарного диабета и других осложнений. Поэтому нужно подходить к планированию ЭКО обдуманно и оценивать возможные риски.
https://youtube.com/watch?v=9QKv0O4ntX0
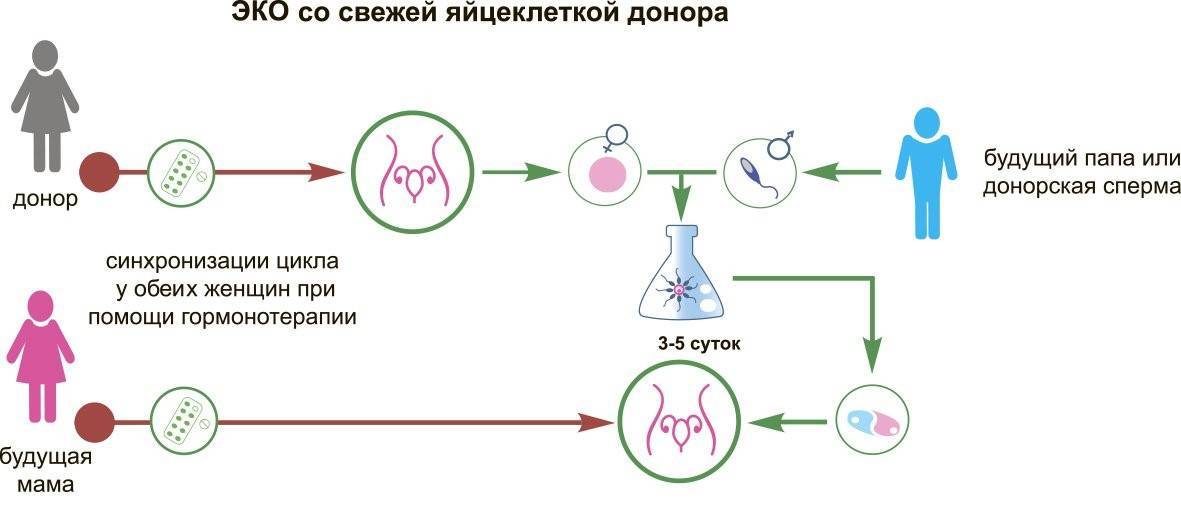
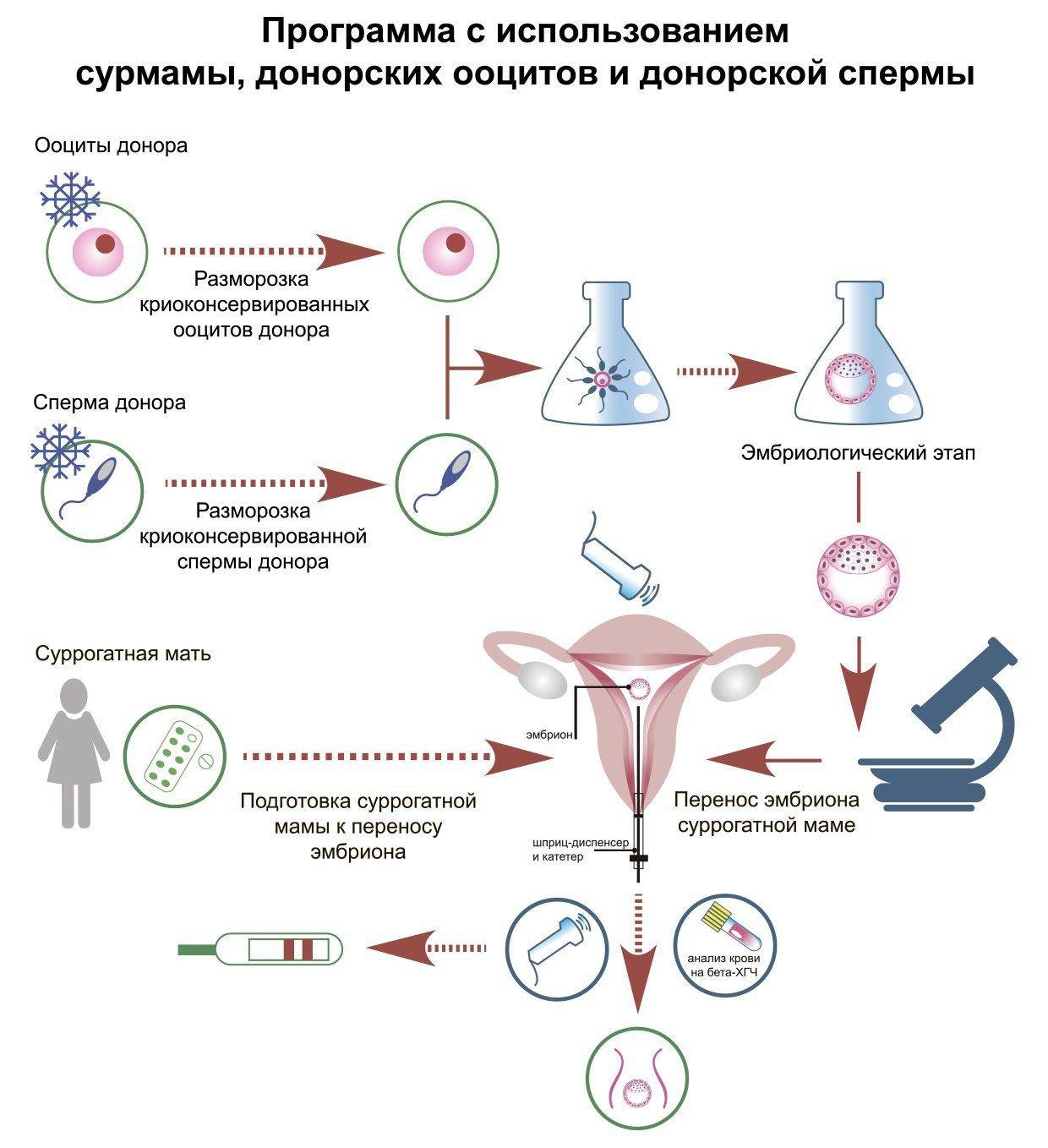
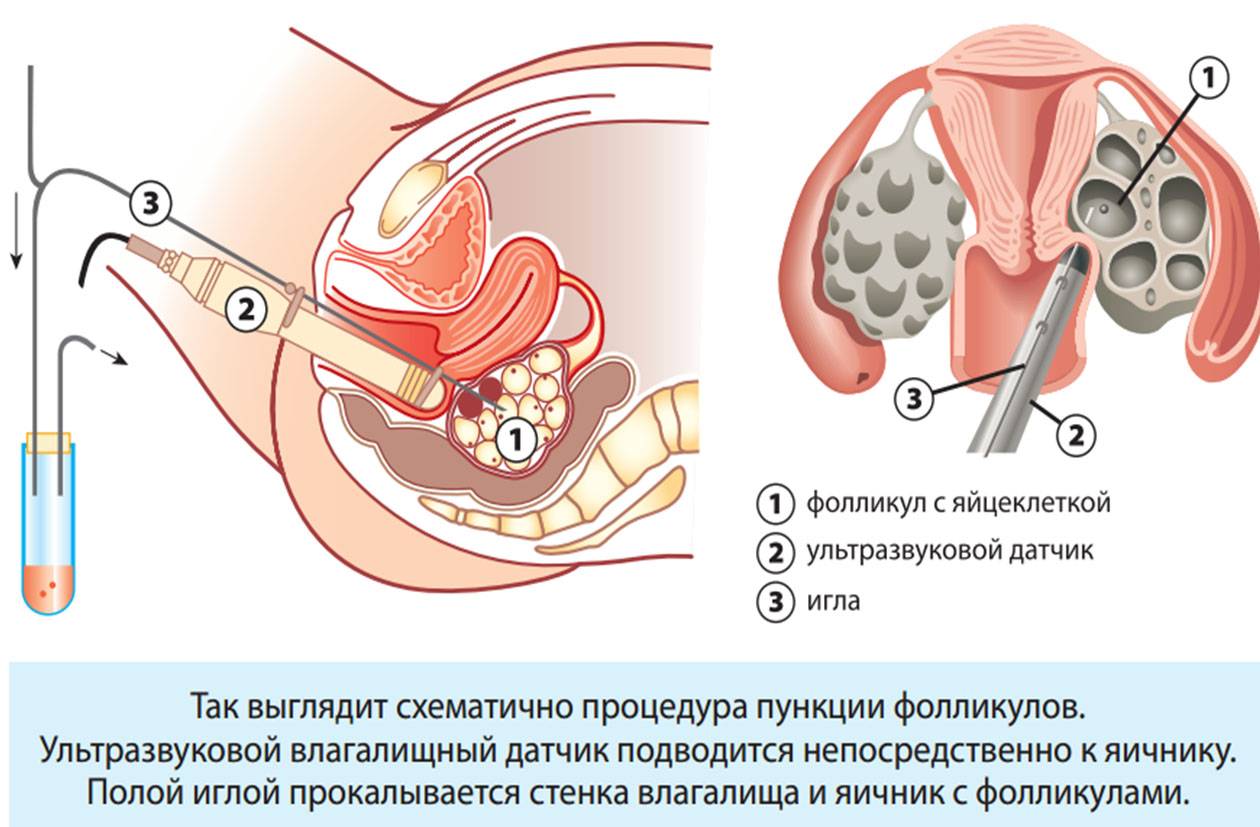
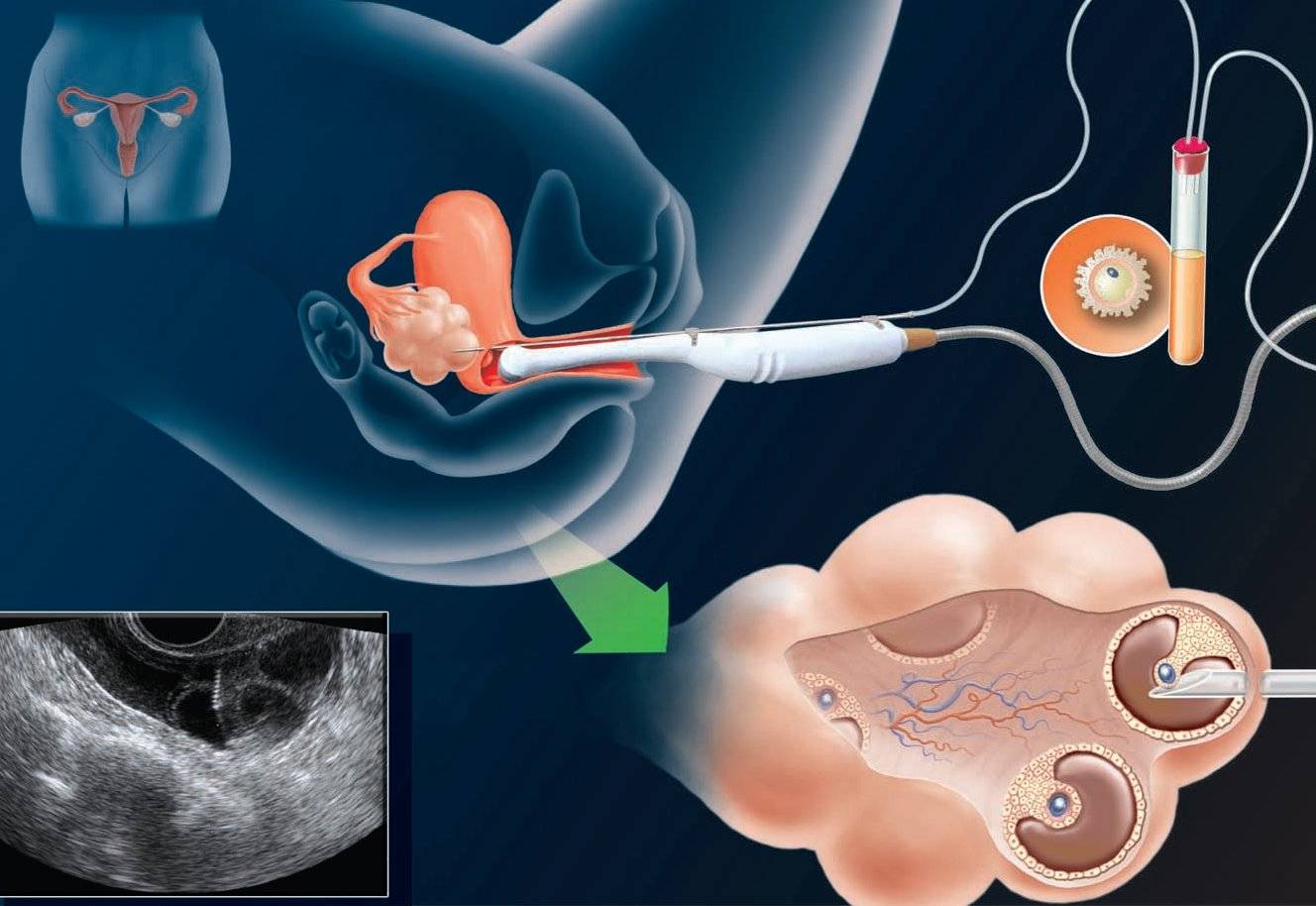
Виды ЭКО с донорскими ооцитами в Линии жизни
Наши пациенты сами выбирают донорский материал. У будущих родителей есть два варианта — привлечь к участию в программе родственницу/знакомую или использовать ооциты анонимного донора из каталога «Линии жизни». При обращении к помощи близкого человека ЭКО может проводиться с биоматериалом, генетически близким будущей маме, это несомненное преимущество. Однако такая возможность есть далеко не у всех пар. Гораздо чаще для ЭКО используется биоматериал анонимных доноров. И тут у пар снова есть выбор — между свежими донорскими яйцеклетками и витрифицированными.
1. Программа со свежими донорскими ооцитами
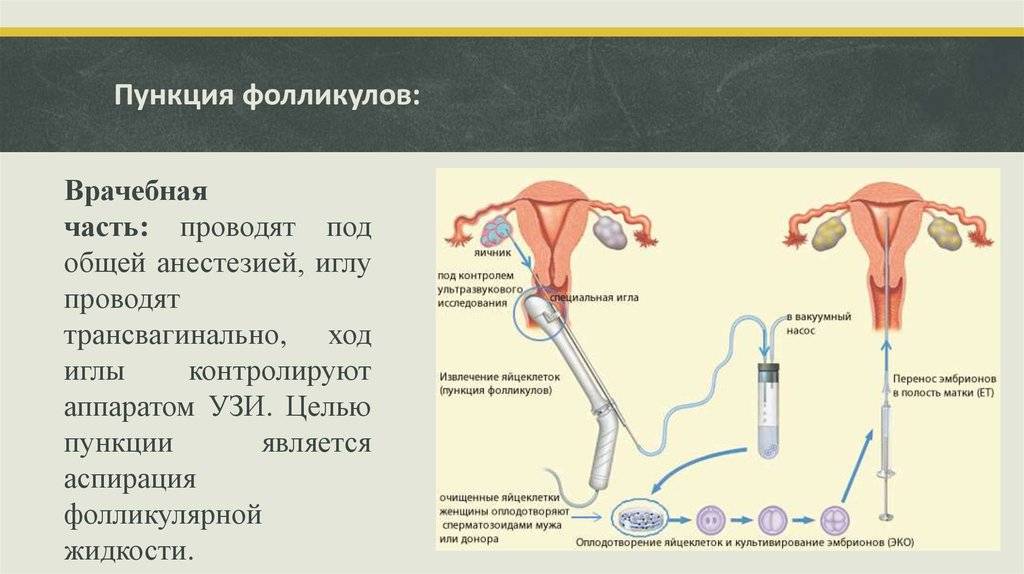
Родители выбирают донора из каталога центра «Линия жизни». Далее следует стимуляция суперовуляции у донора. Одновременно проводится синхронизация менструальных циклов женщин. Цель — не допустить задержек с переносом и подготовить эндометрий будущей мамы к имплантации эмбриона. Затем проводится пункция фолликулов донора. Полученные яйцеклетки оплодотворяются спермой партнера. После нескольких дней культивирования в инкубаторе эмбрионы переносятся будущей маме. Через 2 недели — анализ крови на ХГЧ. Если ЭКО в качестве донора выступает родственница, то сценарий тот же.
2. Комплексная программа с витрифицированными донорскими яйцеклетками
В этом варианте ЭКО проводится с витрифицированными клетками анонимных доноров из нашего криобанка. Витрификация — оптимальный для сохранения жизнеспособности ооцитов способ заморозки. Мы в своей практике используем только его. После размораживания такие яйцеклетки ни в чем не уступают свежим, только что полученным половым гаметам. При этом из протокола исключается этап синхронизации циклов донора и пациентки.
Но есть один нюанс. Примерно 20% ооцитов могут деградировать в процессе разморозки, как бы качественно не проводилась витрификация. В программах с гарантией эти проблемы «Линия жизни» берет на себя, пациентам гарантировано выбранное количество ооцитов. В случае потери яйцеклеток при размораживании, ровно столько же мы разморозим дополнительно или вернем денежные средства.
ПГД эмбрионов — для самых ответственных будущих родителей
В качестве дополнительного этапа в донорскую программу часто включается преимплантационная генетическая диагностика (ПГД). Скрининг, направленный на выявление хромосомных и генетических аномалий, позволяет отобрать для переноса будущей маме исключительно здоровые эмбрионы. Как делается? У пятидневных эмбрионов, полученных из донорских яйцеклеток, берут биопсию для ПГД. Ткани отправляются на исследование, сами эмбрионы замораживаются до получения результатов. Перенос проводится в криопротоколе. ПГД доступна и с витрифицированными, и со свежими донорскими ооцитами. Если она включается в программу со свежими клетками, синхронизация циклов донора и будущей мамы не требуется — в криопротоколе не надо ничего синхронизировать.
В каких случаях отменяется подсадка эмбрионов при ЭКО
Для того, чтобы имплантация прошла успешно, важно наличие двух составляющих:
- качественной яйцеклетки;
- рецептивного эндометрия, готового ее принять.
Если хотя бы одно из этих условий не соблюдено или соблюдено недостаточно, перенос не имеет смысла. В том случае, если возникают проблемы с эндометрием, но на руках уже есть качественный генетический материал, его можно заморозить. То есть подвергнуть процедуре криоконсервации. Перенос отложится до той поры, когда матка будет готова и откроется имплантационное окно.
В числе самых частых причин, по которым репродуктологи отменяют или отодвигают дату подсадки эмбрионов:
- Синдром гиперстимуляции яичников, о котором свидетельствует возможность провести забор 20 и более яйцеклеток за одну пункцию. Кроме того, он сопровождается еще и ухудшением самочувствия женщины – появляется одышка, отек конечностей, значительно увеличивается размер живота.
- Гиперплазия эндометрия, то есть его увеличение. В норме толщина рецептивного эндометрия может колебаться от 9 до 12 мм. Если же УЗИ показывает, что слизистый слой матки увечился в объеме до 14 мм и более, то проводить подсадку бессмысленно – плодное яйцо в таком эндометрии закрепиться не сможет. Решить проблему можно терапевтическим или хирургическим методом, а эмбрионы заморозить до лучших времен.
- Высокий уровень прогестерона в крови женщины. По количеству этого гормона можно судить о состоянии имплантационного окна. Если анализ показывает значения выше 10-20 нмоль/л, это значит, что окно открыто уже давно и эмбрионы могут не успеть прижиться. С этой точки зрения низкий уровень прогестерона предпочтительней – назначив гормональную стимуляцию из вне, врач может открыть окно самостоятельно тогда, когда это будет необходимо.
- Сопутствующие заболевания – ОРВИ, грипп, травмы.
Но не стоит думать, что, отодвинув по тем или иным причинам подсадку эмбрионов, врач снижает шансы женщины на беременность. Оказывается, что дела обстоят с точностью до наоборот. Недавно итальянские ученые пришли к выводу, что процент беременностей с использованием замороженных оплодотворенных яйцеклеток выше, чем в свежих протоколах. А процент выкидышей, напротив, ниже. Этот факт позволяет сделать следующий вывод: вместо того, чтобы пытаться искусственно создать условия для имплантации и пытаться открывать окно гормональными препаратами, лучше дождаться благоприятных условий в естественном цикле.

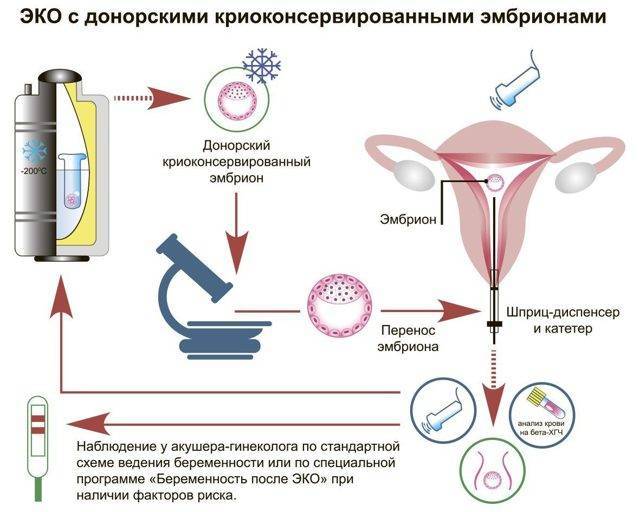
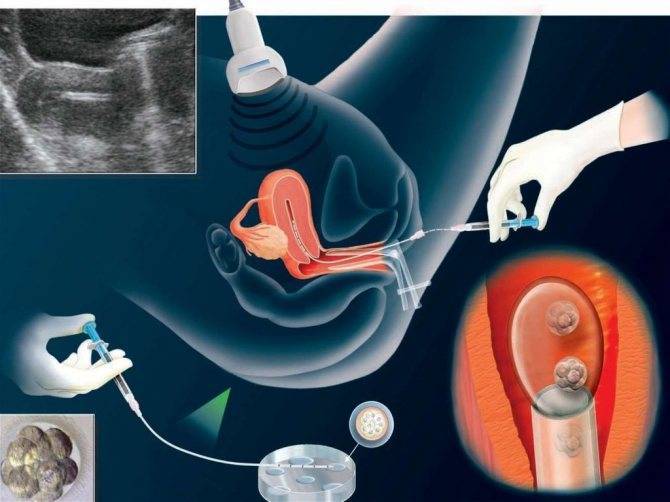
Суть метода
Перед тем как в женщину поместят донорский эмбрион при ЭКО, ее обязательно тщательно обследуют. Если присутствует нарушение менструального цикла, либо патологии матки, то сначала проводят лечение гормональными препаратами, либо хирургическим путем. Все зависит от конкретного случая.
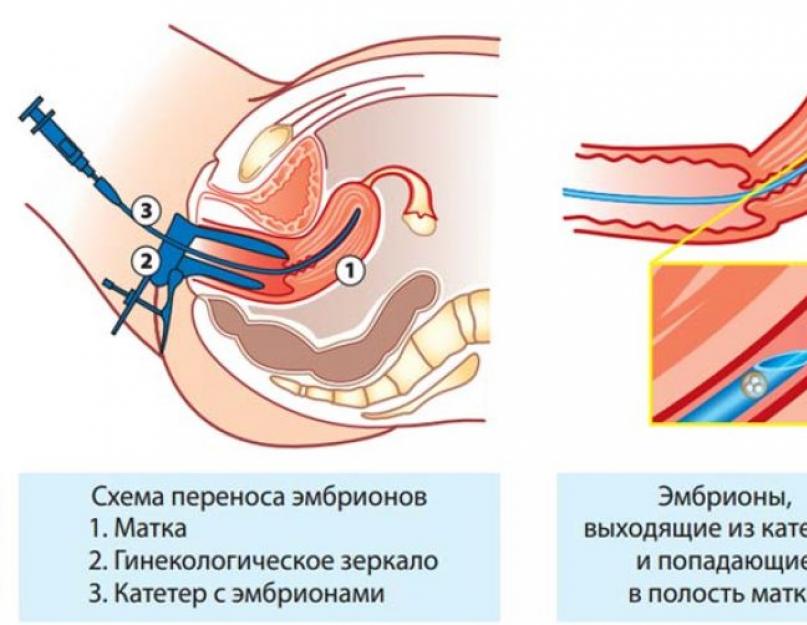
Если патологий не обнаружено, то назначают процедуру. В матку пациентки подсаживают два или три эмбриона, не более, чтобы избежать многоплодной беременности. Чаще всего приживается и развивается только один из них.
Процедура не причиняет никаких неприятных ощущений, проводится ЭКО на гинекологическом кресле, материал вводят в матку при помощи длинного катетера. После процедуры пациентка находится в стационаре в течение 5-7 дней, в этот период проводится поддерживающая гормональная терапия, которая направлена на сохранение беременности. Результативность ЭКО с донорскими эмбрионами низкая, примерно 10% процедур заканчивают беременностью.
Разновидности ЭКО
Когда пара, обратившаяся в лечебное учреждение по поводу бесплодия, получает вердикт от врачей, что единственным шансом стать родителями является применение вспомогательных репродуктивных технологий, перед ними встает немало вопросов. Один из них в том, какое бывает ЭКО?
ЭКО с использованием собственных половых клеток
Чаще всего при ЭКО используют половые клетки супругов, как мужские, так и женские. Этот метод наиболее популярен, так как помогает стать родителями многим парам. Причем ребенок будет генетически связан с ними.
Половые клетки забирают у обоих родителей, культивируют, при необходимости замораживают. Процесс оплодотворения контролируется эмбриологом. Полученные эмбрионы впоследствии подсаживают в матку к генетической или суррогатной матери.
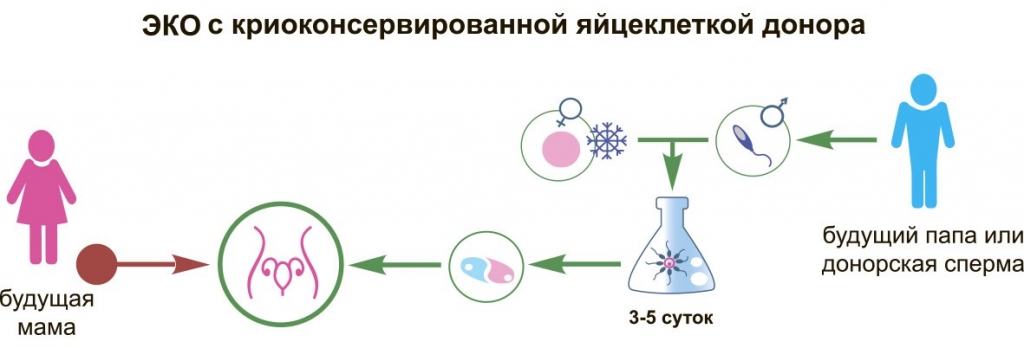
ЭКО с использованием донорских яйцеклеток
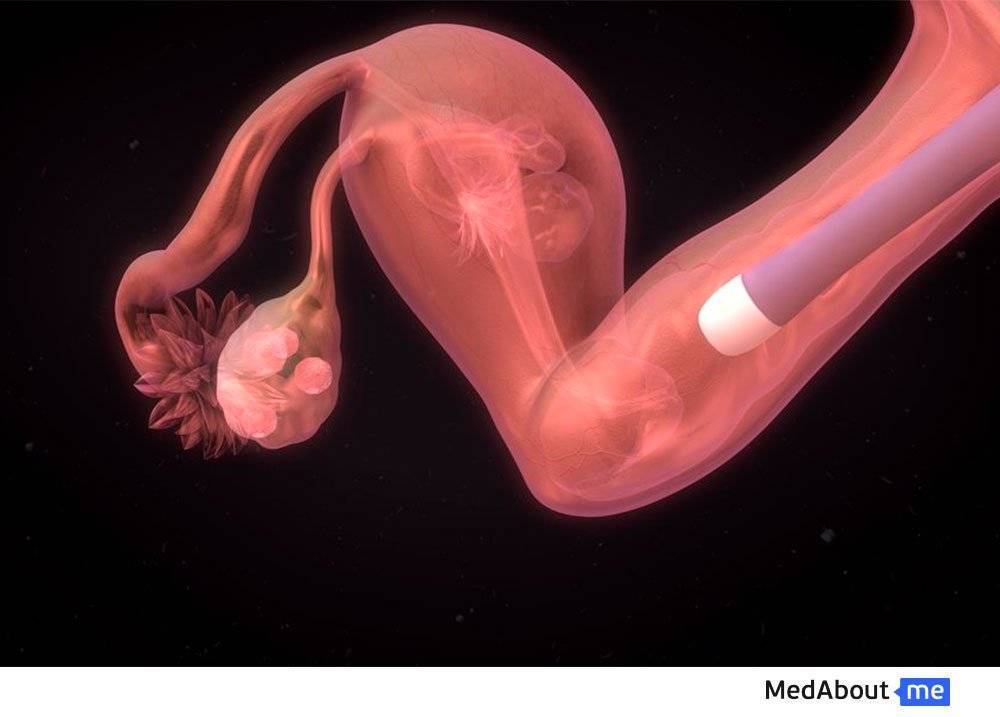
Возможно проведение ЭКО с применением донорских яйцеклеток. Их используют в том случае, когда у самой бесплодной женщины невозможно забрать собственные ооциты или же, если они неполноценны, а также при некоторых генетических болезнях женщины и эндокринных заболеваниях.
Иногда к ЭКО с использованием донорских яйцеклеток прибегают после нескольких неудачных ЭКО со своими ооцитами.
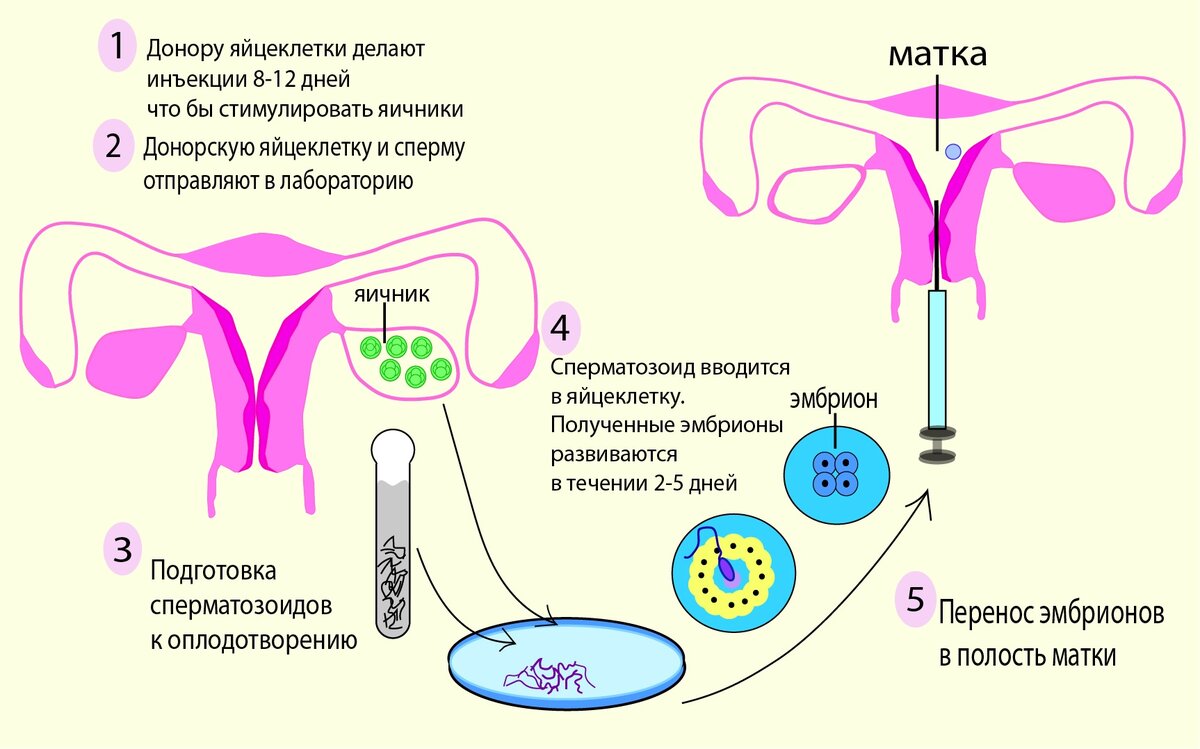
Донором яйцеклеток может стать здоровая женщина в возрасте до 35 лет, у которой есть хотя бы один здоровый ребенок. Перед забором яйцеклеток ей назначаются гормональные препараты, которые стимулируют созревание нескольких ооцитов.
В некоторых случаях донором выступает родственница или подруга семьи. В других случаях донор анонимный. Будущая мама может лишь узнать ее цвет волос, глаз, антропометрические данные. О стоимости донорства яйцеклеток и деталях данной процедуры можно получить информацию в центрах репродуктивных технологий.
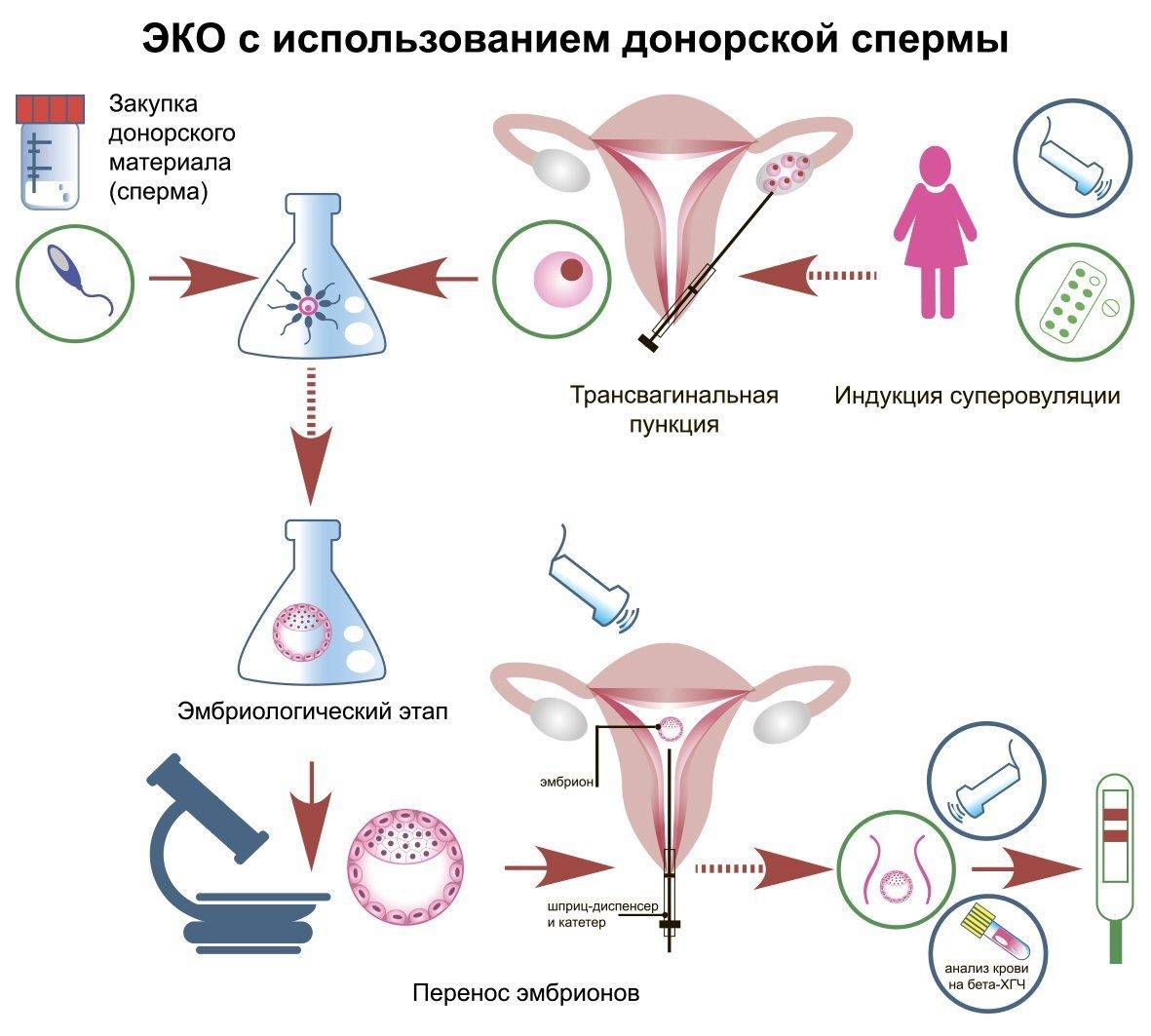
ЭКО с использованием донорских сперматозоидов
По желанию женщины можно использовать сперму донора для ЭКО. К этому прибегают женщины, не состоящие в браке, а также пары, у которых сперматозоиды супруга признаны неспособными к оплодотворению. Иногда в семье есть генетические болезни, которые передаются по мужской линии. В этом случае можно тоже использовать сперму донора, чтобы снизить риск рождения больного малыша.
На использование донорской спермы для ЭКО в парах, состоящих в браке, обязательно требуется письменное согласие супруга.
Донором спермы может стать здоровый мужчина в возрасте от 20 до 40 лет, который заполняет подробную анкету и проходит медицинское обследование. Предпочтение отдается внешне привлекательным донорам. Персональные данные доноров являются медицинской тайной, так же как и тех лиц, которые ею воспользовались. Информацию о том, сколько стоит донорская сперма, можно получить в клинике, занимающейся вопросами репродуктивных технологий.
ЭКО и суррогатное материнство

Суррогатное материнство предполагает перенос эмбриона ЭКО в матку женщины-добровольца. Родившийся в результате такой беременности ребенок передается своим генетическим родителям. Это закреплено законодательно.
Раньше существовал другой вид суррогатного материнства, когда генетическая мать отдавала своего ребенка (безвозмездно или за вознаграждение) бездетной паре.
Суррогатное материнство является выходом их ситуации для тех женщин, которые не могут выносить беременность самостоятельно. Иногда суррогатной матерью становится родственница пары или их близкая подруга.
Можно использовать как свои, так и донорские половые клетки для ЭКО с участием суррогатной матери. Однако сама сурмама не может быть донором яйцеклетки.
Весь комплекс психологических, юридических и медицинских услуг можно получить в клиниках суррогатного материнства, специалисты которых будут сопровождать участников этого процесса на всех этапах ЭКО.
Суррогатное материнство является очень дорогой услугой. В среднем в нашей стране материальное вознаграждение для женщины, согласившейся стать суррогатной матерью, составляет от 500 до 900 тысяч рублей. Как правило, деньги она получает не одной суммой, а ежемесячными выплатами. Обследование сурмамы, ведение беременности и родов обычно оплачиваются отдельно, помимо основного материального вознаграждения.
Донор яйцеклетки
Подбор донора проходит в несколько этапов. Вначале с потенциальным кандидатом проводится собеседование у врача. В ходе беседы выясняются важные моменты, которые дают первое представление о состояние здоровья, а именно:
- возраст не старше 35 лет;
- наличие как минимум одного здорового ребенка;
- отсутствие вредных привычек;
- рабочие условия без вредности для здоровья;
Если потребуется, могут быть заданы дополнительные вопросы.
Так же проводится диагностика и лабораторные исследования на наличие всевозможных заболеваний и инфекций. В этот список входят:
- ЭКГ;
- Флюорография;
- УЗИ исследование;
- Полный спектр анализов крови, мочи;
- Берутся мазки из влагалища, цервикального канала, уретры;
- Проводится соскоб с шейки матки.
Донором ооцитов можно стать анонимно. В этом случае семейной паре будут известны только фенотипические особенности носителя яйцеклетки. Второй вариант – личность будет известна. Обычно это родственники или знакомые. При этом донор все равно проходит медицинское обследование.
Результат экстракорпорального оплодотворения
Большинство опрошенных женщин, среди тех, кто делал эко, дают положительную оценку этой процедуре. Эмбрион приживался, и его развитие наступало с первого раза. Есть случаи, когда беременность прерывалась по разным причинам. Но с последующих попыток все получалось благополучно. Данная операция является безопасной и может выполняться много раз.
После ЭКО организм женщины начинает приспосабливаться к новым условиям. Беременность – это серьезная перестройка физическая и психологическая, под действием гормонального фона. В этот период необходимо очень тщательно следить за состоянием здоровья и соблюдать рекомендации врача. Не стоит принимать горячие ванны, давать большую физическую нагрузку организму, соблюдать половой покой, не нарушать режим дня и правильно питаться. Стоимость процедуры будет неоправданна, если самостоятельно не заботиться о сохранении результата. В целом сама беременность и ее протекание ни чем не отличается от обычной.
Как психологически подготовиться к ЭКО?
С самого начала надо понимать, что будет нелегко. Сложные моменты могут возникнуть скорее в моральном плане. Беременность это серьезный шаг. Беспокойств по этому поводу всегда предостаточно. А в случае с ЭКО волнительных вопросов возникает еще больше.
Женщины очень переживают из-за того, что яйцеклетка будет не их собственная. Что ребенок будет не похож на маму, а только на папу. И как отнесутся к этому родные и близкие? На этот счет можно сказать одно — с зарождением новой жизни все сомнения сразу рассеяться. А рассказывать о способе зачатия совсем не обязательно. Истинная мама та, которая выносила и родила малыша.
Самое главное на этапе планирования и проведения ЭКО: поддержка со стороны супруга и моральный настрой на хороший исход.
Стоимость процедуры
Стоимость ЭКО варьируется в зависимости от региона и выбранной клиники. Потратиться, конечно, придется, ведь это процедура высокотехнологичная, и соответственно требует применение дорогостоящих материалов и медицинского оборудования. Окончательная стоимость сложится из выбранной программы и списка услуг, которые туда войдут.
Так же возможен вариант бесплатного экстракорпорального оплодотворения. ЭКО по ОМС.
С 2013 года на территории России действует закон о предоставление квоты на оказание высокотехнологической медицинской помощи по полису. Расходы по проведению процедуры будут оплачиваться из Фонда медицинского страхования. На эти средства могут рассчитывать пациентки с такими диагнозами, как:
- женское бесплодие, обусловленное трубно-перитонеальным фактором;
- женское бесплодие с отягощенным акушерско-гинекологическим анамнезом;
- женское бесплодие, вызванное эндокринными нарушениями;
- женское бесплодие, вызванное мужским бесплодием.
Кандидаты на проведение бесплатной процедуры должны соответствовать некоторым требованиям: являться гражданами РФ, иметь медицинское заключение о бесплодии, иметь информацию о проведенном ранее лечении, возраст реципиента от 21 до 38 лет, отсутствие противопоказаний к ЭКО, отсутствие алко- и наркозависимости, заключение от психиатра об отсутствии заболеваний и конечно наличие полиса обязательного медицинского страхования.
Если пациентка подходит под перечисленные требования, она может воспользоваться мерами государственной поддержки. Но, надо помнить, что эти средства покрывают только стоимость непосредственно самой процедуры. Услуги по обследованию до проведения ЭКО и после придется оплатить собственными средствами.
ЭКО с донорскими эмбрионами результативность
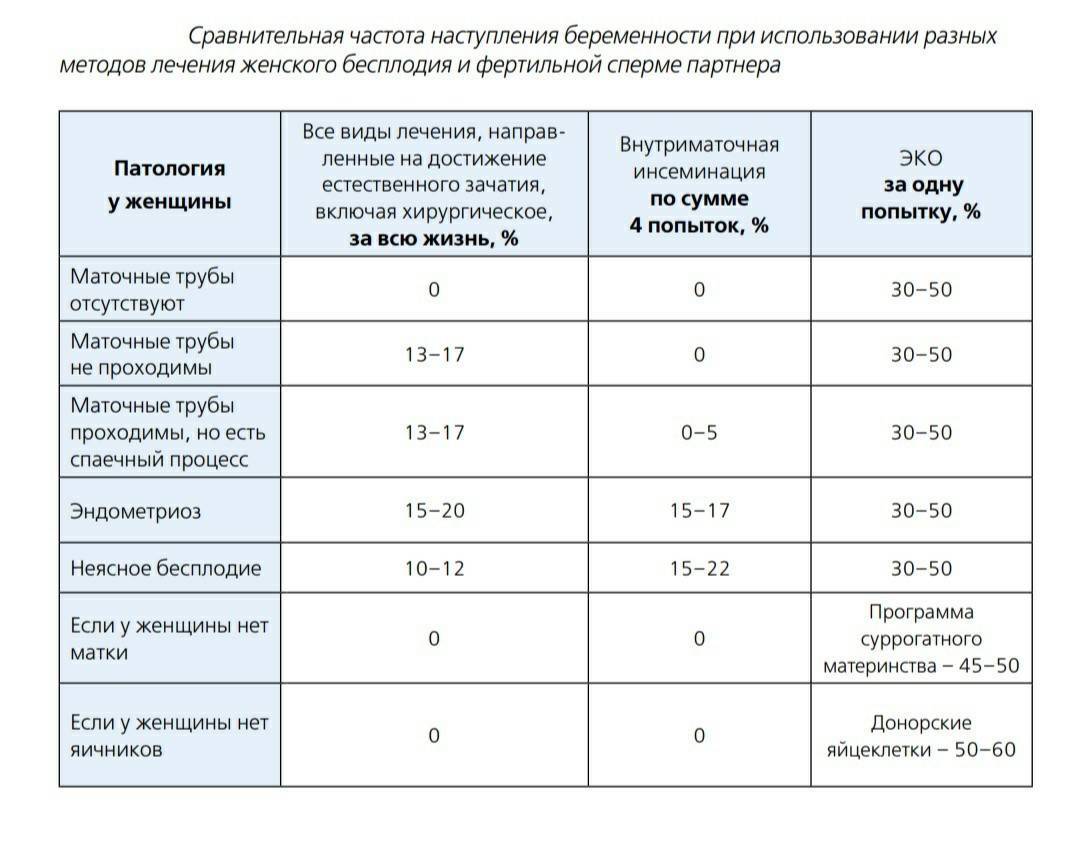
Показатели успеха с использованием эмбрионов, пожертвованных другой парой, в значительной степени зависят от их качества. В этом случае, хотя они имеют значение, параметры реципиента в меньшей степени влияют на результат.
В настоящее время специалисты могут достичь высоких показателей выживаемости после оттаивания эмбрионов, поскольку замораживание снижает уязвимость эмбрионов и позволяет им полностью восстанавливаться в 90% случаев. Несмотря на это, должно быть ясно, что эти эмбрионы были созданы из гамет пар с проблемами рождаемости, и поэтому шансы на беременность не слишком высоки. Если быть точным, если использован донорский эмбрион при ЭКО процент беременности приближается к 20-30%.
Существует также вероятность того, что пара решает пожертвовать замороженные эмбрионы, созданные для них из донорских яйцеклеток и/или сперматозоидов. В таких случаях качество эмбрионов будет лучше, а шансы забеременеть соответственно выше.
С другой стороны, прежде чем принять решение об использовании пожертвованных эмбрионов, парам предлагается полностью убедиться, что они не испытают чувства печали или сожаления, когда осознают, что не будут иметь генетического родства с ребенком. Более того, они должны понимать биоэтические аспекты процесса.
Расходы на пожертвование эмбрионов в основном оплачиваются принимающей парой, а доноры не получают выплаты за их пожертвование, поскольку это альтруистический акт, прежде всего. Также пару реципиентов просят оплатить сумму, которая была затрачена на хранение замороженных эмбрионов.
В среднем стоимость программы лечения бесплодия колеблется от 60 до 80 тысяч российских рублей. Это зависит от престижа клиники, объема обследования, индивидуальных потребностей пары.

Чаще всего для переноса используют замороженные эмбрионы. Если после переноса остается неиспользованный биоматериал, а женщина или пара не планируют больше обзаводиться детьми, они могут согласиться на донорство.
Возможен и другой вариант получения эмбриона: в соответствии с запросами реципиентов и медицинскими параметрами подбираются доноры, у них берут яйцеклетку и сперму. Женщине подсаживают полученные зародыши, минуя этап криоконсервации.
Будущим родителям нужно знать, кто предоставил эмбрион. Им сообщают следующие сведения:
- национальность (тип внешности);
- возраст;
- рост;
- группа крови и резус-фактор.
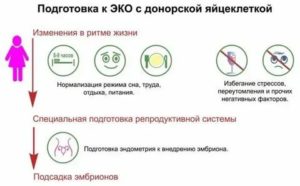
Готовясь к переносу донорских зародышей, женщина проходит стандартное обследование. Эндометрий готовят к имплантации (7–8 дней). Стимуляция яичников не проводится, поскольку нет необходимости забора яйцеклеток.
Поскольку самая дорогостоящая часть ЭКО – стимуляция суперовуляции, пункция, выращивание эмбрионов – проходит до вступления женщины в протокол, ей остается оплатить только подготовительные анализы и перенос. Цены зависят от региона и комплекса предоставляемых услуг. Стоимость протокола ЭКО с использованием донорских эмбрионов колеблется от 56 до 180 тыс. руб.
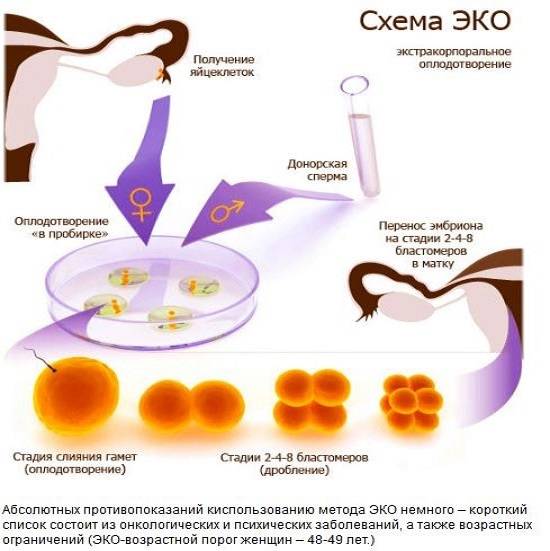
Что такое беременность методом ЭКО?

Беременность после ЭКО наступает в результате переноса в женскую матку эмбриона, полученного путем искусственного оплодотворения женских половых клеток мужской спермой вне тела человека.
Это очень серьезный шаг, к которому прибегает пара. Необходимо помнить, что стопроцентных гарантий успешного экстракорпорального оплодотворения никто дать не может. Успех ЭКО зависит от очень многих факторов.
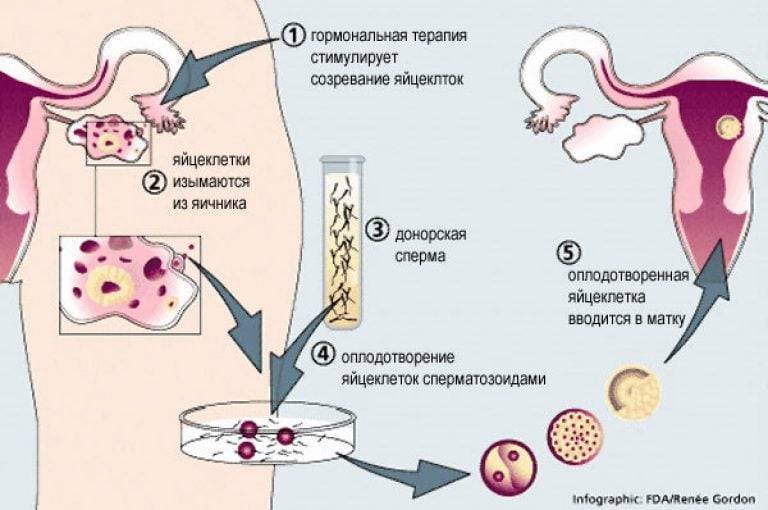
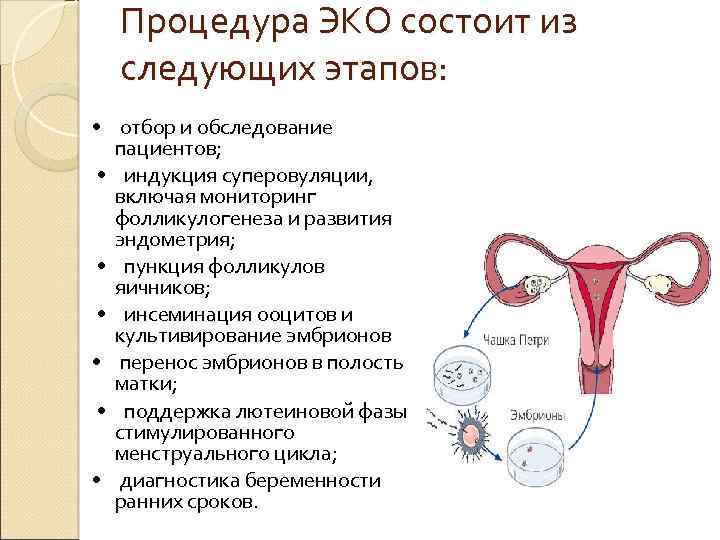
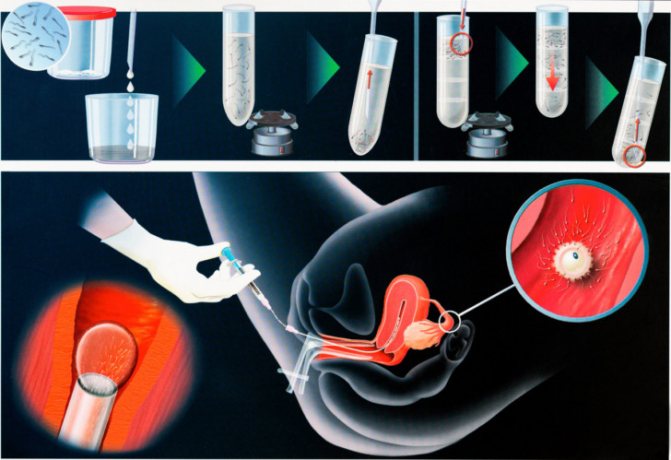
Суть метода ЭКО
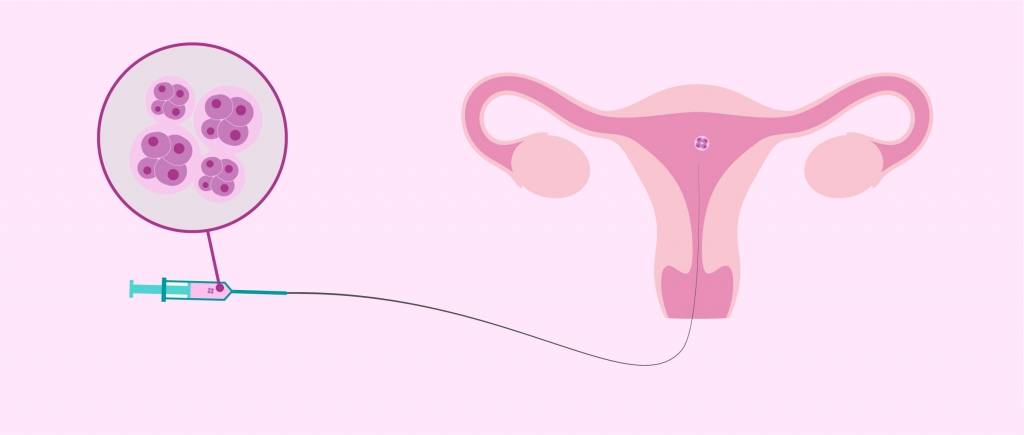
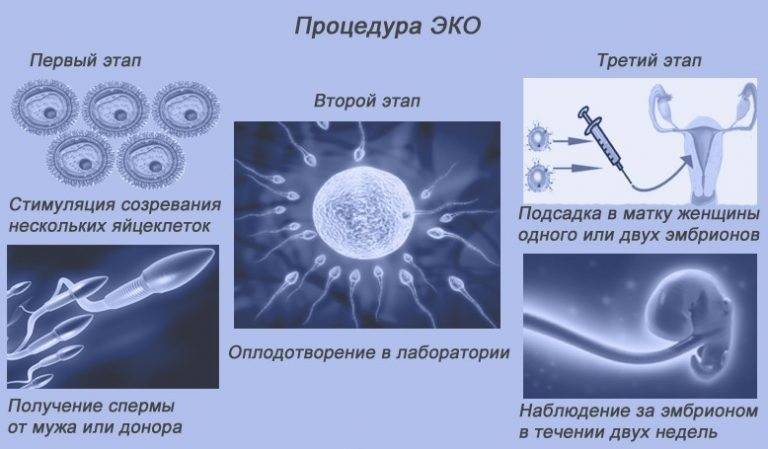
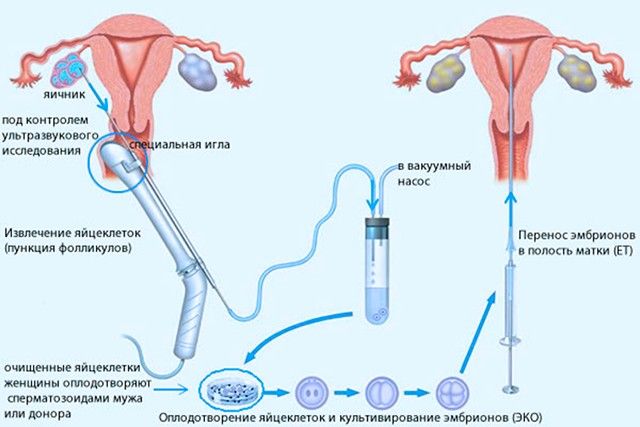
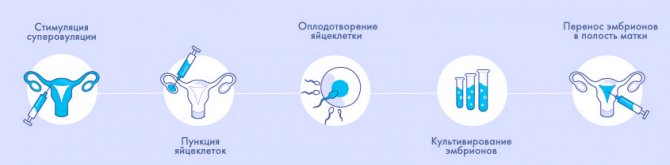
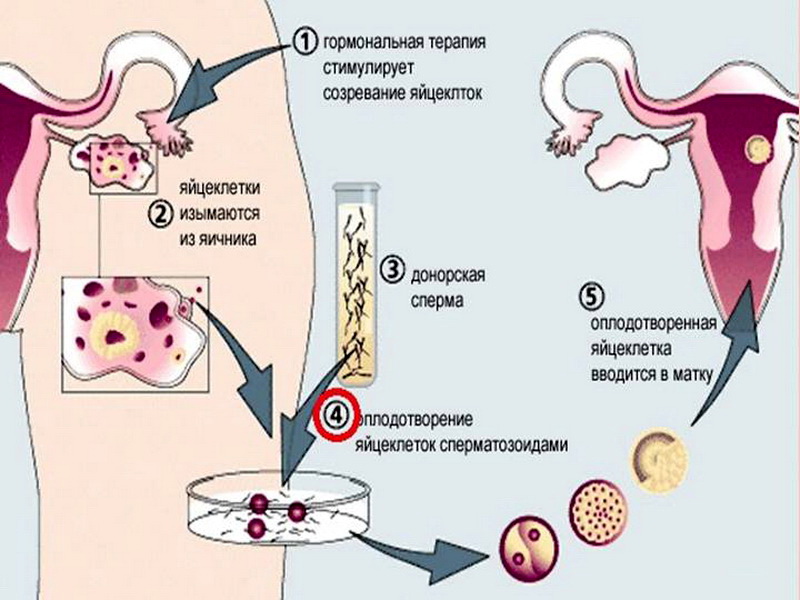
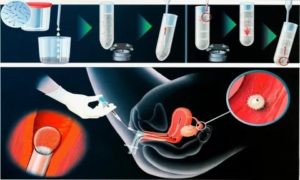
Суть метода ЭКО состоит в том, что нужно получить человеческий эмбрион вне организма матери, а затем его пересадить в полость матки, где будет происходить дальнейшее его развитие до самих родов.
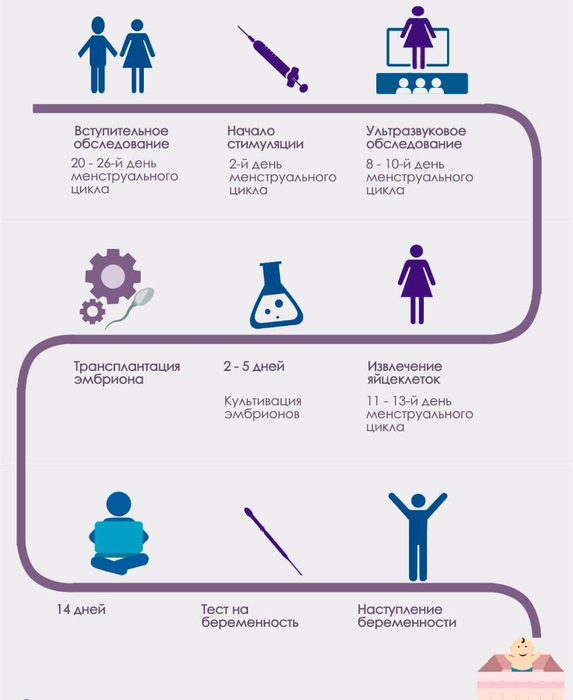
После того как пара будет полностью обследована и готова к процедуре ЭКО, ей предстоит пройти несколько этапов этой сложной и длительной процедуры.
- Женщине проводится стимулирование суперовуляции для получения нескольких яйцеклеток. В некоторых случаях этот этап опускается.
- Получение половых клеток обоих супругов или забор донорского материала.
- Оплодотворение яйцеклеток спермой или же искусственное введение сперматозоидов под оболочку яйцеклеток.
- Перенос полученных эмбрионов (зародышей) в матку.
- Подтверждение факта беременности.
Каждый этап ЭКО имеет свои особенности и сложности.
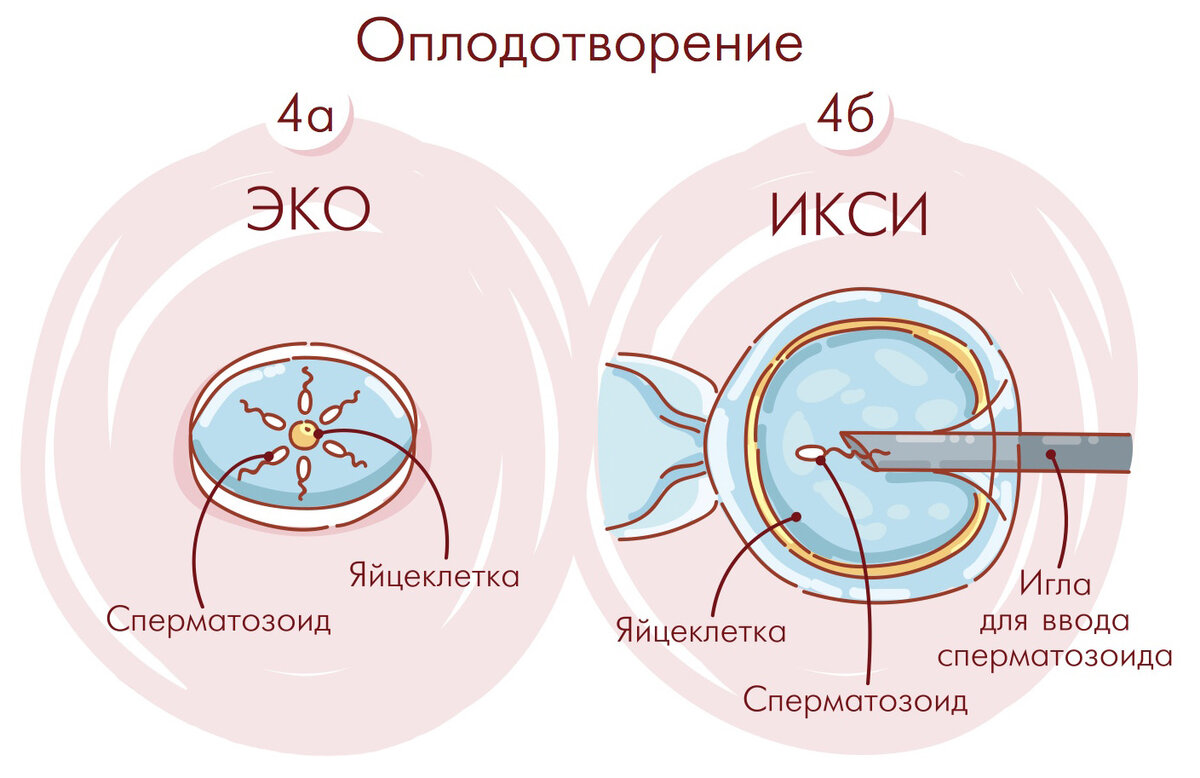
Чем отличается ИКСИ от стандартного ЭКО?

Суть стандартного ЭКО: оплодотворение яйцеклеток спермой супруга или же донора происходит вне женского организма, а затем полученный эмбрион переносится в матку матери.
Различается отдельная разновидность ЭКО, которая называется ИКСИ. Расшифровывается ИКСИ по первым буквам английской аббревиатуры ICSI — IntraCytoplasmic Sperm Injection. Особенность ИКСИ в том, что сперматозоид искусственно вводится под оболочку женской половой клетки. Для этого используют специальную микроиглу. Такой метод ЭКО позволяет стать отцами тем мужчинам, у которых выявлены качественные и количественные патологии сперматозоидов.
Важно пройти генетическое обследование мужчине перед процедурой ИКСИ. Ведь некоторые генетические аномалии как раз и мешают нормальному спермогенезу
Такое обследование делается для того, чтобы выяснить, нет ли риска передачи генетической болезни ребенку.
Иногда после неудачного ЭКО обычным способом, применение метода ИКСИ позволяет добиться положительных результатов.
Выбор донора
В каждой специализированной клинике, занимающейся ЭКО, есть собственный банк законсервированного биоматериала и база проверенных доноров.
При выборе доноров к кандидатам предъявляются жесткие требования (они устанавливаютсязаконодательством Министерства Здравоохранения):
- молодой возраст (не старше 34 лет);
- физическое и психическое здоровье;
- отсутствие заболеваний хронического, наследственного и генетического характера;
- отсутствие алкогольной и наркотической зависимости;
- приятная внешность;
- отсутствие ожирения;
- наличие хотя бы одного ребенка;
- отсутствие у детей физических и психических отклонений в развитии;
- готовность пройти медицинское и психологическое тестирование.
Непременное условие донорства – подписание документально оформленного договора, в соответствии с которым донор лишается родительских и юридических прав на будущего ребенка.
Отбор включает 3 этапа:
- собеседование с кандидаткой и проведение анкетирования;
- общеклиническое медицинское обследование;
- заключение терапевта и генетика.
Собеседование
Кандидатка обязательно проходит опрос, во время которого выясняют:
- наличие собственных детей и состояние их здоровья (необходима справка от педиатра);
- течение беременности и родов;
- психическое здоровье (требуется заключение психиатра);
- наличие вредных привычек (табакокурения, алкогольной или наркотической зависимости);
- профессию клиентки и место ее работы;
- присутствие профессиональных вредностей;
- наличие в анамнезе тяжелых заболеваний и операций.
При необходимости врач может потребовать медицинские книжки детей, чтобы выяснить отсутствие у них хронических и генетических патологий.
Медицинское обследование
Если собеседование прошло успешно, то женщину направляют на диагностическое обследование, которое включает гинекологический и терапевтический осмотр, во время которого основное внимание уделяют общему состоянию здоровья, носительству инфекций и наличию генетических патологий. В перечень обследований входят:. В перечень обследований входят:
В перечень обследований входят:
- флюорография легких;
- ультразвуковое исследование молочных желез и органов малого таза;
- консультация терапевта и психиатра;
- лабораторные исследования:
- общий и биохимический анализы крови;
- общий анализ мочи;
- определение овариального запаса;
- на наркотики и алкоголь;
- на группу крови и резус-фактор;
- полимеразная цепная реакция (ПЦР) на герпес;
- на хламидии, уреаплазму, микоплазму;
- на наличие антител к вирусу краснухи;
- на присутствие возбудителя сифилиса (бледной трепонемы) и ВИЧ;
- микроскопия цервикальной слизи и мазка, взятого из влагалища.
Риски на стадии подготовки
О последствиях нужно думать уже со стадии подготовки. Чаще всего угрозы связаны с применением специальных лекарств.
Побочное действие гормональной терапии
Стимуляция проводится с помощью гормональных препаратов. Это большая нагрузка на организм. Измененный гормональный фон может стать причиной:
- шума в ушах, расстройства слуха;
- нарушения зрения;
- кровотечений, похожих на менструальные;
- патологий сердца: повышения давления, тахикардии;
- аллергии: кожных сыпей, бронхоспазмов;
- сухости во влагалище, дискомфорта при сексе;
- проблемы со щитовидкой;
- ухудшения аппетита, тошноты и других пищеварительных расстройств;
- вялости, депрессии;
- нарушения обмена веществ, повышения сахара в крови;
- снижения веса или, наоборот, набора лишних килограммов.
Есть и другие риски искусственного оплодотворения. Не факт, что последствия наступят. Тем более не стоит опасаться, что они проявятся все сразу. Для исключения или смягчения вреда очень важна хорошая диагностика.
Стимуляция яичников
При стимуляции растут фолликулы, а затем в них появляются готовые яйцеклетки. Минусы ЭКО здесь в том, что для процесса нужны сильные препараты. Большинство из них могут привести к следующим последствиям:
- увеличению молочных желез;
- тромбоэмболии — закупорке сосуда сгустком, принесенным кровью из другого места;
- болям в области живота;
- патологическому скоплению жидкости в грудной клетке или брюшной полости: гидротораксу, асциту;
- расстройствам пищеварения, например, вздутию или диарее;
- синдрому гиперстимуляции яичников (СГЯ).
Последний возникает, если воздействие на орган при ЭКО оказывается чересчур сильным. Лечение невозможно без стимуляции яичников, СГЯ — только осложнение, когда процесс выходит из-под контроля. Эта патология влечет за собой другие: сгущается кровь, хуже работает выделительная система. Итогом становится накопление жидкости в животе, груди.
Кровотечение из кисты
Есть и другие опасности ЭКО. Среди редких осложнений — кисты. Они появляются:
- в результате гормональной терапии;
- после пункции на месте забора фолликула для ЭКО.
Кисты могут представлять серьезную угрозу. Разрыв приводит к кровотечению в малом тазу. Состояние можно определить по следующим симптомам:
- болям в промежности или животе тянущего характера;
- вялости, апатии;
- головокружению;
- давление падает;
- тахикардии;
- кожа становится бледной, выступает пот.
Для лечения нужно провести операцию (лапароскопия). Удаляются кисты (резекция) либо яичники. Иногда образования пунктируют, высасывают из них жидкость.