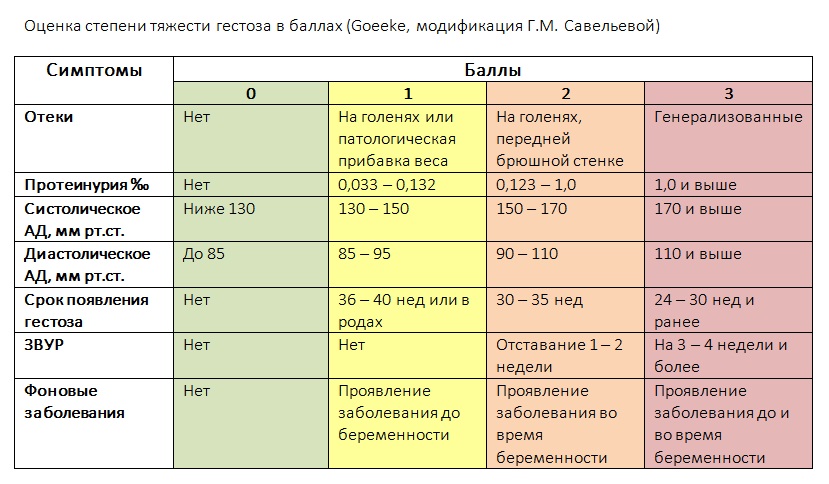
Гестоз: как лечить после родов, когда проходит, какие могут быть последствия для ребенка?
Содержание статьи
- Какие осложнения могут быть у женщины после родов?
- Эндометрит и другие воспалительные процессы
- Инфекционные заболевания
- Лактостаз и мастит
- Патологии мочевыделительной системы
- Послеродовая депрессия
- Другие осложнения
- Классификация и формы
- Как гестоз влияет на ребенка при беременности?
- Причины и механизмы развития гестоза
- Как лечат гестоз в условиях стационара при беременности: что нужно знать
- Чем опасна преэклампсия?
- Как проходят роды
- Типичные осложнения при рождении ребёнка
- Показания к досрочным родам (независимо от срока беременности)
- Заболевание после родов
- О контрацепции
- Профилактика гестоза
- Методы диагностирования
- Осложнение второй половины беременности (начиная ближе к третьему триместру)
Какие осложнения могут быть у женщины после родов?
Процесс родоразрешения контролируют квалифицированные врачи, которые следят за состоянием матери и ребенка, а при необходимости принимают меры для того, чтобы избежать послеродовых осложнений. Однако это удается не всегда, поэтому многим женщинам нужно восстанавливать свое здоровье после рождения малыша.
Эндометрит и другие воспалительные процессы
При попадании в полость матки патогенных микроорганизмов может развиться воспалительный процесс в слизистой оболочке (эндометрии). Основными симптомами эндометрита являются сильные тянущие боли внизу живота, гнойные вагинальные выделения различной интенсивности, кровотечение. Температура тела повышается до 38 градусов, женщина ощущает сильную слабость и недомогание.
При отсутствии своевременного лечения воспалительный процесс распространяется в более глубокие ткани, и начинается сепсис. При поражении маточных труб эндометрит может привести к бесплодию.
Инфекционные заболевания
Гинекологические заболевания инфекционного характера могут развиваться у рожениц в течение полутора месяцев после появления ребенка на свет. К ним относятся послеродовые язвы, болезни, поражающие органы малого таза (метрит, оофорит, пельвиоперитонит), диффузионные или генерализованные инфекции (перитонит, сепсис).
Септические осложнения возникают у каждой десятой мамы после родов. Они, наравне с гинекологическими кровотечениями, представляют особую опасность для рожениц, т.к. могут привести к трагическим последствиям.
Лактостаз и мастит

У матерей, кормящей малыша грудью, может развиться лактостаз. Причиной застоя молока является недостаточное опорожнение груди. Это приводит к закупорке молочного протока.
Лактостаз является патологическим состоянием, нередко встречающимся у женщин после родов. Если оставить его без внимания, то уже через несколько дней в закупоренном протоке начнется воспалительный процесс, и лактостаз перейдет в мастит. При сниженном иммунитете болезнь достаточно быстро переходит в гнойную форму, которая лечится только хирургическим путем.
Патологии мочевыделительной системы
После родов женщины могут столкнуться с редким мочеиспусканием, способным привести к тяжелым последствиям. Накопившаяся моча является благоприятной средой для роста патогенной микрофлоры.
Развитие болезнетворных бактерий приводит к инфицированию органов мочевыделительной системы. Инфекционные заболевания почек и мочевого пузыря являются частыми осложнениями после родоразрешения. Основными признаками инфекций считаются постоянные позывы к мочеиспусканию и резкая боль при опорожнении мочевого пузыря.
Послеродовая депрессия

Многие мамы в первые недели после родов страдают депрессивными расстройствами. Они могут быть связаны с изменением гормонального фона, тяжелой беременностью, проблемами с грудным вскармливанием, психологическим климатом в семье и другими обстоятельствами. Если женщина после рождения малыша не может справиться со своими новыми обязанностями и при этом постоянно испытывает такие чувства, как тоска, раздражительность, страх, отчаяние, ей необходимо обратиться к психологу.
Другие осложнения
Бывают случаи, когда после появления малыша на свет мамы замечают сбои в работе пищеварительной системы. Они проявляются метеоризмом, поносом, изжогой, вздутием живота и плохим аппетитом. Это связано с тем, что кишечник расположен в непосредственной близости к репродуктивным органам.
Расстройства ЖКТ могут быть последствием гормональных нарушений, которые часто происходят в женском организме по окончании родов. На функциональность кишечника также оказывает влияние ослабление мышц малого таза. Швы, наложенные на разрывы, провоцируют появление спазма соседних органов и тканей, после которого у рожениц возникают проблемы с дефекацией.
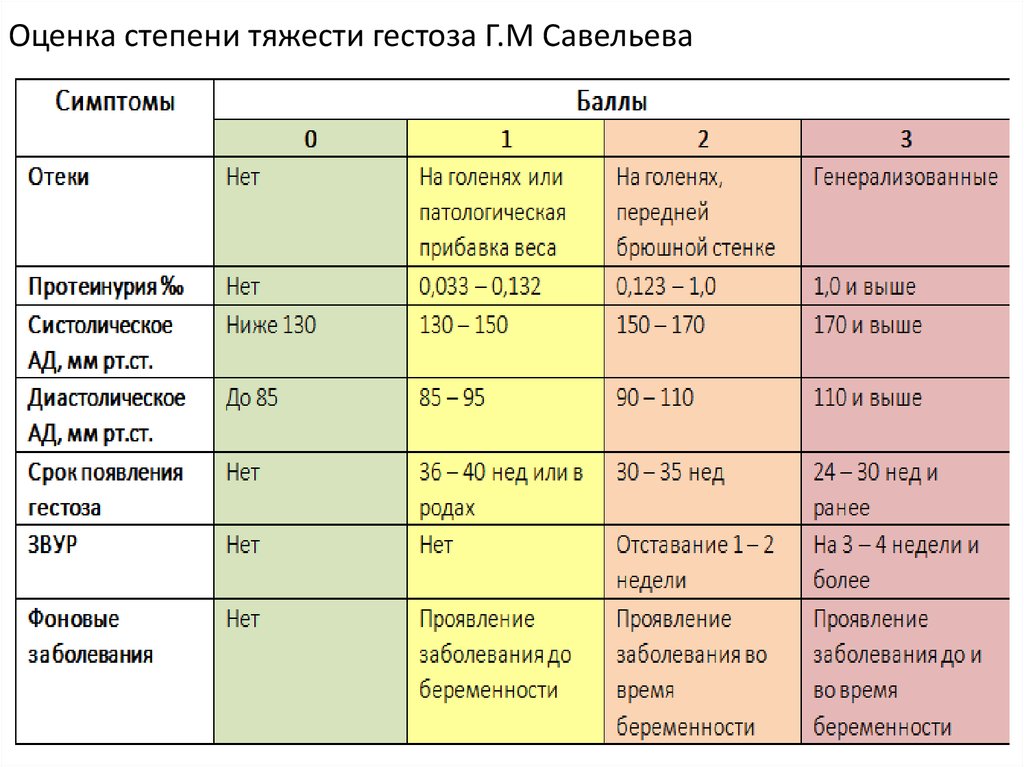
Классификация и формы
Существует более тридцати теорий о причинах и механизмах развития эклампсии, однако ни одна из них так и не получила подтверждения или опровержения. К факторам, предрасполагающим к развитию этого осложнения, относят:
- возраст женщины;
- тяжелую форму артериальной гипертензии;
- диабет, в том числе диабет беременных;
- системные заболевания;
- тромбоэмболию;
- сосудистые расстройства;
- ожирение;
- многоплодную беременность;
- вредные привычки.
Несмотря на то что роль этих факторов в развитие эклампсии точно не подтверждено, они повышают риск гестоза, а значит и эклампсии у беременных.
По статистике, такое нарушение встречается у женщин слишком юного возраста – младше 17 лет. Также риску развития эклампсии подвержены женщины, впервые забеременевшие в возрасте старше 35-37 лет.
Риски развития опасного осложнения повышаются, если беременность протекает тяжело. В случаях, когда весь период вынашивания ребенка у женщины наблюдается высокое артериальное давление, отягощенное сосудистыми расстройствами, высок риск развития гестоза и его осложнений.
К системным заболеваниям, которые потенциально могут стать причиной эклампсии на поздних сроках либо после родов, относят сахарный диабет, эндокринные расстройства, красную волчанку и ряд аутоиммунных заболеваний.
Точное влияние многоплодной беременности на развитие эклампсии и других осложнений не доказано, но тот фактор должен учитываться врачом при ведении беременности пациентки.

Слишком юный возраст будущей мамы, как и поздняя беременность, увеличивают вероятность эклампсии
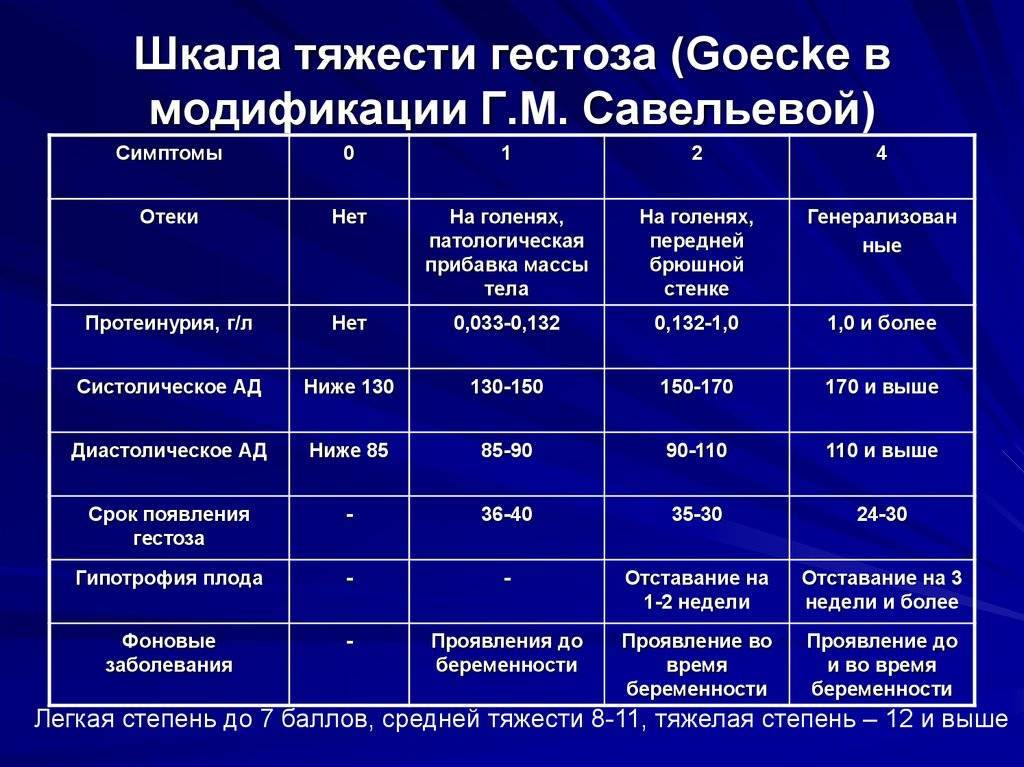
Эклампсия характеризуется по степени тяжести и формам проявления. Нарушение развивается в несколько этапов:
- артериальная гипертония до беременности;
- гипертензия беременных;
- преэклампсия легкой или тяжелой степени;
- эклампсия беременных.
Эти этапы указывают на то, что эклампсия является прямым следствием нарушения артериального давления, которое имело место еще до беременности и усугубилось в период вынашивания ребенка, на фоне повышения нагрузки на организм женщины.
Существует еще одна классификация, применяемая в отечественных клиниках для оценки состояния беременной женщины. Она также включает 4 этапа нарастания симптоматики:
- выраженные отеки в период беременности;
- гестационная нефропатия;
- преэклампсия;
- эклампсия.
Тем не менее, преэкламсия диагностируется уже на стадии устойчивого повышения артериального давления с появлением отеков и нарушением работы почек. Такое состояние является поводом для назначения терапия для стабилизации самочувствия женщины.

Сильные отеки могут быть признаком преэклампсии
По степени тяжести эклампсия разделяется на умеренно выраженную и тяжелую. Так выделяют несколько видов патологического состояния, в зависимости от периода появления симптомов:
- послеродовая эклампсия;
- эклампсия при родах;
- эклампсия на поздних сроках беременности.
Независимо от периода появления симптомов, при тяжелой эклампсии показана срочная госпитализация женщины.
Определяющим в развитии эклампсии является повреждение клеток головного мозга вследствие критической гипертензии, вазоконстрикции сосудов, повышения проницаемости гемато-энцефалического барьера, снижения объема мозгового кровотока, нарушения калиево-кальциевого баланса.
Эклампсия, как правило, развивается на фоне упорной, не поддающейся терапии, нефропатии или преэклампсии. Определенное значение имеет несоблюдение беременной предписаний акушера-гинеколога, режима питания и отдыха, злоупотребление вредными привычками. В группу риска по развитию эклампсии входят первородящие критического возраста (юные и старше 35 лет), беременные с артериальной гипертензией, ожирением, гломерулонефритом, сахарным диабетом, гастритом, колитом, системной красной волчанкой, ревматоидным артритом и др. соматической патологией. К отягощающим акушерским факторам относят многоплодие, трофобластическую болезнь, токсикозы предыдущей беременности, преэклампсию или эклампсию у близких родственниц.
По ведущему клиническому признаку выделяют мозговую, почечную, печеночную, коматозную формы эклампсии. При мозговой форме определяющим нарушением служит тяжелая степень артериальной гипертензии и связанные с ней осложнения — ишемический или геморрагический инсульт. Почечная форма эклампсии, кроме судорог и комы, характеризуется развитием анурии. Печеночная форма эклампсии сопровождается глубокими метаболическими расстройствами, гипопротеинемией, тяжелым эндотелиозом. Особо тяжелая — коматозная форма эклампсии протекает без судорог.
Как гестоз влияет на ребенка при беременности?
Если женщина во время беременности страдала гестозом, то у ребенка могут быть некоторые патологии. Среди них выделяют:
- неврологические и психические расстройства у детей, чьи матери страдали гестозом — возникают при рождении недоношенных детей, при наличии тяжелой экстрагенитальной патологии матери, ранний гестоз и длительное его течение, отсутствие эффекта от лечения гестоза и развитие хронической внутриутробной гипоксии и задержки роста плода.
- сердечно-сосудистые изменения у ребенка связаны с нарушением в системной и легочной циркуляции, что является причиной легочной гипертензии уже в детстве и может привести к осложнениям ССС в дальнейшей жизни
- заболевания дыхательных путей, таких как респираторный дистресс-синдром и бронхолегочная дисплазия
- дисбаланс тиреотропно-тиреоидной и гипофизарно-гонадотной систем, что отрицательно сказываться на репродуктивной системе в дальнейшем.
Гестоз у новорожденных — что это? Согласно классификации И.С.Сидоровой было выделено три группы детей, которые родились от женщины, страдающей гестозом:
- мать перенесла легкий гестоз при беременности
- женщина переболела длительно текущим гестозом во втором триместре (3-4 нед.), не потребовавшим досрочного родоразрешения
- тяжелый гестоз беременной, осложнившийся у части страдающих преэклампсией и эклампсией и потребовавшим экстренного родоразрешения
Последствия гестоза для ребенка принято считать отставание в физическом и умственном развитии, внутриутробную гипоксию и значительную задержку роста.
Гестоз при родах. У ребенка в большинстве случаев проявляется гипоксией, пр еждевременными родами или внутриутробной гибелью плода.

Гестоз — как влияет на плод и роды достаточно хорошо изучено, что связано в первую очередь с широко распространенным заболеванием и возможностями современной своевременной диагностики осложнений, которую несут угрозу для жизни не только матери, а и на развитие будущего ребенка.
Влияние гестозов на плод не всегда неблагоприятное, поэтому строгой паралельности между состоянием матери и плода не наблюдается. Очень часто при тяжелом гестозе состояние плода сохраняется удовлетворительным. Но, конечно, в большинстве случаев новорожденные от матерей с тяжелым гестозом маловесные, ослабленные, часто с врожденным ДВС-синдромом. Патологические изменения у плода связаны с децентрализацией кровообращения и как результат возникает гипоперфузия мозга, приводящая к нарушению мозгового кровообращения и гипоксии.
Последствия гестоза для ребенка после родов? Какие они бывают? Чем они опасны? Очень актуальный вопрос в современном акушерстве и достаточно тяжелый.
Самым опасным результатом гестоза является внутриутробная смерть ребенка из-за гипоксии и дефицита питательных веществ при несвоевременном обращении беременной за помощью или отсутствии эффективности от проводимого лечения на первых этапах оказания помощи, что бывает крайне редко, так как все усилия врачей направлены на досрочное родоразрешение. В основном результатом данной патологии является ослабленность иммунитета ребенка, отставание в развитии, росте, частая болезненность. Итак, при тяжелом и среднетяжелом течении гестоза для плода имеет место такие осложнения, как ЗВУР и хроническая гипоксия, а у матери — тяжелые нарушения микроциркуляции во всех органах, вплоть до их дистрофических изменений.
Иногда при быстром течении необходимо проводить стимуляцию родов раньше срока. Часто ребенок не готов самостоятельно существовать, поэтому нуждается в уходе, причем может наблюдаться задержка и отставание в физическом и умственном развитии.
Последствия гестоза у детей возникают после родов, а у матери проходит незаметно в большинстве случаев. Дети, родившиеся от гестозных матерей всегда рождаются маловесными с явными признаками задержки физического развития и с явлениями хронической гипоксии.
Гестоз: последствия для ребенка и матери весьма актуальны. У большинства женщин наблюдаются обильные послеродовые кровотечения, которые приводят к тяжелой анемизации женщины, инсульт головного мозга или поражения его на фоне судорог, почечная недостаточность, нарушение зрения, вплоть до его потери, а также постоянные головные боли. Соответственно, при тяжелом состоянии матери ребенок страдает вместе с ней. Мы всегда должны помнить о результатах воздействия гестоза на плод или новорожденного ребенка, поэтому очень часто при тяжелых гестозах приходится прерывать беременность, так как преждевременные роды являются риском для здоровья и развития ребенка.
Причины и механизмы развития гестоза
Причины возникновения гестоза весьма разнообразны. В этой связи предложено несколько теорий развития этого осложнения. Так, по одной из теорий, гестоз обусловлен нарушением взаимоотношений между корой головного мозга и подкорковыми образованиями, что выражается рефлекторными изменениями в сосудистой системе и нарушением кровообращения.
Важное значение для развития гестозов имеет нарушение гормональной регуляции функций жизненно важных органов и систем. Значительная роль в развитии гестоза отводится иммунологической несовместимости тканей матери и плода. Ряд ученых придерживается мнения о возможности наследственной предрасположенности в возникновении гестоза
Однако большинство исследователей считают, что не существует единого механизма развития гестоза, а имеет место комбинированное воздействие различных повреждающих факторов в развитии данной патологии
Ряд ученых придерживается мнения о возможности наследственной предрасположенности в возникновении гестоза. Однако большинство исследователей считают, что не существует единого механизма развития гестоза, а имеет место комбинированное воздействие различных повреждающих факторов в развитии данной патологии.
С точки зрения возможных механизмов развития гестоза важное значение отведено спазму всех сосудов, что приводит к нарушению кровообращения в органах и тканях и расстройству их функции. Отражением спазма сосудов является повышение артериального давления. Не менее важное значение отводится поражению внутреннего слоя сосудов – эндотелия
Повреждение эндотелия приводит к уменьшению в нем синтеза веществ, влияющих на тонус сосудов и на свертывающую систему крови, и изменению чувствительности к ним со стороны сосудистой стенки
Не менее важное значение отводится поражению внутреннего слоя сосудов – эндотелия. Повреждение эндотелия приводит к уменьшению в нем синтеза веществ, влияющих на тонус сосудов и на свертывающую систему крови, и изменению чувствительности к ним со стороны сосудистой стенки
В организме также синтезируется целый ряд других веществ, регулирующих тонус сосудов. Под действием повреждающих факторов нарушается баланс между веществами, которые обеспечивают расширение и сужение сосудов в пользу последних, что приводит к спазму сосудов. На фоне происходящих изменений активируется процесс внутрисосудистого свертывания крови, нарушаются свойства текучести крови, повышается ее вязкость. Затрудняется циркуляция крови в сосудах, что сопровождается образованием тромбов, и происходит снижение снабжения тканей матери и плода кислородом.
Наряду с происходящими изменениями снижаются показатели функции сердечно-сосудистой системы беременной. В связи с повышенной проницаемостью сосудистой стенки на фоне поражения эндотелия сосудов происходит выход жидкой части крови в ткани, что проявляется в виде отеков.
Гестоз сопровождается тяжелым нарушением функции почек, что имеет различные проявления, начиная от появления белка в моче и заканчивая острой почечной недостаточностью – состоянием, при котором почки не справляются со своей работой. При гестозе также нарушается и функция печени, что сопровождается расстройством кровообращения в ее тканях, очаговыми некрозами (участками омертвения) и кровоизлияниями. Отмечаются также функциональные и структурные изменения в головном мозге: нарушения микроциркуляции, появление тромбов в сосудах с развитием дистрофических изменений нервных клеток, мелкоточечные или мелкоочаговые кровоизлияния, отек с повышением внутричерепного давления. При гестозе у беременных имеют место и выраженные изменения в плаценте, которые являются причиной развития хронической гипоксии и задержки развития плода. Эти изменения сопровождаются снижением плодово-плацентарного кровотока.
Как лечат гестоз в условиях стационара при беременности: что нужно знать
Госпитализация беременной для лечения гестоза проводится с учетом особенностей состояния организма мамы и ребенка, фоновых заболеваний, срока беременности и прогнозов в отношении ряда задействованных в процессах органов:
- почек;
- головного мозга;
- печени.
Крайне важно правильно скомпоновать препараты для лечения таким образом, чтобы избежать дубляжа, исключить противоположное действие. Чем раньше начнется лечение гестоза, тем выше окажутся шансы на благоприятный исход
Комплексная терапия проводится при выявлении первых признаков начальной стадии интоксикации, проводится постоянно до момента появления малыша на свет.
Беременных с тяжелыми формами гестоза продолжают наблюдать после родов еще на протяжении нескольких суток для того, чтобы исключить осложнения. Легкие формы гестоза после выписки из больницы подразумевают продолжение лечение дома под контролем наблюдающего врача, который не должен допустить ухудшения состояния в рамках волнообразного протекания патологии.
При гестозе во время беременности лечение осложняется непредсказуемостью скорости его развития. У одних беременных состояние ухудшается постепенно, патология дает о себе знать яркими признаками. Другие же чувствуют резкое ухудшение, когда даже незначительное промедление помощи может стоить жизни мамы и ребенка.
В отдельных случаях катастрофическое ухудшение состояние беременной с гестозом происходит всего за 1-2 суток на фоне хронических заболеваний, стресса или раздражающих факторов. Поэтому лечение гестоза подразумевает в первую очередь профилактику развития более опасных форм патологии с исключением перехода первоначальных сбоев в системе гемостаза в церебральные нарушения.
 ***
***
На стационаре медики делают все возможное для того, чтобы не допустить перехода хронического ДВС-синдрома в острые стадии, способные повлечь за собой кровоизлияния и прочие часто несовместимые с жизнью осложнения.
Чем опасна преэклампсия?
В первую очередь наш эксперт призывает говорить о возможных последствиях гестоза для женщины, а не для плода, поскольку последствия для ребенка идут от матери.
Как мы уже выяснили, при тяжелой форме преэклампсии давление повышается свыше 170/100-110 мм рт. ст., что может закончиться весьма плачевно. Среди наиболее частых осложнений Евгений Рафаилович называет отслойку сетчатки глаза, кровоизлияние в мозг или ишемический инсульт, отек мозга, различные полиорганные нарушения. Кроме того, может произойти отслойка плаценты и, как следствие, сильное кровотечение, создающее угрозу жизни.
Что же касается ребенка, нужно понимать, что он тоже страдает, поскольку от спазма сосудов происходит нарушение питания плода, возникает плацентарная недостаточность, которая влечет за собой хроническую или острую гипоксию, то есть нарушение кислородного снабжения. Мелкие сосуды плаценты недостаточно питают плод, поэтому происходит асимметричная задержка его физического развития. Это означает, что, например, длина его тела соответствует норме, а вес слишком низкий.
При тяжелой форме преэклампсии, особенно в фатальных случаях, необходимо незамедлительно извлекать ребенка, независимо от срока беременности. Ранняя преэклампсия развивается после 24 недель беременности. Плод на этом сроке весит порядка 700 г и в наше время считается жизнеспособным, ведь сейчас неонатологи выхаживают малышей весом от 520–540 г. Глубоко не доношенные новорожденные с экстремально низкой массой тела имеют свои весьма серьезные проблемы, но в случае с преэклампсией преждевременные роды являются единственным возможным выходом ради спасения жизни матери и ребенка.
К сожалению, специфической профилактики преэклампсии не существует. Однако здоровый образ жизни, рациональное питание, умеренные физические нагрузки, отказ от алкоголя и курения еще на этапе планирования будут только на пользу и помогут организму будущей мамы справиться с возросшей нагрузкой.
Как проходят роды
Степень тяжести заболевания влияет на выбор времени и метода родоразрешения. Врач учитывает состояние матери и ребенка.
Наиболее благоприятные роды — те, которые происходят через естественные родовые пути. Это истина, которую испокон веков поддерживают все гинекологи и акушеры. Но для таких родов нужны следующие условия: зрелая шейка матки, соразмерность таза матери и головки плода, головное предлежание плода, возраст женщины не старше 30 лет, отсутствие болезней у матери и другие факторы.
При гестозе роды могут сопровождаться осложнениями. Поэтому их проводят очень бережно, применяя спазмолитики и обезболивающие препараты. Родоразрешение считается стрессовым для плода и матери.

При гестозе роды могут сопровождаться осложнениями
Проведенные специалистами исследования показали, что при этом заболевании у женщины и плода снижена антистрессовая устойчивость. Любое агрессивное воздействие в родах (утомление, гиперстимуляция матки, болезненные манипуляции) может иметь печальные последствия.Женщина имеет все шансы пострадать от молниеносной и критической гипертензии.
В результате может нарушиться мозговой кровоток, что приведет к эклампсии. Статистика показывает, что эклампсии в родах происходит довольно часто. Она может произойти не только при родах через естественные родовые пути, но и при кесаревом сечении.
Типичные осложнения при рождении ребёнка
- асфиксия плода;
- преждевременная отслойка плаценты;
- тяжелое кровотечение в послеродовом периоде.
Основным способом, избавляющим женщину от гестоза, считаются роды. Но для незрелого и недоношенного малыша родоразрешение до положенного срока — это не совсем благоприятный исход. Но в некоторых случаях малыш имеет больше шансов выжить вне организма матери. Тогда единственной стратегией врачей становится родоразрешение. Оно позволяет сохранить жизнь ребенку и матери.
Роды при наличии заболевания проводятся на фоне стабилизации лабораторных и клинических показателей.
Показания к досрочным родам (независимо от срока беременности)
- бессудорожная или судорожная эклампсия, припадки;
- гестоз, который прогрессирует даже при лечении в стационаре;
- стремительное ухудшение состояния здоровья женщины;
- отслойка сетчатки;
- плацентарная недостаточность, которая прогрессирует;
- отслойка плаценты;
- признаки гепатопатии.
Врачи проводят бережное и быстрое родоразрешение. Предпочтение отдается родам через естественные родовые пути. Это позволяет избежать стресса, который вызывают операция и наркоз. Женщине делают обезболивание.
Заболевание после родов
После родов у некоторых женщин присутствуют симптомы патологии. Таким пациенткам назначают соответствующее лечение, которое продолжают, пока их состояние не стабилизируется. Схема лечения определяется индивидуально.
О контрацепции
После перенесенного гестоза женщине рекомендуется не беременеть как минимум два года, так как необходимо время для восстановления организма. Молодым родителям следует помнить, что даже кормление грудью не дает полной гарантии предохранения от беременности. Менструация вполне может наступить после родов через четыре недели. Но цикл еще нестабильный, поэтому календарным методом контрацепции после тяжелого гестоза пользоваться не рекомендуется. Гормональные таблетки во время лактации попадают в молоко, что нежелательно для ослабленного малыша. Получается, что барьерная контрацепция в этом случае самый оптимальный способ. Необходимо помнить, что до прекращения кровянистых выделений, пока не произойдет полное сокращение матки, влагалищные контрацептивы использовать не следует. Мазь и жировая основа средств могут попасть в матку. Гинекологи рекомендуют в этот период воспользоваться презервативом.
Профилактика гестоза
Вам необходим крепкий сон (8-10 часов в ночное время, и, по возможности, в дневное время).
Необходимо изменить рацион питания:
- с первого дня беременности нужно отказаться от консервированных продуктов, крепких и газированных напитков, генетически измененных продуктов, продуктов, содержащих консерванты, красители и другие вредные вещества;
- с середины беременности уменьшить количество потребляемого мяса и рыбы и увеличить количество овощных блюд;
- с 36 недели практически отказаться от молочных и кисломолочных продуктов, от мясных, рыбных блюд, но в большом количестве оставить каши, овощи, бобовые, фрукты, зелень. Такой режим питания поможет женскому организму достойно выносить ребенка, а ребенку получить полноценное питание и легко родиться.
- И, безусловно, кушать надо тогда, когда есть аппетит.
Следует научиться правильно пить воду:
- не надо запивать еду, т.е. между едой и питьем любых напитков должно пройти хотя бы 30 мин.;
- пейте больше простой воды;
- воды можно пить много, но часто и понемногу – по 1-2 глотка каждые 30-40 мин. Такой водный режим позволит избежать отеков и очень хорошо избавляет организм от ненужных веществ.
Помните! Все глобальные очистительные мероприятия организма в период беременности запрещены! Их нужно делать либо до беременности, либо по окончании кормления грудью. В противном случае вы рискуете вместе с токсинами и шлаками потерять ребенка.
Единственной методикой, являющейся очистительной и возможной для беременной женщины являются дыхательные упражнения.
Если гестоз не начать лечить, то у беременной могут появиться судороги, потеря сознания. Гестозы часто вызывают хроническое кислородное голодание плода, что негативно сказывается на развитии ребенка.
Выполняя эти правила, можно облегчить течение позднего токсикоза или вовсе избежать его возникновения.
https://youtube.com/watch?v=uZJuQjRVoFs
Беременность – ответственное время для женщины. В этот период будущая мама должна внимательно следить за состоянием своего здоровья, так как от этого зависит рост и развитие плода. Женщине необходимо своевременно проходить все необходимые обследования, чтобы обеспечить возможность ранней диагностики заболеваний. Одной из опасных патологий, с которой часто сталкиваются беременные, является гестоз.
Методы диагностирования
Если врач заподозрил гестоз, он назначает следующие процедуры:
- общий и биохимический анализы крови;
- анализы мочи (суточный, биохимический и клинический);
- взвешивание;
- измерение артериального давления;
- осмотр глазного дна;
- УЗИ и допплерометрию плода.
Пациентке надо пройти осмотр у терапевта, невропатолога, окулиста и нефролога. Серьезной проблемой считается значительное отклонение давления от нормы.
Особую группу составляют гипертоники, у которых давление повышено изначально. Они находятся под постоянным контролем врача. Если у женщины есть только отеки, то она входит в группу риска по возникновению более тяжелой формы гестоза.

Врачи обязательно учитывают исходное давление женщины с артериальным давлением во втором периоде беременности
С момента появления отеков специалисты начинают принимать меры по предупреждению осложнений. Успех лечения зависит от организма беременной.
Проводя диагностику отеков, специалист оценивает прибавку в весе за весь срок беременности, а также за месяц и за неделю. Прибавка около 300–400 граммов считается нормой. Патологическая прибавка указывает на скрытые отеки. В этом случае проводятся мероприятия по коррекции питания и водно-солевого обмена.
Гинеколог рекомендует придерживаться диеты и проводить разгрузочные дни. Если это не помогает, то врач назначает специальные препараты. Если у беременной есть значительная прибавка в весе, но отсутствуют отеки, то ей могут поставить пробу МКО (пробу Маклюра-Олдрича).
Она заключается в том, что женщине вводят под кожу физраствор. Врач засекает время, за которое папула рассасывается. Если промежуток не занимает 35 минут, то в организме есть отеки.
Первый признак отеков — легкое онемение пальцев. Женщине трудно разгибать пальцы, она с трудом может надеть кольца. При небольших отеках ног, гинеколог назначает лечение, которое проводят амбулаторно. Если отекают руки, ноги и лицо, повышено давление, а также присутствует белок в моче, значит надо ложиться в стационар.
В таком варианте состояние женщины может резко ухудшиться в любой момент. Самолечение здесь не допускается. Некоторые женщины начинают самостоятельно принимать диуретики, чем еще больше ухудшают ситуацию.
Осложнение второй половины беременности (начиная ближе к третьему триместру)
Поздний токсикоз возникает по многим причинам. Нарушение в эндокринной системе, ожирение, половые болезни, гипертония — все эти факторы могут способствовать развитию гестоза во второй половине беременности. Иногда он является следствием перенесенного гриппа или ОРВИ.
Неправильное питание также может дать толчок к развитию позднего токсикоза. Вылечить его в домашних условиях невозможно. Женщине требуется стационарное лечение. Ей ставят капельницы и назначают медикаменты, которые помогают восполнить недостаток жидкости в сосудах.
Причиной позднего токсикоза часто становится патология в плаценте. В этом случае наиболее эффективным решением проблемы считаются роды. При грозных осложнениях прибегают к кесаревому сечению.
Начальные симптомы позднего токсикоза обнаруживают при очередном осмотре в женской консультации. Врач оценивает прибавку в массе, измеряет артериальное давление, исследует анализ мочи и подсчитывает сердцебиение плода.Исходя из полученных данных, он может сделать вывод о наличии или отсутствии гестоза.