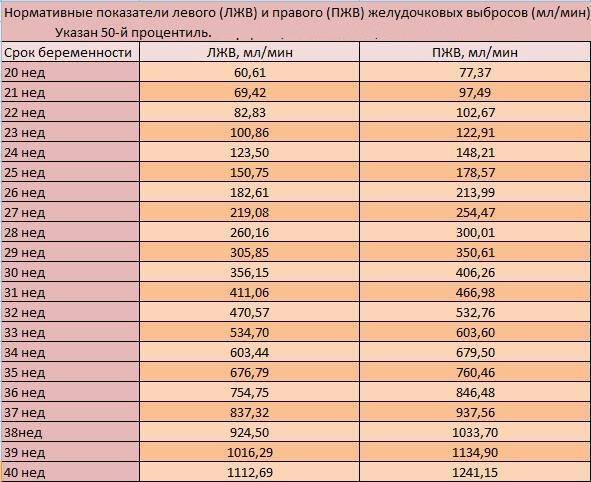
Что такое ПМП, каковы нормы этого показателя у плода на разных сроках беременности и причины отклонений по УЗИ?
Содержание статьи
- Что смотрят?
- Что такое ПМП, каковы нормы этого показателя у плода на разных сроках беременности и причины отклонений по УЗИ?
- Результаты ультразвукового исследования матки
- Группы риска
- Измерение
- Отклонения кровообращения плода
- Основные особенности и значение второго планового УЗИ
- На каком сроке делать второе УЗИ при беременности?
- Что поможет определить диагностика?
- Причины повышения и понижения показателей по результатам исследования
- Причины аномального развития почек у плода
- Инвазивное тестирование
Что смотрят?
Выше уже говорилось, что второй скрининг может состоять из одной (УЗИ) или двух процедур (УЗИ и БХС). При проведении двух обследований говорят о комбинированном скрининге II триместра, он также включает в себя консультацию врача-генетика для интерпретации результатов.
При УЗИ II триместра оценивают:
Сколько плодов находится в матке, бьется ли сердце, частота сердцебиений, какой частью (головкой или попой) плод развернут к родовым путям (головное или тазовое предлежание)
Если у беременной двойня, все дальнейшие исследования обязательно проводятся для каждого из плодов, более пристальное внимание уделяется строению плаценты (или плацент)
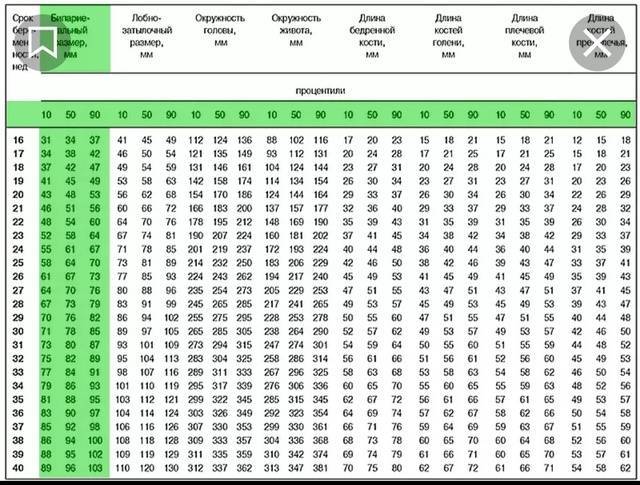
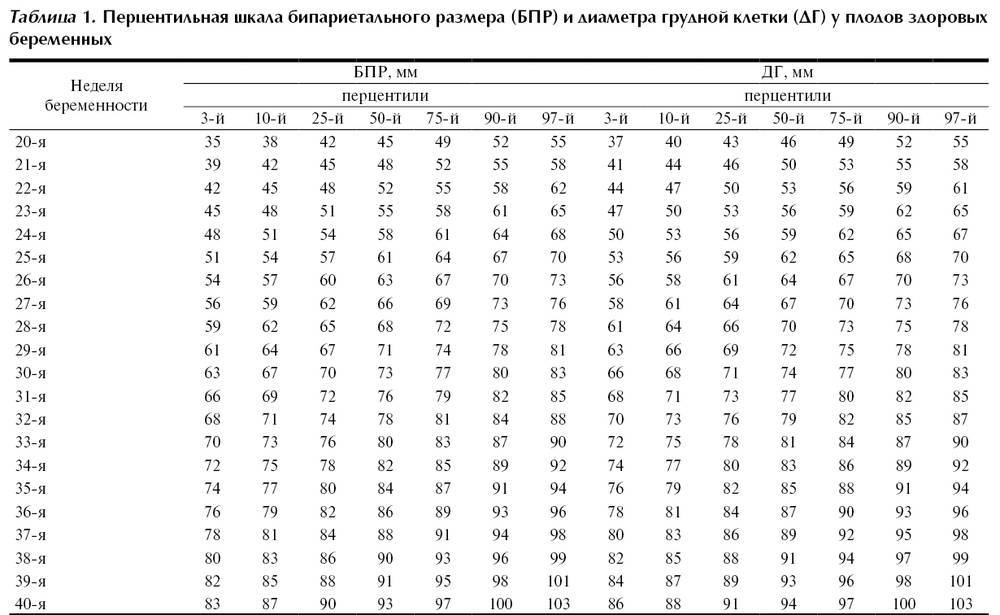
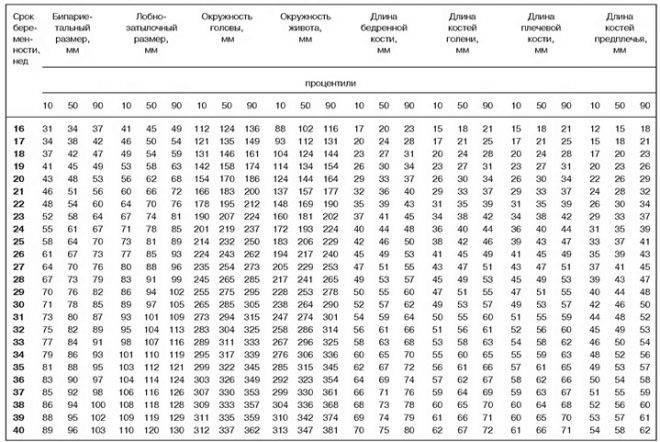
- Параметры плода (называется фетометрия), для этого измеряют:
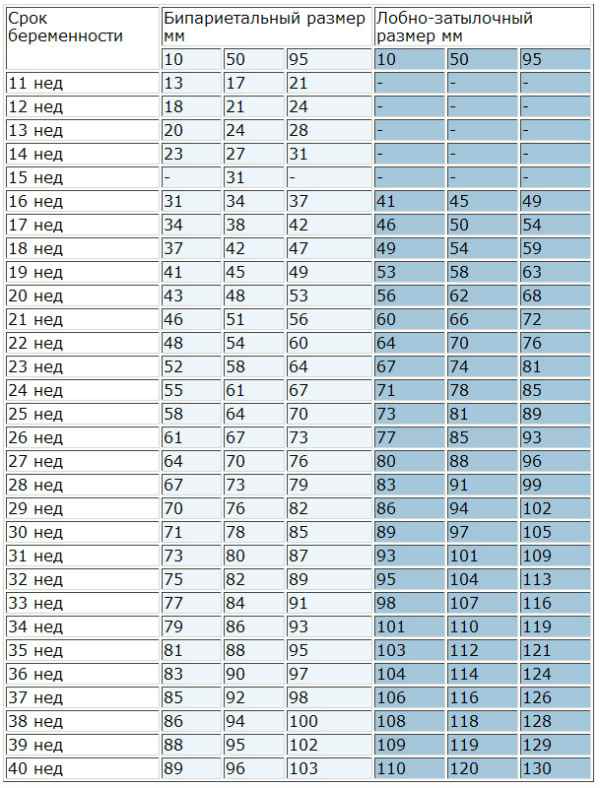
- головку плода между буграми теменных костей (бипариетальный размер – БПР); расстояние между самыми удаленными углами лба и затылка (лобно-затылочный размер – ЛЗР);
- окружности головы и живота;
- размеры длинных трубчатых костей ручек и ножек (бедренная, плечевая, кости голени и предплечья). Измерения врач УЗИ сравнивает с нормой по специальным таблицам и делает заключение о развитии будущего ребенка (насколько оно пропорционально и соответствует сроку гестации) и определяет предполагаемый вес плода.
- Анатомия плода. Соответствие показателей внутренних органов норме оценивается комплексно. Учитываются не только конкретные размеры, но и качество визуализации на УЗ-мониторе, общее состояние, взаимоотношения, соразмерность. Оцениваются:
- кости мозговой части черепа (отсутствуют при анэнцефалии);
- головной мозг в целом и состояние его ликвороносных путей (боковые желудочки, большая цистерна);
- лицевой череп (глазницы, носовая кость, носогубный треугольник). Уменьшение размеров носовой кости характерно для синдрома Дауна. Перерывы сигнала в зоне носогубного треугольника указывают на расщелины губы и нёба;
- как сформированы конечности;
- позвоночник: непрерывность, форма позвонков;
- легкие;
- сердце: количество сердечных камер, их соотношение.
- желудок, кишечник, печень;
- целостность брюшной стенки – для исключения грыжи пупочного канатика или расщелины;
- почки и мочевой пузырь – наличие, размеры, структура. Двухстороннее расширение лоханок – косвенный признак трисомии 21 пары;
- строение наружных половых органов помогает узнать пол ребенка.
- Состояние стенок матки: имеются ли признаки гипертонуса (угрозы прерывания), миомы. Если раньше у женщины было кесарево сечение, внимательно проверяется зона послеоперационного рубца, его состоятельность.
- В комплексную оценку плаценты входят:
- расположение в полости матки по отношению к внутреннему отделу родовых путей: в идеале – высоко на одной из стенок матки (передней или задней). Плацента может локализоваться на границе с внутренним участком канала шейки матки (низкое прикрепление) или перекрывать его (предлежание). При увеличении срока беременности послед смещается: низкое прикрепление сменяется обычным, предлежание может трансформироваться в низкое прикрепление.
- толщина плацентарного диска (норма – примерно 20 мм);
- структура (в 19-20 недель – однородная);
- степень зрелости (обычно во втором триместре нулевая)
- имеются ли признаки отслойки;
- Пуповина: толщина, сколько сосудов (три – норма), качество кровотока по ним, возможное наличие узлов, признаки ротации (обвития) пуповины;
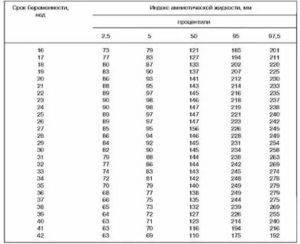
- Количество околоплодных вод характеризует индекс амниотической жидкости (ИАЖ). Норме соответствует ИАЖ 137-212 мм;
- Состояние внутреннего отдела родовых путей (истмико-цервикальной области): внутренний зев шейки матки в норме закрыт.
По результатам делается общий вывод (заключение) о соответствии плода сроку беременности, наличию врожденных аномалий, проявлений плацентарной и истмико-цервикальной недостаточности.
Второй биохимический скрининг в настоящее время делается бесплатно только беременным из группы риска. Определяются три маркера:
Альфа-фетопротеин (АФП) – белок, напоминающий альбумин сыворотки у взрослых. Участвует в транспорте веществ в клетки и защищает плод от иммунных реакций со стороны матери: только половина генов плода для материнского организма является «родной». Другая половина плоду передана отцом, она «чужеродна». Организм всегда борется с чужеродным вторжением (вспомните, как болели ОРВИ; вирусы тоже имеют гены), но во время беременности АФП подавляет иммунную систему плода, чтобы не произошло отторжение. Зародыш начинает вырабатывать АФП уже с 5 недели после зачатия. Сначала это происходит в желточном мешке. Эмбрион выделяет с мочой АФП в околоплодные воды, откуда для выведения они всасываются в кровь матери.
Что такое ПМП, каковы нормы этого показателя у плода на разных сроках беременности и причины отклонений по УЗИ?
До внедрения УЗИ в акушерскую практику врачи обследовали беременных женщин путем пальпации и прослушивания. Эти методы могли дать лишь приблизительную информацию о плоде.
Аппарат УЗИ позволил вывести диагностическое обследование беременных на новый уровень. С помощью ультразвука можно получить подробную информацию о растущем в матке ребенке. Врач легко определяет положение плода, место прикрепления плаценты, количество околоплодных вод. УЗИ позволяет не только увидеть ребенка, но и рассчитать его приблизительный вес. Зачем акушерам нужна информация о массе тела плода на разных сроках гестации? О чем говорят отклонения веса ребенка от нормативных значений?
Плод, имеющий отклонения в массе тела, подвержен большим рискам в процессе внутриутробного развития, при родах и после рождения. Определив, сколько примерно весит плод, врачи могут диагностировать определенные нарушения и начать лечение на ранней стадии. Цели установления показателя ПМП в акушерской практике:
- оценка развития плода в соответствии со сроком беременности;
- выявление аномалий;
- диагностика замершей беременности;
- выявление некоторых болезней у матери (например, чрезмерно высокая масса тела ребенка в период гестации может быть симптомом сахарного диабета);
- прогнозирование течения родов и вероятности применения кесарева сечения.
В прошлом при обследовании беременных широко использовались такие традиционные акушерские методы, как измерение высоты стояния дна матки, наружная пальпация брюшной стенки и измерение окружности живота. Внося эти показатели в специально разработанные формулы, акушеры вычисляли ориентировочную массу тела плода. Примеры таких методик:
- метод Якубовой (вес ребенка равен сумме окружности живота и высоты стояния дна матки, умноженной на 100 и разделенной на 4);
- способ Жорданиа (результат, полученный при умножении высоты стояния дна матки на окружность живота, соответствует весу ребенка);
- метод Бубличенко (вес малыша равен 1/20 массы тела матери).
Однако все эти методики сложно назвать объективными из-за высокой вероятности погрешностей. На результат могут повлиять такие факторы, как рост женщины, ее конституциональные особенности, толщина брюшной стенки и стенки матки, положение ребенка в матке, расположение плаценты и объем амниотической жидкости. Для более точных измерений врачи используют ультразвук. Применение УЗИ не гарантирует стопроцентную точность результата, но на сегодняшний день является наиболее информативным.
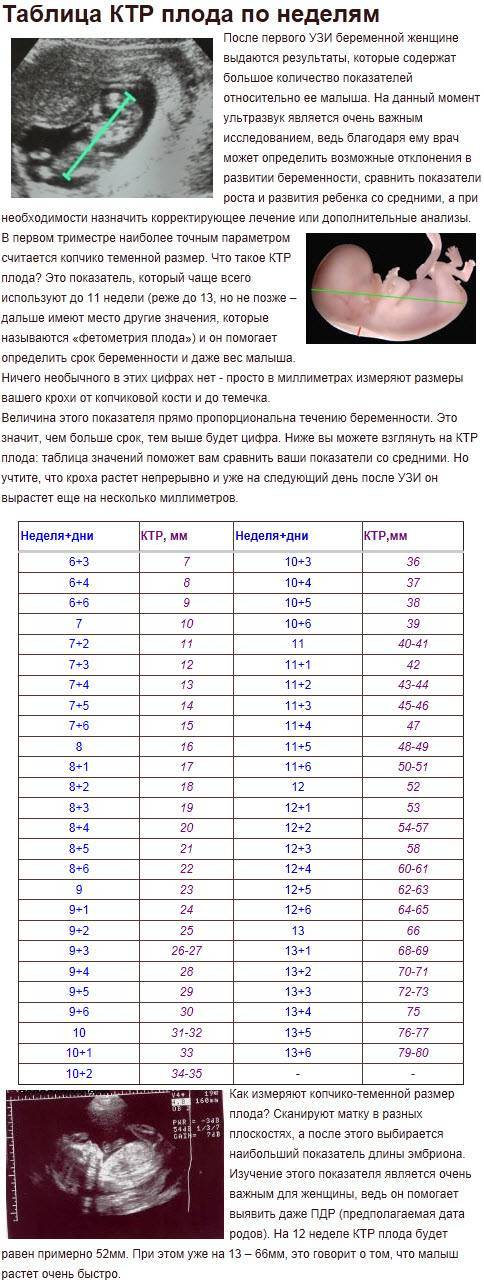
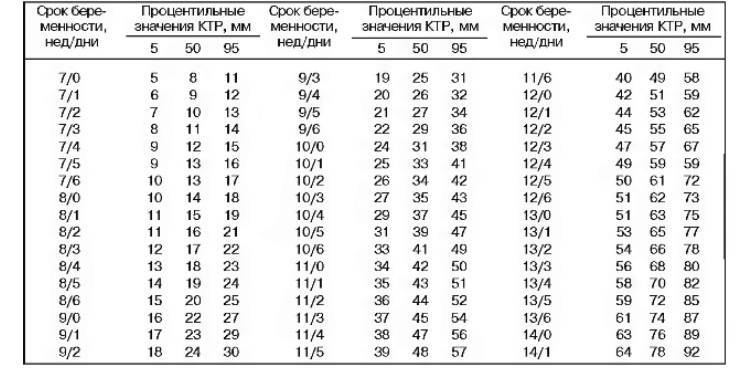
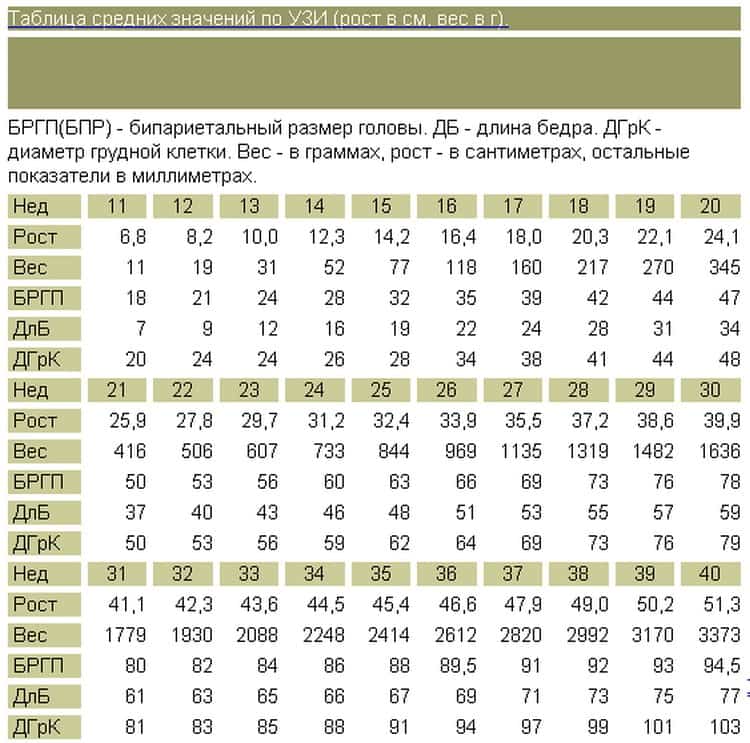
Расчету приблизительной массы плода с помощью УЗИ всегда предшествует фетометрия. Это измерение различных частей тела эмбриона с использованием диагностической аппаратуры. Для вычисления ПМП врач должен определить следующие параметры:
- окружность головы ребенка;
- бипаеритальный, или поперечный, диаметр (расстояние между боковыми сторонами головки);
- лобно-затылочный размер;
- окружность живота ребенка;
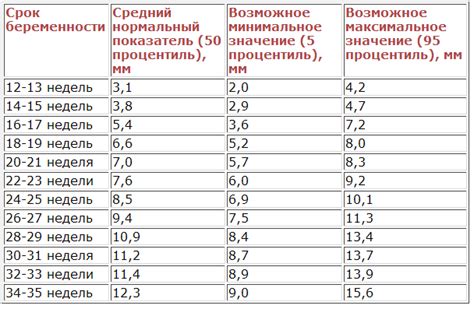
- длину бедренной кости (самой длинной кости в теле);
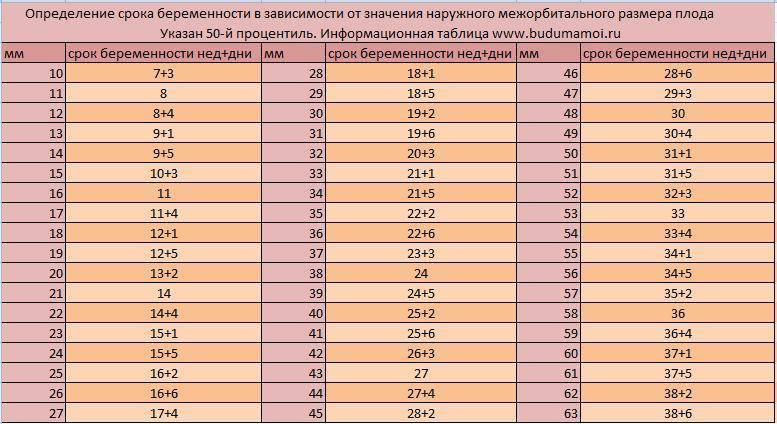
- гестационный срок.
Получив перечисленные данные с помощью УЗИ и пользуясь специально разработанными таблицами, врачи могут определить, сколько весит ребенок. УЗИ имеет много преимуществ перед другими способами, в то же время оно не способно выдать идеально точный результат. Погрешности измерений встречаются в 15% случаев применения этого метода.
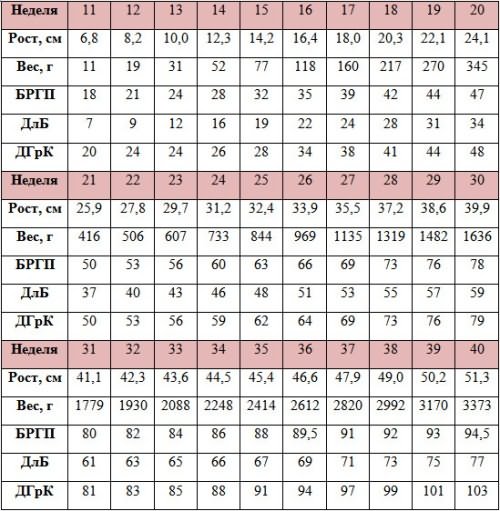
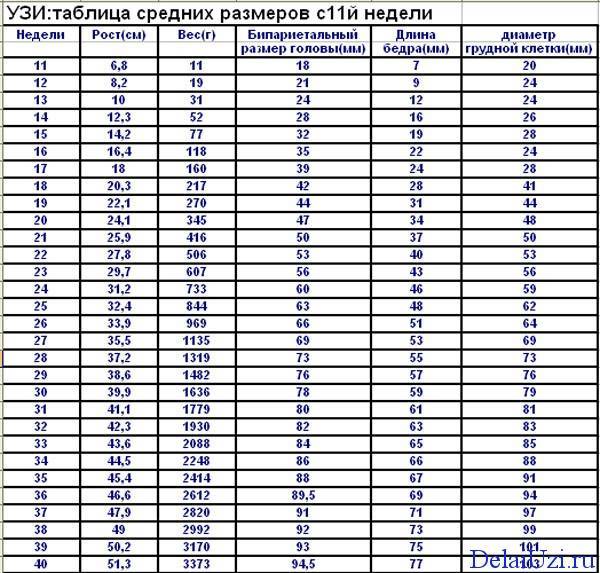
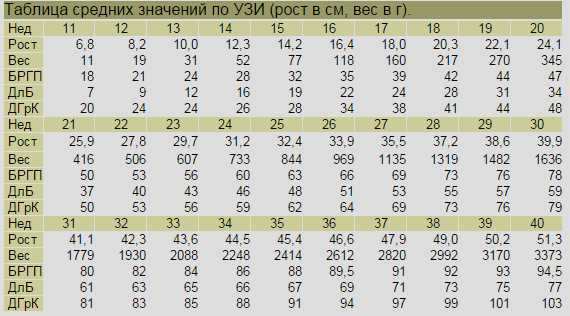
При проведении пренатальной диагностики врачи рассчитывают массу тела плода по формуле или пользуются готовыми таблицами. Нормальные значения ПВП на разных сроках беременности составляют:
- 11 неделя — от 6 до 8 г;
- 15 неделя — от 30 до 50 г;
- 20 неделя — от 220 до 270 г;
- 25 неделя — от 650 до 700 г;
- 30 неделя — от 1100 до 1300 г;
- 35 неделя — от 2300 до 2500 г;
- 40 неделя — от 3200 до 3600 г.
- нарушение питания матери (низкий вес плода при голодании и избыточный — при злоупотреблении углеводистой пищей);
- эндокринные заболевания женщины (крупный плод у мамы, страдающей сахарным диабетом);
- плацентарные нарушения (недополучающий кислород и питательные вещества плод имеет вес ниже нормы);
- генетические нарушения у ребенка;
- инфекционные заболевания будущей матери в период беременности;
- гипертония у беременной женщины.
Многие женщины расстраиваются, узнав от врача о низком весе своего будущего ребенка. Значит ли это, что малыш отстает в развитии? В ряде случаев маленький вес плода является вариантом нормы, например, при многоплодной беременности. Согласно наблюдениям, у невысоких худощавых женщин нередко рождаются дети с весом ниже нормы. Однако эти новорожденные не имеют никаких нарушений и полностью здоровы.
Результаты ультразвукового исследования матки
При проведении исследования, врач измеряет размеры матки и толщину, изучает ее стенки. Во время УЗИ доктор определит не находится ли матка в тонусе.
Как правило, нельзя говорить об угрозе прерывания беременности только по результатам ультразвукового исследования, для постановки этого диагноза необходимо проведение дополнительных исследований и анализов. Но иногда подобный диагноз может быть поставлен, если результаты УЗИ сочетаются с болями внизу живота и пояснице. Во время проведения исследования может обнаружиться повышенный тонус матки. Решение о лечении в данном случае должен принимать лечащий врач, изучив анализы и состояние будущей мамочки.
Если женщина приходит на УЗИ уже с диагнозом «угроза прерывания беременности», то исследованию подвергается и шейка матки: ее длина (в норме должна быть 4-5 см), диаметр, цервикальный канал. Бывают случаи, когда шейка матки начинает раскрываться на раннем сроке (16-18 недель) – это происходит из-за укорочения шейки матки, открытия внутреннего зева. В таком случае беременной ставится диагноз «истмико-цервикальная недостаточность» — это означает, что матка не может удерживать развитие беременности.
Итак, мы попытались расшифровать результаты ультразвуковых исследований, которые проводятся при беременности. Стоит учитывать, что отклонение того или иного показателя от нормы может свидетельствовать как об индивидуальных особенностях организма беременной, так и о развитии различных патологий.
Полную картину УЗИ может оценить только врач. В свою очередь, доктор, ведущий беременность, сопоставляет данные проведенного исследования с другими исследованиями, анализами и жалобами беременной, что позволяет ему поставить верный диагноз и назначить соответствующее лечение.
Дорогие женщины, не стоит безответственно относиться к своему состоянию во время беременности, любое недомогание, ухудшение состояния здоровья, боль являются поводом для обращения к врачу и проведения ряда необходимых исследований, которые помогут изучить состояние плода и выявить какие-либо отклонения или пороки на раннем сроке. Не забывайте проходить плановые ультразвуковые исследования, уже давно доказано, что они не оказывают влияния на плод, но в значительной степени помогают врачу дать заключение о ходе вашей беременности. Берегите себя и будущего малыша!
Советуем почитать: Какие ещё, кроме УЗИ, обследования и анализы нужно проходить при беременности
Мне нравится!
Группы риска
Необходимость провести исследование генетического здоровья будущего ребенка может возникнуть даже у здоровых мамы и папы, если оба родителям или один из них входит в так называемую группу риска по генетическим патологиям. Безусловно, вопрос здоровья ребенка заботит любую беременную, и любая может сделать НИПТ по собственному желанию, для этого не нужно иметь направление от генетика или особые основания. Но есть категории будущих мам, которым такое тестирование наиболее желательно провести.

Если базовый обязательный скрининг показал у женщины высокие риски рождения малыша с синдромом Дауна, синдромом Патау или другими хромосомными патологиями, неинвазивные методы станут достойной альтернативой травматичным инвазивным способам установить истину. В случае получения результата отрицательного, женщина может не беспокоиться и не соглашаться ни на какие инвазивные методы.
В случае получения положительного результата анализа и если женщина хочет оставить «особенного» ребенка, также не нужно больше ничего проходить. А вот если супруги примут решение о прерывании беременности, инвазивный прокол сделать все-таки придется, ведь новейший способ пренатального исследования не является основанием для аборта или искусственных родов на большом сроке по медпоказаниям.
Неинвазивный тест желательно сделать женщинам, у которых прежняя беременность завершилась рождением ребенка с хромосомными отклонениями, выкидышем на раннем сроке, замиранием на любом сроке. С возрастом женщин стареют и яйцеклетки, ухудшается их репродуктивное качество, а потому риски рождения детей с генетическими аномалиями тем выше, чем выше возраст беременной. Всем женщинам старше 35 лет, которые собираются родить ребенка, желательно сделать такой тест.

Женщинам, которые не уверены в отцовстве, а также женщинам, которые состоят в близкородственном браке, тест не просто желателен, а необходим. Не будет лишним пройти обследование и в том случае, если в роду были случаи рождения детей с генетическими проблемами как со стороны мужчины, так и со стороны женщины.
Стоит провести подобную диагностику и тогда, когда у мамы или папы в анамнезе есть пусть даже пролеченная алкогольная или наркозависимость – длительные вредные привычки приводят к мутациям определенных генов, ухудшению качества яйцеклеток и сперматозоидов, что нередко приводит к развитию нарушений хромосомного набора ребенка.

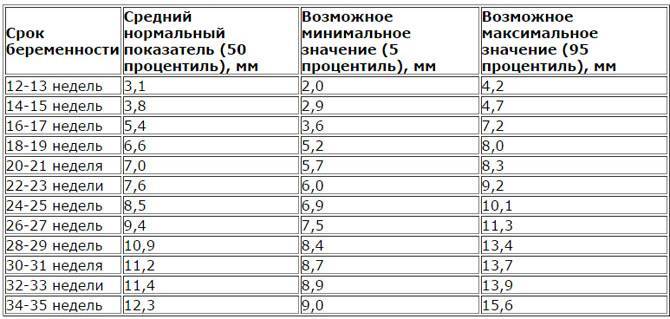
Измерение
Окружность животика плода начинают измерять не с ранних сроков, а только со второго триместра беременности, когда сам животик начинает хорошо визуализироваться на мониторе ультразвукового сканера. Размер представляет собой отрезок, который врач визуально прокладывает по линии печени, желудка и пупочной вены.

Сам по себе ОЖ не слишком информативен, а потому принято использовать соотношение длины бедра к окружности живота и окружности головы к всё той же ОЖ. Именно в таком качестве, дополняя общую фетометрическую картину, можно делать выводы о том, насколько хорошо и своевременно идёт развитие крохи.
Окружность живота даёт общее представление о состоянии брюшной полости и предположительном весе плода (опять же вкупе с длиной бедренной кости и размерами головки). Не стоит путать ОЖ с объёмом брюшной полости, диаметром животика и обхватом маминого живота. Очень часто женщины, ищущие подробную информацию об окружности животика плода, находят статьи, в которых все эти понятия смешаны воедино.
Рассчитать срок беременности
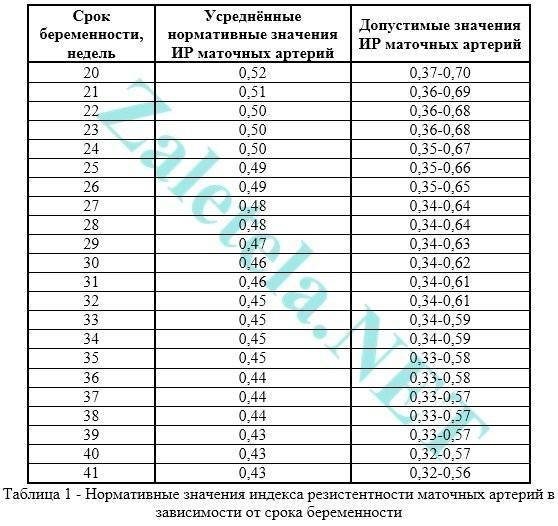
Отклонения кровообращения плода
Для предотвращения каких-либо нарушений в развитии будущего ребенка, беременной девушке следует постоянно контролироваться у квалифицированного врача. Так как патологические процессы в организме будущей матери, сказываются на отклонениях в развитии плода.
Врачи разделяют три формы, по которым разделяются нарушения обращения крови плода:
- Плацентарная (ПН). Является клиническим синдромом, при котором происходят структурные и функциональные изменения плаценты, что отражается на состоянии и нормальном развитии плода,
- Фетоплацентарная (ФПН). Является наиболее распространённым осложнением беременности,
- Маточно-плацентарная.
Схема действия кровообращения сводится к «мать – плацента – плод». Эта система помогает выводить вещества, которые остаются после обменных процессов, и насыщать организм плода кислородом и питательными веществами.
Также она защищает от попадания в систему плода вирусных инфекций, бактерий, и провокаторов болезней. Сбой кровообращения повлечет патологические изменения эмбриона.
Основные особенности и значение второго планового УЗИ
При первом осмотре врачи еще не могут увидеть абсолютно все процессы растущего организма, поэтому такая миссия перекладывается на второе плановое УЗИ, когда уже внутренние органы и системы малыша будут сформированы и почти закончат свое развитие.
На каком сроке делать второе УЗИ при беременности?
До не давнего времени всем беременным назначали прохождение УЗИ второго триместра с 22 по 24 неделю. Однако несколько лет назад эти временные рамки были сдвинуты.
Согласно приказам Минздрава, если УЗИ проводится в рамках тройного биохимического скрининга, то для него необходимо выбрать период с 16 по 20 неделю.
Если же никаких отклонений при первом скрининговом исследовании («двойном тесте») не наблюдалось, тогда врачи рекомендуют проводить лишь плановое УЗИ второго триместра на сроке 18-22 недель (однако не позднее 22 недели).
Этот срок установлен и Всемирной Организацией Здравоохранения, ведь именно сейчас ребенок начинает считаться потенциально жизнеспособным, а это значит, что искусственное прерывание беременности становится недопустимым.
Но есть и обратная сторона медали. Многие специалисты ультразвуковой диагностики говорят о том, что до 22 не представляется возможным диагностировать некоторые пороки развития сердечнососудистой системы плода. Лучше всего работу сердца малыша моно оценить начиная с 23-24 недели беременности.
Что поможет определить диагностика?
Поскольку к этому сроку в организме ребенка завершается не только закладка, но и формирование основных органов и систем, доктор сможет увидеть возможные анатомические пороки, аномалии развития, другие осложнения, которые потом трансформируются в тяжелые заболевания.
К тому же, в первом триместре врач просто не в состоянии рассмотреть какие-то проблемы, ведь кроха еще очень маленький, а на более позднем сроке – будет упущено драгоценное время.
При обнаружении любых отклонений или даже малейших подозрений на них, женщину отправляют на консультацию к генетику и на дополнительные обследования.
Некоторые проблемы при своевременном обнаружении можно скорректировать внутриутробно. Однако некоторые патологии могут привести к глубокой инвалидности или смерти ребенка. К сожалению, тогда врачи будут настаивать на прерывании беременности.
Об этом также может идти речь при обнаружении нехватки конечностей у малыша, при выявлении пороков, которые потребуют долгосрочных и дорогостоящих операций с невозможностью жизнедеятельности ребенка без применения специального оборудования или медицинских препаратов. Конечно, решение будет принимать сама женщина.
Далее доктор даст оценку размерам малыша: он посмотрит и на массу тела, и на длину конечностей, и на размеры внутренних органов, и на прочие параметры, чтобы сравнить их с общепринятыми нормами и оценить, соответствуют ли они этим показателям. Также вычитается темп роста всех показателей, в сравнении с результатами с прошлым исследованием.
Очень часто именно сейчас родители имеют возможность узнать, кто у них родится: мальчик или девочка, так как к этому времени уже сформированы половые органы крохи.
Правда, стоит отметить, что иногда все зависит от настроения вашего ребеночка: если он не захочет «показываться» и отвернется, либо закроется ручками, то его половая принадлежность останется для вас тайной (по крайней мере, до следующей процедуры).
После диагностики доктор подробно в протоколе опишет состояние ребенка (особенное внимание уделяется многоплодной беременности): как он располагается (предлежание на данном этапе еще не имеет такого значения, как в конце беременности, но информация все равно фиксируется), какие особенности функционирования его внутренних органов, насколько они правильны и т.д. Также оценивается развитие малыша относительно его гестационного возраста (то есть, заново определяется срок)
Помимо ребенка, доктор внимательно изучит, в каком состоянии сейчас находится ваша матка и плодное место (то есть, сама плацента, околоплодные воды и пуповина)
Помимо ребенка, доктор внимательно изучит, в каком состоянии сейчас находится ваша матка и плодное место (то есть, сама плацента, околоплодные воды и пуповина).
Причины повышения и понижения показателей по результатам исследования
Что может повлиять на изменение показателей гемостаза в сторону повышения или понижения? Причины повышения фибриногена по результатам анализа:
- менструация;
- прием гормональных препаратов, в т. ч. гепарина и антикоагулянтов;
- хирургическое вмешательство;
- амилоидоз;
- злокачественные образования;
- обширные ожоги;
- серьезное инфицирование;
- беременность;
- системные нарушения соединительных тканей.
Факторы снижения уровня фибриногена:
- сильные кровопотери;
- острый синдром ДВС;
- цирроз печени;
- наследственность;
- все стадии лейкоза;
- онкология;
- употребление таких средств, как рыбий жир, анаболики, гепарин, барбитураты, мужские половые гормоны.

Пристального внимания медиков заслуживает и изменение такого параметра, как АЧТВ (активированное частичное тромбопластиновое время). Норма по АЧТВ равна 25,4-36,9 с, превышение верхней границы параметра означает, что учеловека есть такие заболевания, как гемофилия, болезнь Хагемана, ДВС-синдром во второй и третьей стадии, фибринолиз, болезни печени, АФС.
Женщина, вынашивающая ребенка, должна внимательно относиться к беременности. Если специалист рекомендует пройти внеочередную гемостазиограмму, значит на это есть причины
Роль нормального кроветворения трудно переоценить, ведь благодаря этому организм живет и работает, что особенно важно при беременности
Причины аномального развития почек у плода
Гипоплазия или недоразвитость почки — это внутриутробная аномалия, при которой почка имеет маленькие размеры и неправильно функционирует. Отклонение встречается менее чем в 0,2% всех беременностей.
Развитию гипоплазии почки способствуют следующие факторы:
- поездки в тёплые страны на ранних сроках, нахождение на солнцепёке, перегрев;
- удары в живот, падения;
- влияние алкоголя и табакокурения;
- воспаления матки;
- обострение пиелонефрита, инфицирование плода;
- негативное влияние лекарственных препаратов;
- пищевое отравление, вызвавшее интоксикацию организма;
- маловодие;
- ТОРЧ-инфекции у матери;
- тромбоз почечной вены у плода;
- воздействие ионизирующего облучения.
На УЗИ гипоплазия легко заметна, почки визуализируются с 14 недели беременности. В этом поможет высокоточный 3D аппарат. Почка отображается на экране монитора как овальное или бобовидное образование в продольном сканировании и округлое в поперечном.
Почка — это парный орган, расположенный по обе стороны от позвоночника. Основой органа является почечная лоханка, состоящая из сливающихся друг с другом почечных чашек. Лоханка плавно сужается и переходит в мочеточник, который ведёт в мочевой пузырь. Сам мочеточник у здорового плода не визуализируется на УЗИ.
У здорового органа диаметр почечной лоханки составляет 4-5 мм на 2 триместре и 7 мм на 3 триместре. Структурно-функциональной единицей почки является нефрон, который осуществляет фильтрацию. На 1 скрининге можно убедиться в наличии или отсутствии почек, в односторонней или двухсторонней недоразвитости (гипоплазии), удвоении почки, а также в нормальном или аномальном расположении. Но о функциональности органа станет ясно на 2 скрининге.
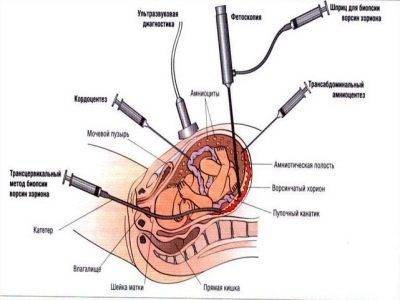
Инвазивное тестирование
Хромосомы синдрома Эдвардса вероятнее всего определить данным методом. Однако он обязательно предполагает оперативное вмешательство и проникновение в оболочки эмбриона. Отсюда риск прерывания беременности и развития осложнений, отчего тест назначается только в крайних случаях.
На сегодня известны три типа взятия образца:
- БВХ (биопсия ворсин хориона). Основное преимущество метода — образец берется, начиная с 8-й недели беременности, что позволяет на ранних сроках определить осложнения. Для исследований нужен образец хориона (один из слоев оболочки плаценты), структура которого схожа со структурой эмбриона. Данный материал позволяет диагностировать внутриутробные инфекции, генетические и хромосомные болезни.
- Амниоцентез. Анализ проводится, начиная с 14-й недели беременности. В этом случае зондом протыкаются амниотические оболочки эмбриона, инструмент собирает образец околоплодных вод, содержащих в себе клетки будущего ребенка. Риск развития осложнений от такого исследования гораздо выше, чем в предыдущем случае.
- Кордоцентез. Срок — не ранее 20-й недели. Здесь берется образец пуповинной крови эмбриона. Сложность в том, что при взятии материала у специалиста нет права на ошибку — он должен попасть иглой точно в сосуд пуповины. На практике это происходит так: через переднюю стенку брюшины женщины вводится пункционная игла, которая собирает порядка 5 мл крови. Процедура проходит под контролем УЗИ-устройств.
Все вышеописанные методы нельзя назвать безболезненными и безопасными. Поэтому их проводят только в случаях, когда риск генетического заболевания у плода выше риска развития осложнений от взятия материала для анализа.
Родителям надо помнить, что ошибка медика при процедуре может привести к проявлению серьезных заболеваний, врожденных пороков у будущего ребенка. Нельзя исключить и риск внезапного прерывания беременности от подобного вмешательства.