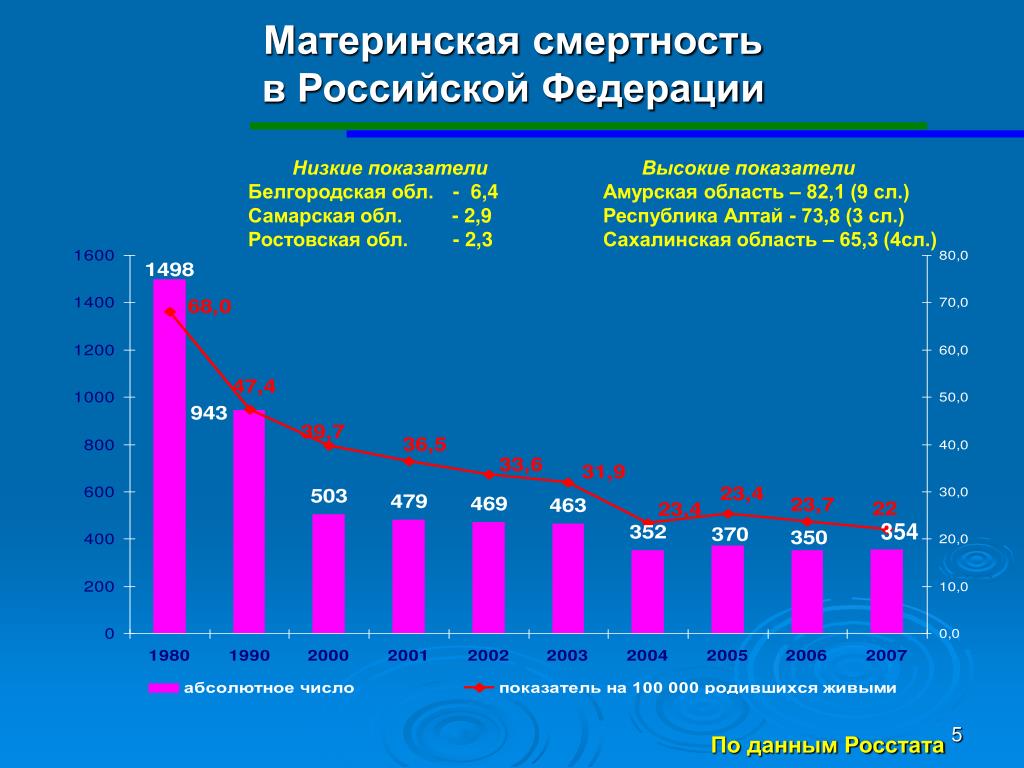
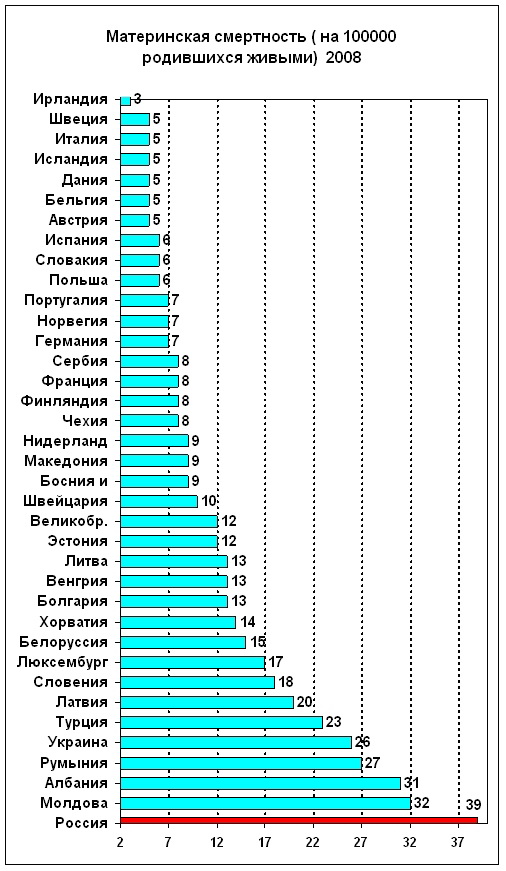
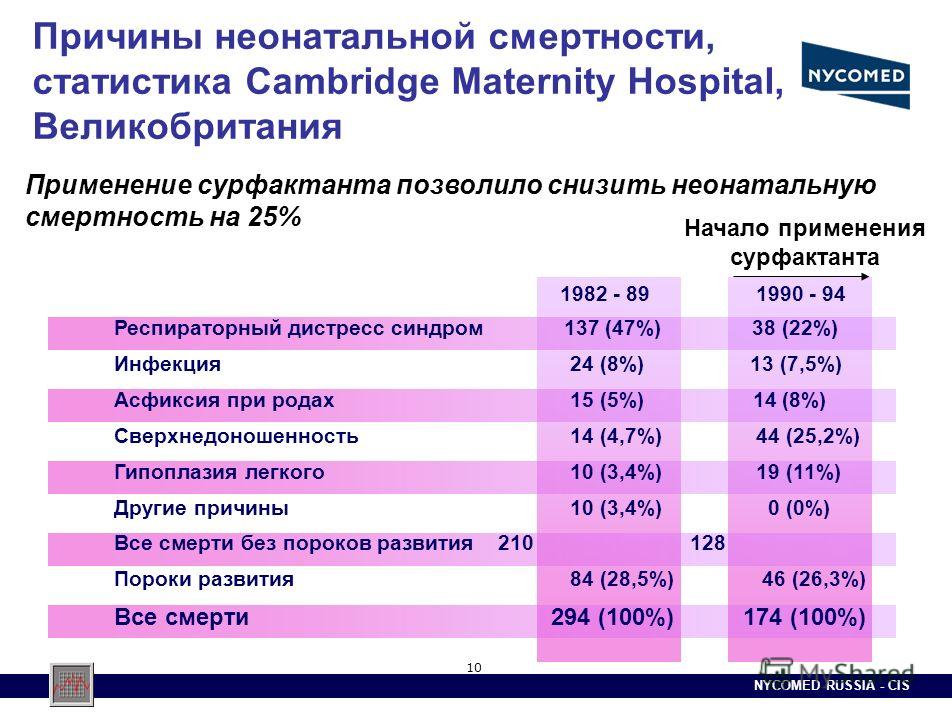
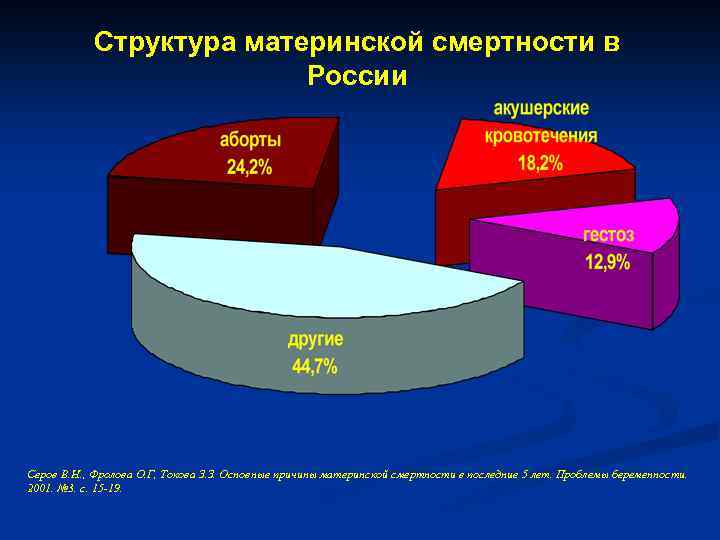
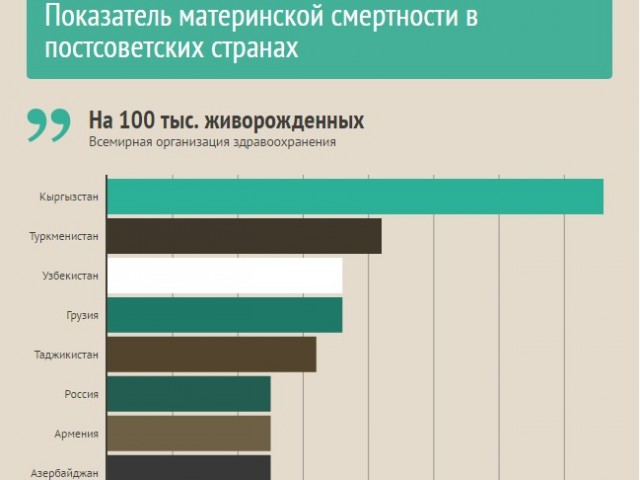
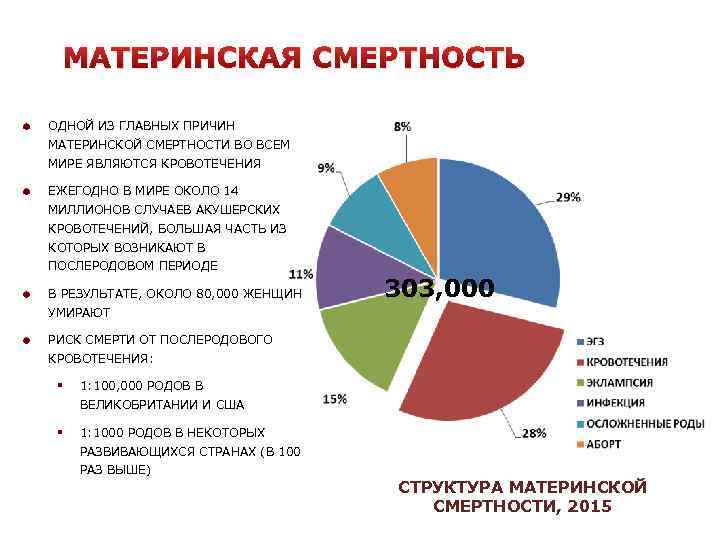
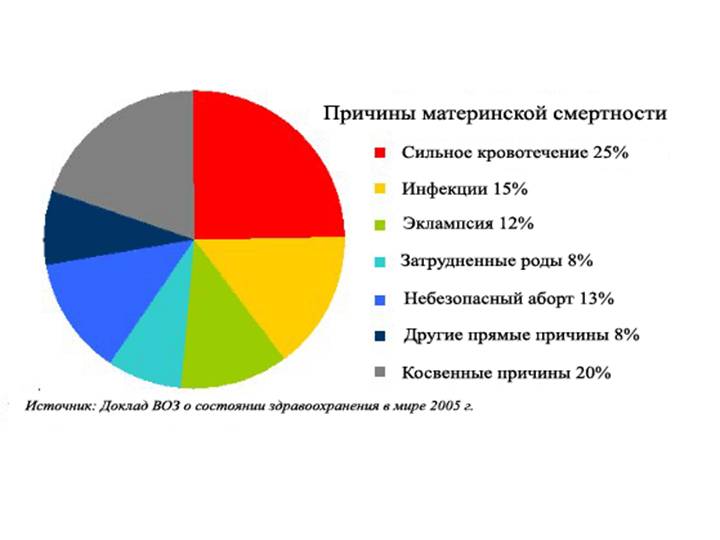
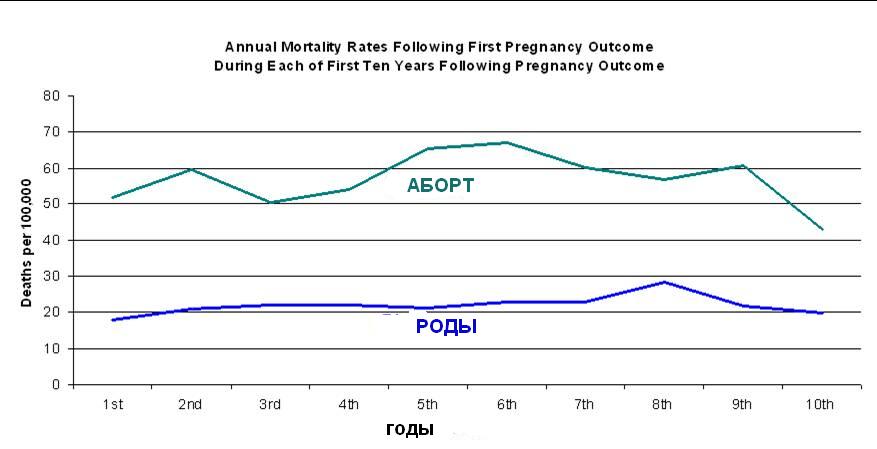
Почему женщины иногда умирают во время родов, какова статистика смертности в России?
Содержание статьи
- 1910-е
- Многодетность опасна для здоровья
- Кровотечение в родах
- Коварный убийца. HELLP-синдром
- Роды в 1920-х
- Основные причины
- Естественные
- В ДТП
- От болезней
- От алкоголя
- Прочее
- Недостигнутая цель
- Прогноз и соотношение смертности и рождаемости
- Смерть в результате осложнений после хирургического вмешательства
- Что не так с динамикой и в чем смысл врать по статистике?
- 1900-е
- Почему женщины умирают
- Поздние роды: статистика по возрастам
- Причины
- Вредные привычки
- Заболевания
- Предродовые факторы
- Беременность с высоким риском
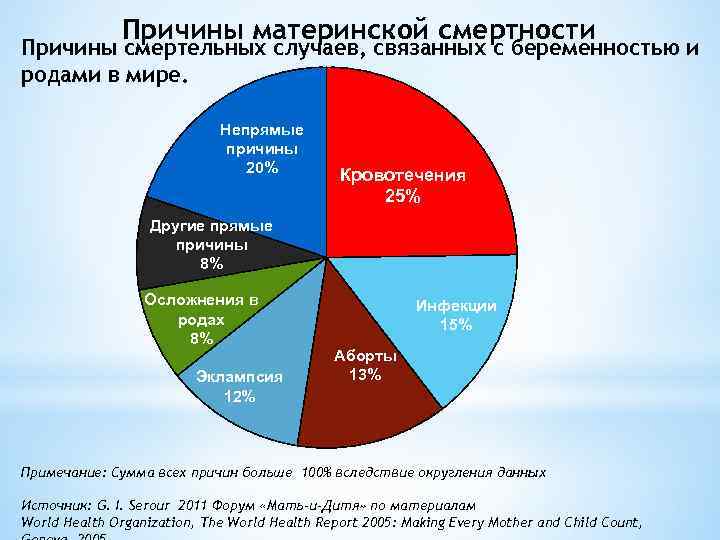
- Кровотечения
- Врачебные ошибки
- Инфекции
- Заключение.
1910-е
Хотя и большинство женщин все еще приглашает на роды повитух (реже — врачей), в 1914 году уже появился первый «родильный дом». Тогда же врачи в США начали использовать метод обезболивания, который назывался «сумеречный сон» (Twilight Sleep) — женщине давали морфин или скополамин. На протяжении родов женщина погружалась в глубокий сон.
Проблема заключалась в том, что риск смерти матери и дитя в этом случае возрастал.
При этом 90% врачей даже не получили формального образования.
В 1913 году на всей территории России насчитывалось всего девять детских консультаций и лишь 6824 койки в родильных домах. В крупных городах охват стационарным родовспоможением составлял всего 0,6% . Большинство женщин продолжало традиционно рожать дома с помощью родственниц и соседок или приглашало к себе повивальную бабку, повитуху, а только в сложных случаях — врача-акушера.
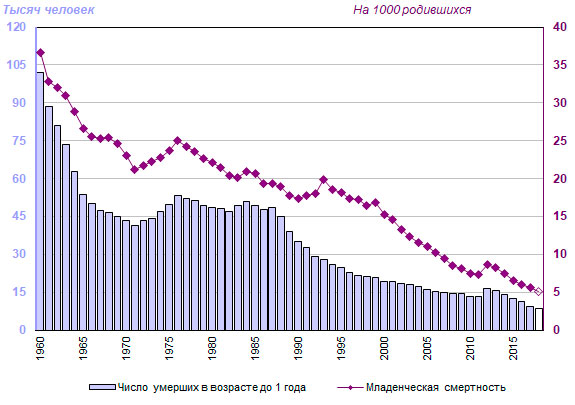
По статистике, в процессе родов (в основном от сепсиса и разрывов матки) ежегодно умирало более 30 000 женщин. Чрезвычайно высокой была также смертность среди детей первого года жизни: на 1000 родившихся умирало в среднем 273 ребенка. Согласно официальным данным начала XX века, лишь 50 процентов жительниц Москвы имели возможность получения профессиональной медицинской помощи при родах в стационаре, а в целом по стране этот процент составлял всего лишь 5,2% для жительниц городов и 1,2% в сельской местности.
Первая мировая война и последовавшая за ней революция 1917 года замедлили развитие медицины в стране и вызвали деградацию. Разрушалась инфраструктура, а врачей призывали на фронт.
В России после событий октября 1917 года тоже произошли изменения. Изменилась в первую очередь сама система оказания помощи беременным и роженицам.
Специальным декретом 1918 года был создан Отдел охраны материнства и младенчества при Народном комиссариате государственного призрения. Этому отделу и отводилась главная роль в решении грандиозной задачи — строительства «нового здания социальной охраны грядущих поколений».
Многодетность опасна для здоровья
Даже одна-единственная беременность – это огромный стресс для женского организма. Изменение гормонального статуса и иммунной системы, увеличение массы тела и объема кровотока, появление дополнительных затрат на постройку и питание нового организма – все это может серьезно сказаться на здоровье женщины. Если же таких беременностей несколько, опасность для женского организма возрастает многократно – и, к сожалению, даже не пропорционально количеству беременностей, а в прогрессии.
После беременности организм женщины восстанавливается не менее двух лет. Каждая последующая беременность требует более длительного периода восстановления, а также наносит новый ущерб женскому организму. Если никаких осложнений и последствий во время первой беременности не случилось – можно считать, что женщине очень повезло. Но совершенно не факт, что ей точно так же повезет и при последующих беременностях. Хотя, конечно, очень многое зависит от наследственности, общего статуса здоровья женщины и ее физической формы.
О вреде, который беременность может нанести организму женщины, не принято говорить. Более того, в масс-медиа все шире распространяется миф о том, что беременность и роды омолаживают и оздоравливают женский организм, являясь настоящим эликсиром молодости (http://health-medicine.info/beremennost-omolazhivaet-organ…/). Давайте посмотрим, почему это утверждение очень далеко от истины.
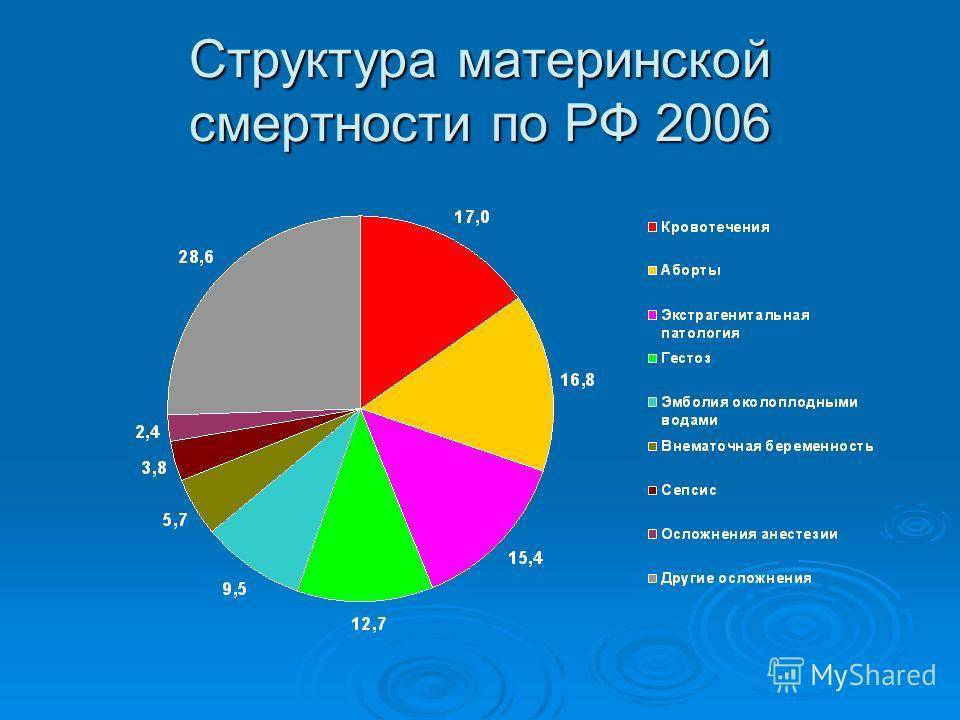
Кровотечение в родах
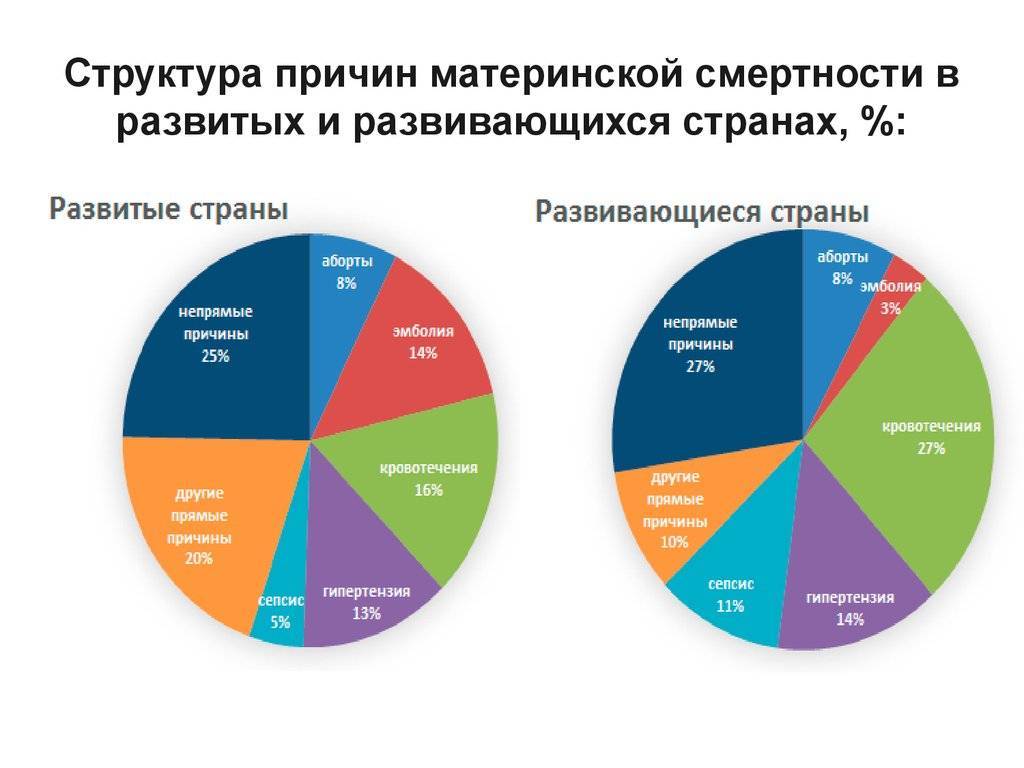
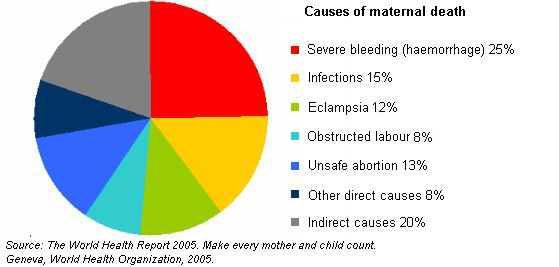
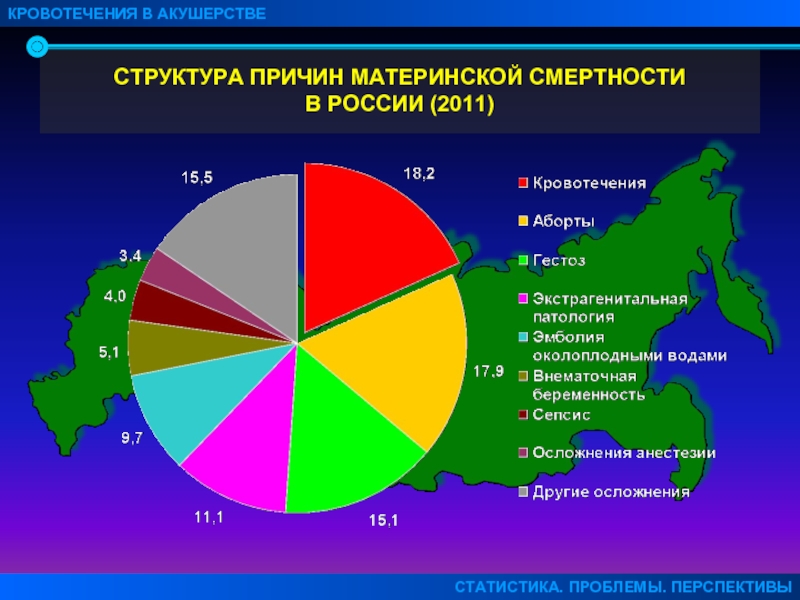
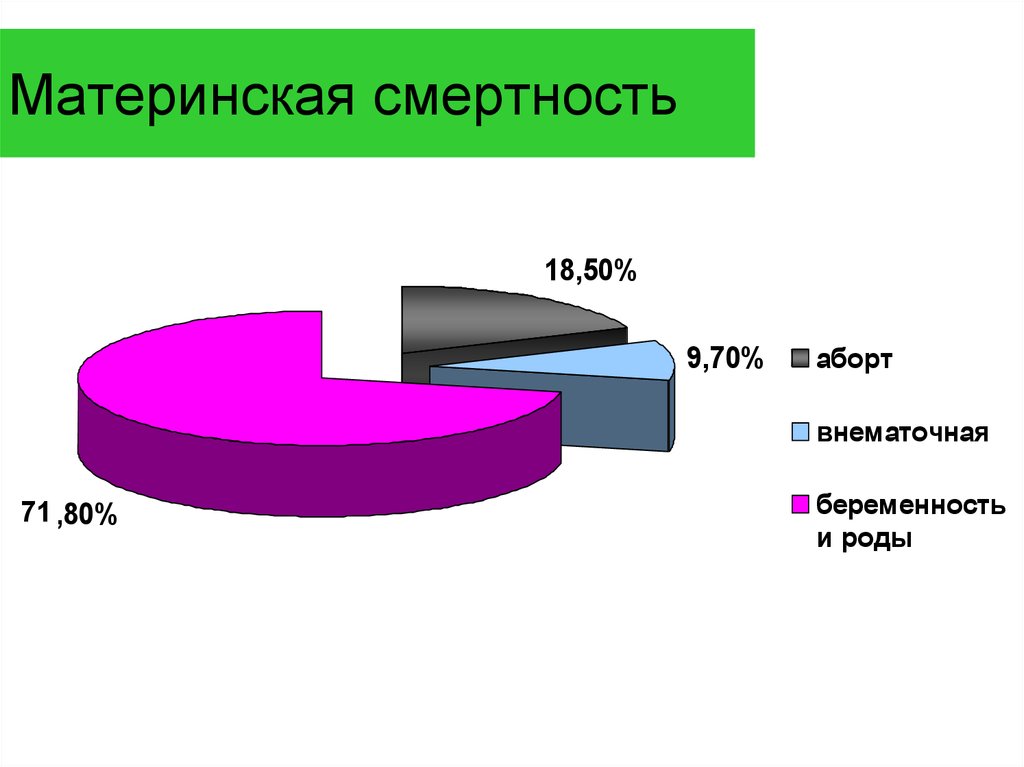
Оказывается, что в 90% случаях причиной смерти пациенток перинатальных домов является кровотечение. Как правило, оно наступает в послеродовом периоде. После смерти женщины создается комиссия по расследованию данной ситуации. Оказывается, что внимательное прочтение медицинской карточки беременной показывает, что у той были угрожающие факторы. Если бы врач был более внимательный, то катастрофы получилось бы избежать. На практике – мало какой врач будет изучать амбулаторную карту беременной, если та приехала со схватками.
Обратите внимание!
Вы сейчас находитесь в ожидании своего малыша? Акушеры-гинекологи рекомендуют не пренебрегать консультациями врача. Обязательно сдайте все необходимые анализы для беременной. По их результатам можно будет понять тактику ведения беременности и родовспоможения. При незначительном ухудшении самочувствия вы должны обращаться к врачу-гинекологу. Не стоит рисковать своим здоровьем и жизнью, если есть возможность предотвратить многие критические ситуации.
Ольга, 29 лет: «Я ответственно подошла к процессу родов и беременности в целом. Еще на этапе беременности я несколько раз сдавала кровь на женские и мужские гормоны. По их результатам у меня был понижен прогестерон и повышен тестостерон. Всю беременность принимала дюфастон. Роды проходили посредством кесарева сечения. Если бы они были естественные, я не смогла бы родить, так как повышенный тестостерон (мужской гормон) блокирует родовую деятельность женщины».
Дмитрий Ильенко, врач акушер-гинеколог: «Не стоит опускать из внимания клиническую картину послеродовой смертности. Как правило, молодая мама уже на 3 день выписывается из роддома. И в домашних условиях у нее может начаться осложнение – открыться кровотечение, понизиться давление и т.д. Родным и близким рекомендуется в течение месяца после родов не выпускать молодую маму из поля зрения. При ухудшении самочувствия женщины, необходимо обращаться в скорую помощь».
Чтобы избежать смерти в родах – мало доверить свою жизнь врачам. Нужно заранее выбрать перинатальный центр с квалифицированным медперсоналом, обращаться к врачам при любой боли в области живота, ни в коем случае не принимать решение рожать дома и следить за своим самочувствием самостоятельно. В большинстве стран мира беременная сама отвечает за свою жизнь и за жизнь будущего ребенка – повышайте свои знания в области акушерства.
Коварный убийца. HELLP-синдром
Очень сложная патология, обычно возникающая на последних неделях беременности (очень редко – в первые дни после родов) и тесно связанная с поздними токсикозами. Причины возникновения HELLP-синдрома достоверно не установлены, есть несколько десятков гипотез, но ни одна не признана основной. Называют аутоиммунные заболевания, генетическую предрасположенность, прием препаратов и веществ, нарушающий деятельность печени женщины.
Патология комплексная: происходит разрушение эритроцитов, увеличение количества ферментов печени, уровень тромбоцитов снижается, что вызывает нарушение свертываемости крови, её сгущение. Ткани печени матери подвергаются разрушению (гепатоз), наблюдаются болевые симптомы в подреберье, выраженная желтушность кожных покровов. Верный симптом этого заболевания – отечность, рвота, быстрая утомляемость.
Если вовремя не принять меры, роженица может впасть в кому и погибнуть: при этом заболевании вероятность благоприятного исхода составляет не более 25-35%, ведь недаром HELLP прозвали «ночным кошмаром акушеров». Смерть наступает в результате осложнений: кровоизлияния в головной мозг, тромбозы, острая печеночная недостаточность…
Диагностика синдрома производится на основании лабораторных анализов крови, УЗИ, анализа мочи, компьютерной томографии. После экстренной госпитализации, если диагноз установлен, требуется немедленная стимуляция родовой деятельности или срочное кесарево сечение, если естественные роды невозможны по сроку или состояние матери с каждым часом ухудшается.
Почему HELLP синдром медики называют «ночным кошмаром»? Потому что на ранних стадиях его трудно диагностировать, особенно если у врача небольшой опыт или он невнимателен. Заболевание быстро прогрессирует и справиться с ним на поздних стадиях бывает очень сложно.
Если вовремя принять меры, жизни матери и малыша ничего не угрожает, но придется длительно лечиться в стационаре, стабилизировать показатели крови у матери, восстановить работу печени и почек. Показано переливание крови и плазмы, назначаются различные медикаменты.
Смерть при родах в результате HELLP встречается примерно в 4% от общего количества смертей рожениц.
Роды в 1920-х
Практически во всех развитых странах в эти годы происходит настоящая революция в акушерском деле. Теперь роженицу уже нередко посещали врачи, которые, правда, считали роды скорее «патологическим процессом». «Нормальные роды», без вмешательства врачей, теперь стали большой редкостью. Очень часто врачи начали применять метод расширения шейки матки, давать женщине эфир на второй стадии родов, делать эпизиотомию (рассечение промежности), применять наложение щипцов, вытаскивать плаценту и медикаментозно заставлять матку сокращаться.
Женщинам СССР теперь было предложено систематически наблюдаться в женских консультациях, им полагались дородовой патронаж и ранняя диагностика патологии беременности. Власти изо всех сил боролись с «социальными» болезнями, такими как туберкулез, сифилис и алкоголизм.
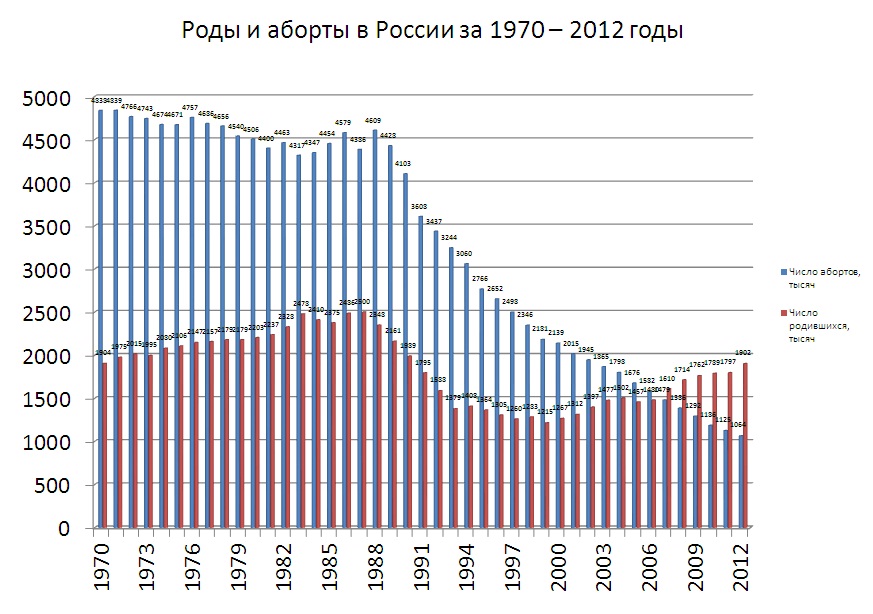
В 1920 году РСФСР стала первым государством мира, узаконившим аборты. Декрет 1920 года разрешал производить аборт только врачу в больнице, для операции было достаточно простого желания женщины.
В декабре 1920 года Первое совещание по охране материнства и младенчества выносит решение о приоритете развития учреждений открытого типа: ясли, консультации, молочные кухни. С 1924 года женские консультации начинают выдавать разрешение на бесплатный аборт.
Постепенно решается и проблема подготовки квалифицированных кадров. Большой вклад в её решение внесли созданные в 1922 году в Москве, Харькове, Киеве и Петрограде институты охраны материнства и младенчества.
Основные причины
Главная причина смертей россиян ‒ различные болезни. От старости умирают лишь 5 % населения, от внешних причин 7,9 % в частности от несчастных случаев на транспорте 1 %, из них смертей в ДТП 0,8 %.

Естественные
Основными естественными причинами смерти являются болезни кровообращения, органов дыхания, пищеварения, инфекционные болезни, онкологические заболевания и т.д., а также старость. В 2018 году по естественным причинам умерли 89,6% россиян.
В ДТП
Согласно Росстату в дорожно-транспортных происшествиях в 2018 году погибли 14302 человека. Девять тысяч человек погибли в автокатастрофах. Четыре тысячи погибших в ДТП были пешеходами, а остальные 1227 случаев относятся к гибели мотоциклистов и велосипедистов. Погибших мотоциклистов в статистике по ДПТ меньше, чем автомобилистов, однако автомобильный транспорт безопаснее. Статистика смертей на дорогах России это не отражает, поскольку автомобилистов численно больше.

По данным ГИБДД смертность в ДТП в 2018 году снизилась по сравнению с предыдущим годом на 5 %. Кроме того, в течение многих лет снижается общее число происшествий на дорогах. Гибель в ДТП сокращается из-за уменьшения потребления алкоголя, ужесточения наказаний за нарушение ПДД, появления видеорегистраторов, повышения качества автопарка. Однако смертность на дорогах в нашей стране по сравнению с Катаем, США и Европой остается высокой. Очевидно, правительству и дальше следует принимать меры снижению числа ДТП.
От болезней
Чаще всего в 2018 году россияне умирали от болезней кровообращения. Росстат подразделяет статистику по кровообращению на ишемические болезни сердца ‒ 28,4 % и цереброваскулярные болезни (в том числе инсульт) ‒ 14,4 % всех смертей.

Смертность от рака в России находится на втором месте ‒ 16,6 % или 203 человека на 100000 населения. Этот показатель вырос по сравнению с предыдущим годом. В 2016 году от рака умерли 200,6 человек на 100000 населения.
За последние 10 лет заболеваемость россиян раком выросла на 23,7 %. Медики объясняют прирост показателя «старением» населения. В течение жизни до 75 лет риск развития рака у женщин составляет 23,4 %, у мужчин ‒ 30,3%. Женщины чаще всего страдают от рака молочной железы ‒ 20,6 % онкологических заболеваний, а мужчины от рака трахеи, бронхов и легкого ‒ 16,9 %.
Пневмония является распространенной причиной смерти. От пневмонии в 2018 году умерло девятнадцать тысяч человек. Смертность от пневмонии составляет около 1 %.
А вот вероятность умереть от кори ничтожно мала. В 2018 году от кори умер 1 человек. Среди вирусных заболеваний высокой летальностью отличаются гепатиты. От ветрянки у взрослых нельзя умереть, по крайней мере, статистика это не фиксирует.
Высок показатель от туберкулеза ‒ 0,5 %, или 8,6 тысяч человек в 2018 году. Смертность от туберкулеза в России за последние годы регулярно снижается.
Посмотреть диаграмму по причинам можно здесь:

От алкоголя
Статистика смертности от алкоголя ведется Росстатом весьма подробно.

Смерти от алкоголя в России составляют 1,85 % всех случаев. Статистика подразделяет летальные исходы на интоксикацию алкоголем, пагубное употребление, алкогольные психозы. От алкоголя россияне умирают в два раза чаще, чем в ДТП. Примечательно, что гибели от алкоголя одинаково подвержены городские и сельские жители.
Прочее
Статистику смертности от наркотиков в России также ведет Росстат. В 2018 году от наркотиков погибло больше четырех тысяч человек в основном в результате случайных отравлений, а не наркозависимости. Согласно статистике систематическим употреблением вызвана 1/27 часть наркотических смертей.
Учет случаев от домашнего насилия отсутствует, поскольку для этого нет законодательной базы. По неподтвержденным данным от домашнего насилия в России погибает от 10 до 14 тысяч женщин. Статистика по домашнему насилию появится только спустя год после принятия закона о домашнем насилии.
Статистики смертности от курения формально нет, поскольку она ведется по болезням в качестве причин, а непосредственно от курения люди не умирают. Но врачи считают, что до половины курящих людей умирают от болезней, связанных с курением.
В результате самоубийств в России за 2018 год умерли 18,2 тыс. человек и 20,2 тыс. за 2017 год. Суициды составляют 1 %.
Статистика смерти от прививок не ведется, так как это единичные случаи. Обычно негативные последствия прививки проявляются лишь в ухудшении здоровья.
Статистику смертности в армии России ведет Министерство обороны, а не Росстат. Минобороны не публикует данные о потерях в армии с 2010 года.
Недостигнутая цель
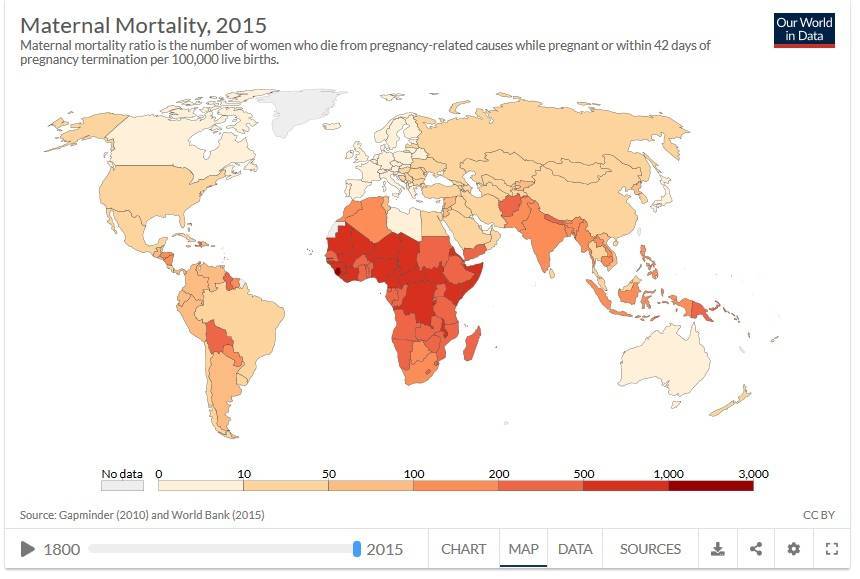
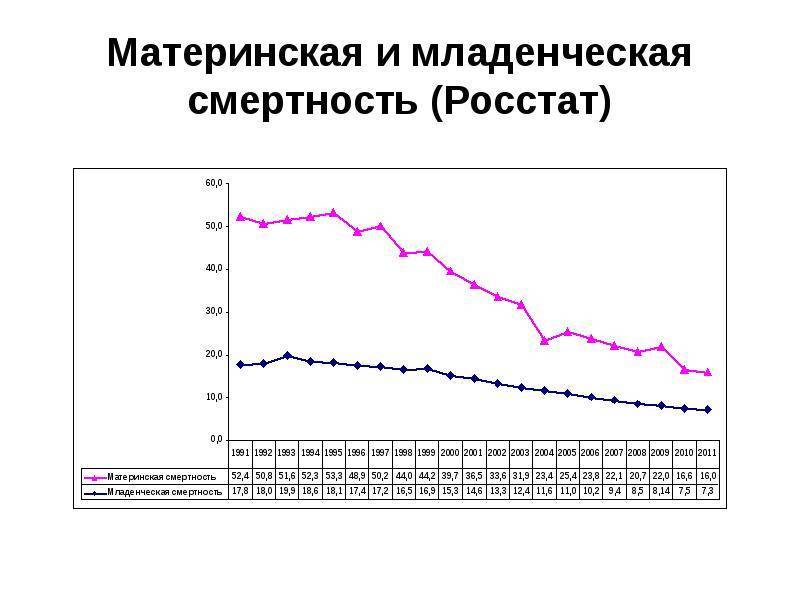
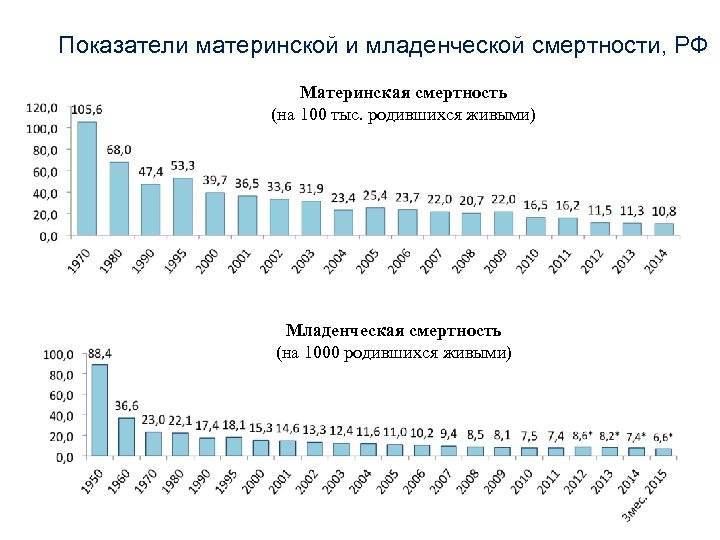
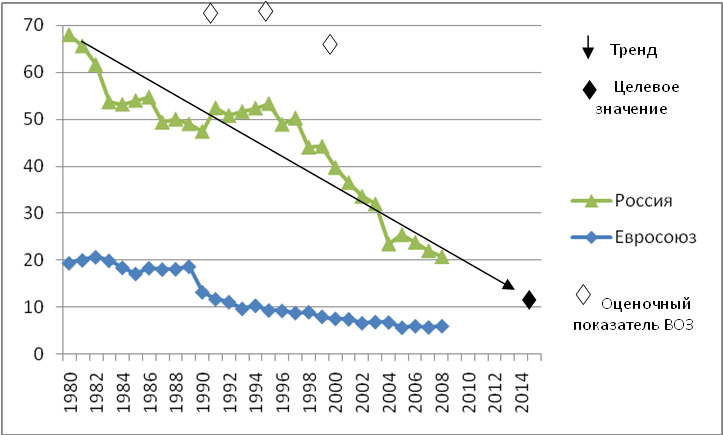
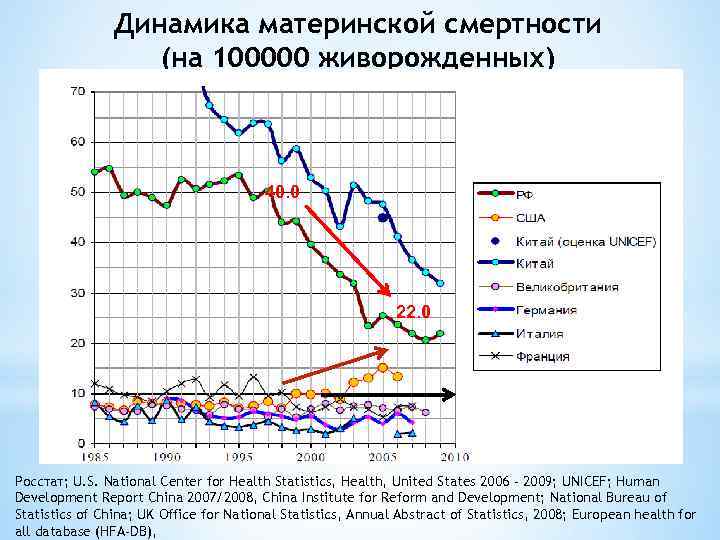
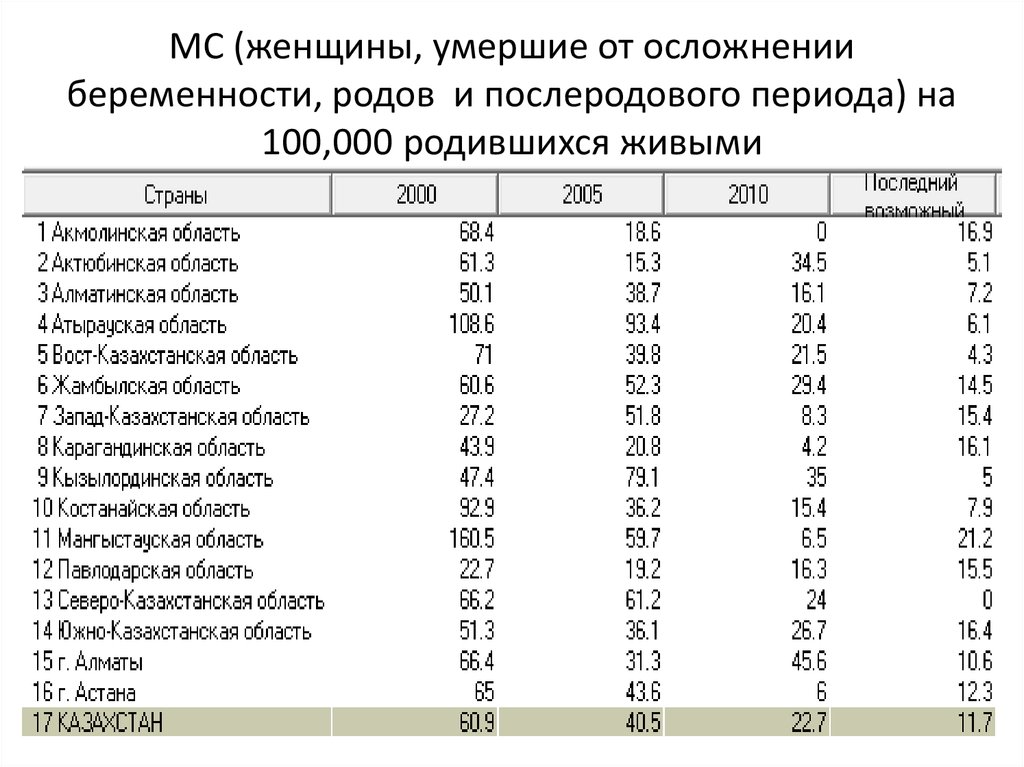
Но, хотя это сокращение, конечно, стоит отпраздновать, оно демонстрирует небольшую отдачу от крупных глобальных обязательств. На первой всемирной конференции по проблемам женщин, состоявшейся в Мексике в 1975 году, был отмечен высокий уровень материнской смертности, и были приняты меры для ее сокращения. В 1994 году 179 правительств на международной конференции по народонаселению и развитию в Каире дали совместное обещание, что к концу столетия они сократят вдвое показатель материнской смертности, зарегистрированный в 1990 году, а затем снова вдвое уменьшат этот показатель к 2015 году. Но этого не произошло.
В 2001 году государства-члены ООН согласились с Целями развития тысячелетия, которые включали призыв сократить количество смертей среди матерей на три четверти к 2015 году. Хотя Цели развития тысячелетия активизировали усилия, целевой показатель сокращения материнской смертности не был достигнут в странах с самыми высокими уровнями смертности. Фактически, это была цель, прогресс в достижении которой оказался наиболее медленным. По данным Всемирной организации здравоохранения, в период с 1990 по 2005 год уровень материнской смертности снижался в среднем на 2,3% в год — ниже 5,5%, необходимых для достижения Цели развития тысячелетия. А сейчас этот спад, похоже, не продолжается.
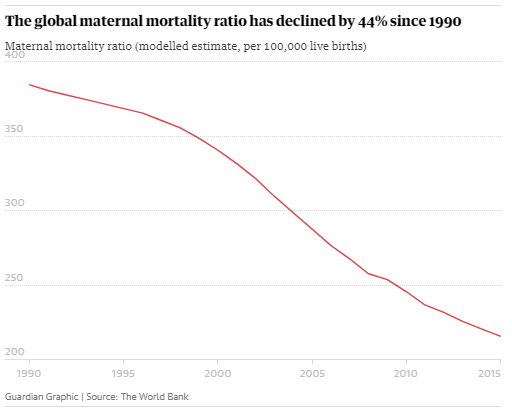
Сокращение среднего уровня материнской смертности в мире с 1990 по 2015 год
Когда существует высокий уровень смертности, относительно простые вмешательства — повышение осведомленности женщин о важности обращения за медицинской помощью во время беременности и родов, обучение сотрудников в сфере здравоохранения выявлению признаков проблем — принесет довольно быстрые победы. Но, по словам Аннеки Кнутссон, начальника отдела сексуального и репродуктивного здоровья в фонде ООН (ЮНФПА), более быстрое изменение ситуации требует большей политической воли и большего количества денег
«Любое вмешательство, которое приводит женщин в медицинский центр для дородовой медицинской помощи, информирует женщин о важности обращения за помощью или уменьшает количество домашних родов в одиночку, окажет большое влияние, — говорит она, — Когда вы достигаете уровня около 200 смертей (на каждые 100 тысяч живорождений — ред.), есть очень много других вмешательств, которые необходимо внедрить в систему здравоохранения, чтобы уменьшить смертность еще сильнее. Это связано с компетентным персоналом на месте и средствами, которые в дополнение к безопасным нормальным родам могут обеспечивать переливание крови, кесарево сечение или другие типы оказания помощи при родах. Это требует более долгосрочных и сложных инвестиций в систему здравоохранения. Это одна из причин, почему темпы снижения замедляются»
Но, по словам Аннеки Кнутссон, начальника отдела сексуального и репродуктивного здоровья в фонде ООН (ЮНФПА), более быстрое изменение ситуации требует большей политической воли и большего количества денег
«Любое вмешательство, которое приводит женщин в медицинский центр для дородовой медицинской помощи, информирует женщин о важности обращения за помощью или уменьшает количество домашних родов в одиночку, окажет большое влияние, — говорит она, — Когда вы достигаете уровня около 200 смертей (на каждые 100 тысяч живорождений — ред.), есть очень много других вмешательств, которые необходимо внедрить в систему здравоохранения, чтобы уменьшить смертность еще сильнее. Это связано с компетентным персоналом на месте и средствами, которые в дополнение к безопасным нормальным родам могут обеспечивать переливание крови, кесарево сечение или другие типы оказания помощи при родах
Это требует более долгосрочных и сложных инвестиций в систему здравоохранения. Это одна из причин, почему темпы снижения замедляются».
Прогноз и соотношение смертности и рождаемости
В конце 2018 года Росстат составил три варианта прогноза относительно изменений численности населения в России. В лучшем случае к 2025 году количество россиян возрастет до 153 млн., а в худшем – уменьшится до 138 млн.
Увеличение планируется за счет снижения уровня смертности и увеличения рождаемости. Первую часть плана выполнить много легче. Причина в том, что в детородном возрасте в настоящее время находится малочисленное поколение, родившихся в России в 90ые годы. На одну женщину приходится 1,6 ребенка.
Мерами соцподдержки планируется поднять этот показатель в ближайшие пять лет до 1,7. Следующее увеличение количества женщин репродуктивного возраста ожидается в 2033 – 2035 годах.
Пока же прироста населения в стране не наблюдается. В 2017 году процент убыли поднялся до 0,9, а в 2018 году составил уже 1,5 %. И это с учетом прибывших мигрантов.
Смерть в результате осложнений после хирургического вмешательства

Речь идет в основном о кесаревом сечении. Как и любая хирургическая операция, кесарево несет риск для роженицы. Иногда к кесареву прибегают, когда состояние здоровья женщины существенно ухудшилось, либо естественные роды оказались ей не по силам.
Сама по себе операция кесарева сечения не слишком сложная, даже для малоопытного хирурга. Всегда наготове кровь и плазма для переливания, состояние пациентки отслеживается с помощью приборов, на крайний случай – рядом реанимация. В процессе операции смерть роженицы наступает крайне редко, большинство случаев попадает на послеродовой период. Часты внутренние кровотечения и осложнения, малейшая халатность или недосмотр персонала приводят к трагедии, а реаниматологи уже не успевают спасти женщину.
Что не так с динамикой и в чем смысл врать по статистике?
Очень странным выглядит то, что у нас число смертей растет прямо параллельно числу заболеваний даже без небольшого отставания. В европейских странах это не так. Сперва там начался подъем заболеваемости второй волны, а потом начался и подъем смертности. А у нас, во-первых, эти две волны совпали практически, пошел рост числа заболевших, и практически одновременно пошел рост числа умерших, что странно выглядит.
Что еще выглядит не очень понятно. У нас летальность вируса не снижается, пропорция тех, кто умер и тех, кто заразился, остается примерно на том же уровне, хотя в Европе она снизилась во много-много-много раз. Она даже в США снизилась во много раз. Тут можно, допустим, возразить, что у нас якобы изначально было развернуто более мощное тестирование, что у нас изначально быстро тестировали. И это отчасти правда: в Европе тестировали поначалу очень плохо и мало, но это недостаточное объяснение, не исчерпывающее.
Наша статистика на стопкоронавирус.рф настолько кривая, управляемая, искаженная, обрезанная, причесанная, выровненная, что в ней нужно ковыряться, нужно заморочиться и быть специалистом. В ней даже при первом рассмотрении видно очень много вранья, зарисовок и художеств каких-то совершенно нелепых.
Этот сайт рассчитан на непритязательную публику, которая не понимает, что так быть не может, так цифры себя не ведут. Она нужна для того, чтобы убедить людей, чтобы они не беспокоились, выходили и голосовали за обнуления, вот, для чего это сделано. Это абсолютно понятно.
Вся задача государственной пропаганды, всего госаппарата, всей машины в марте, апреле, мае, июне была заточена на то, чтобы минимизировать восприятие угрозы вируса. Чтобы выгнать людей на улицы для голосования, чтобы как можно меньше пострадала экономика, чтобы как можно меньше платить людям. Это моё мнение.
В общем, нам врут, как только умеют. Огромное число чиновников, каких-то аппаратчиков, занимаются враньем. Они сидят все утро и созваниваются, наверное, совещаются: «как же нам соврать сегодня?», «какую цифру нам нарисовать?». Тысячи людей заняты в этом вранье. И все это началось из-за обнуления, а потом все это с тех пор так и продолжается. Я думаю, что они сами все это понимают, но они же не могут взять и резко перейти к правде. Бац — и у нас число зараженных подпрыгнет в три-четыре раза, число умерших тоже подпрыгнет, допустим, в три раза. Как они это будут объяснять?
Это очень громоздкая система, которая изначально так выстроена. И медицинское кодирование, свидетельство о смерти в больницах, оно тоже построено так, чтобы специально как можно меньше указывать ковид. Приказано вскрывать всех, кто умер с подозрением на ковид, находить малейшие хронические заболевания и, по возможности, вписывать эти хронические заболевания как главные причины смерти, а ковид указывать как сопутствующее или вообще не указывать.
1900-е
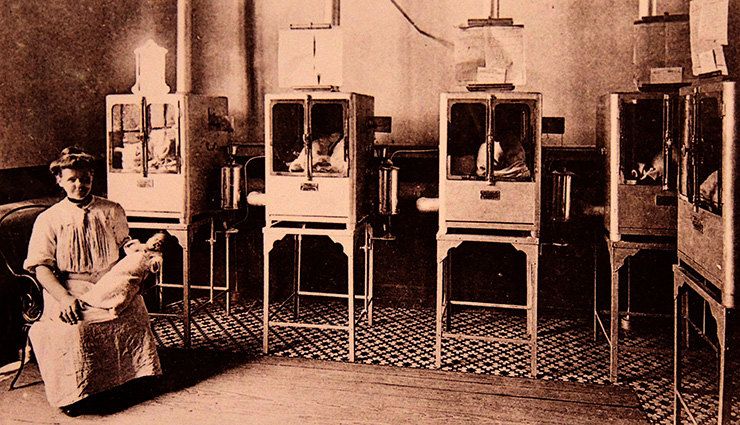
Большинство женщин рожало дома — больницы все еще не были широкодоступны, и лишь менее 5% женщин в США отправлялись в госпитали. Принимать роды помогали повитухи, но богатые семьи уже могли позволить себе позвать врача. Хотя анестезия уже существовала, использовалась для обезболивания рожениц она все еще очень редко.
В России дела обстояли примерно так же.
В 1897 году, на праздновании столетия Императорского клинического повивального института великой княгини Елены Павловны, его директор, лейб-акушер Дмитрий Оскарович Отт с печалью отмечал: «98% рожениц в России по‑прежнему остаются без всякой акушерской помощи!»
«По данным за 1908−1910 гг., количество умерших в возрасте до 5 лет составляло почти 3/5 общего числа умерших. Особенно высокой была смертность детей в грудном возрасте» (Рашин»Население России за 100 лет. 1811−1913 гг.»).
-
События
Ужин Paul Smith в честь 50-летия бренда
-
События
Надежда Оболенцева, Янина Студилина и Дарья Повереннова на чтениях Shaltai Editions и Клуба «418» в Переделкино
Почему женщины умирают
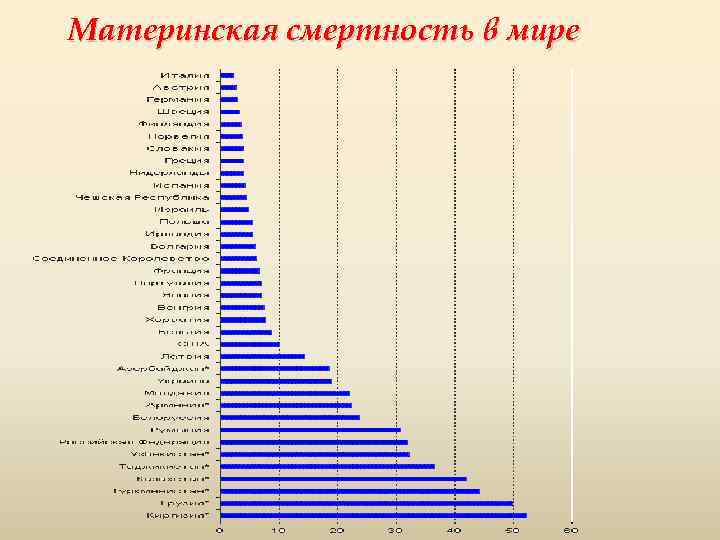
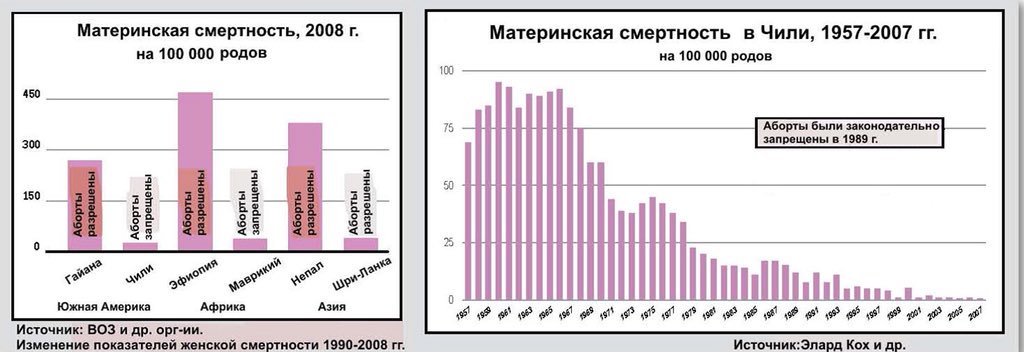
Существует ряд причин, истоки которых в бедности, неравенстве и сексизме. Большинство женщин умирает в более бедных сельских районах, где медицинские услуги часто неадекватны или недоступны, и там, где существует острая нехватка подготовленного медицинского персонала. Женщины из таких районов с меньшей вероятностью могут родить с помощью квалифицированного медицинского работника, чем более обеспеченные женщины.
Чуть больше половины женщин в Африке рожают в медицинских центрах
В отчете о состоянии акушерства в мире за 2014 год отмечается, что лишь 42% акушерок, медсестер и врачей в мире живут и работают в 73 странах, где наблюдается большая часть смертей среди женщин и новорожденных, и где происходит большая часть мертворождений. Без профессиональной помощи женщины рожают самостоятельно или должны полагаться на поддержку родственников или повитух, что подвергает их жизни серьезной опасности, если возникают осложнения.
Женщины, особенно в сельских районах, могут проживать в милях от любого медицинского центра и сталкиваться с трудностями с оплатой дороги туда, если у них плохо с деньгами. По оценкам Института Гуттмахера, чуть больше половины женщин в Африке рожают в медицинских центрах по сравнению с более чем 90% в Латинской Америке.
В течение беременности женщины из более бедных стран с гораздо меньшей вероятностью получат все восемь консультаций медиков, рекомендуемых Всемирной организацией здравоохранения. Эти консультации имеют решающее значение для выявления проблем или основополагающих причин, которые могут вызвать трудности при родах — например, если у женщины малярия, или ей требуется специальная терапия при беременности, потому что она ВИЧ-инфицирована. По оценкам Института Гуттмахера, хотя 63% женщин в развивающихся странах получили по крайней мере четыре консультации до родов во время беременности, соответствующий показатель в Африке составлял всего 51%.
Институт подсчитал, что если бы у всех женщин был уровень обслуживания, рекомендуемый ВОЗ, то материнская смертность снизилась бы более чем на 60%, до примерно 112 тысяч случаев в год.
Поздние роды: статистика по возрастам
Статистика рисков поздних родов демонстрирует несколько главных опасностей для плода и его матери:
- замершая беременность;
- гипоксия плода;
- слабая родовая деятельность;
- малый вес новорожденного;
- генетические пороки.
Но имеются и положительные моменты. Статистика родов после 40 лет демонстрирует некоторое омоложение организма матери. Поздние дети умнее, талантливей, им уделяют больше внимания, заботы. При вскармливании грудью вырабатывается окситоцин, гормон, который приводит к омоложению организма женщины.

Однако чтобы забеременеть после 45 лет, необходимо серьезно обдумать это решение. Уже после 30 лет количество яйцеклеток уменьшается, а риск вынашивания ребенка с различными отклонениями увеличивается.
Возможны ли роды в 48 лет? Статистика знает случаи вынашивания здорового малыша. Главное при поздней беременности, следовать рекомендациям врача, вовремя проходить обследования.
Роды в 50 лет по статистике являются уже исключением из правил. В таком возрасте могут возникнуть серьезные осложнения для матери и плода. Увеличивается риск возникновения у малыша синдрома Дауна, других аномалий. Статистика поздних родов включает также родовую деятельность, которая оканчивается кровотечениями и разрывами родовых путей.
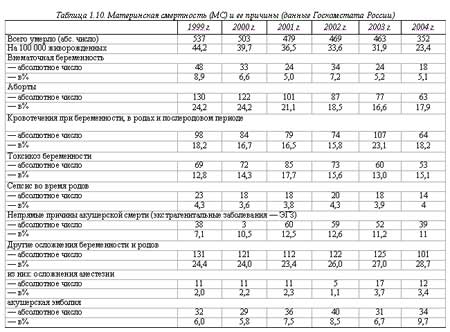
Причины
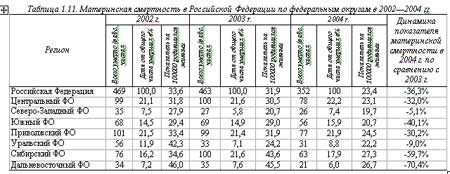
Количество материнских смертей от родов остается недопустимо большим несмотря на существенное снижение показателя за последние 15 лет. Как показывает мировая практика, основная часть негативной статистки припадает на развивающиеся страны мира. Из этого следует, что основной причиной подобной тенденции служит недостаточное развитие медицинской сферы и отсутствие поддержки адекватного уровня здоровья женщин со стороны страны и, соответственно, медицинского персонала.
Летальным исходом может завершиться ряд случаев, в том числе вредные привычки, заболевания будущей мамы, предродовые факторы, беременность с высоким риском, кровотечения, врачебные ошибки, инфекции.
Вредные привычки
Вредные привычки не приносят пользы никому, а особенно организму будущей матери. Если женщина не может отказать себе в удовольствии выкуривать по паре сигарет в день, она увеличивает риск смерти во время родов за счет таких проблем как отслоение плаценты или ее предлежание. У нее могут наступить преждевременные роды, после которых могут появиться инфекции. Недопустимо и пассивное курение.
Употребление алкоголя во время беременности может закончиться самопроизвольным абортом. Регулярное злоупотребление спиртными напитками увеличивает риск выкидыша в 2 раза.
Заболевания
Тревожным сигналом во время беременности может быть повышенное артериальное давление, если раньше женщина не страдала от подобного состояния. Причиной этому может служить гестоз.
Воспаление мочевого пузыря требует немедленного назначения антибиотиков для того, чтобы инфекция не попала в почки и не вызвала преждевременного разрыва оболочек плода и преждевременных родов.
Высокая температура на разных этапах беременности может иметь своим результатом повышение риска выкидыша или преждевременных родов.
Другими заболеваниями, влияющими на статистику смертей в родах, являются сахарный диабет, сердечные заболевания, нарушения свертываемости крови, нарушение функции щитовидной железы и другие.
Предродовые факторы
Сюда относятся, например, несовместимые резус-факторы матери и ребенка, при которых матери на 28 недели беременности вводят специальный иммуноглобулин. Также предродовыми факторами могут стать поздний токсикоз или аборты с последующими осложнениями.
Беременность с высоким риском
В эту категорию попадают будущие мамы, течение беременности которых является неудовлетворительным в силу повышенной вероятности возможных осложнений. Каждая женщина обязана пройти полноценное медицинское обследование, чтобы убедиться, что ее здоровье вне опасности, и риск смерти при родах минимален. Своевременная диагностика позволяет вовремя получить необходимую медицинскую помощь.
Кровотечения
Если у беременной женщины наступает кровотечение, это определяет высокий уровень риска самопроизвольного аборта и летального исхода в случае потери большого количества крови. Основными причинами служат преждевременная отслойка плаценты или ее предлежание; повышенную опасность вызывают заболевания шейки матки и области влагалища.
Врачебные ошибки
К сожалению, даже прекрасное здоровье будущей мамы не является гарантией благополучного исхода родов, ведь свое влияние оказывает человеческий фактор. Халатное отношение медицинского персонала, неквалифицированность врача или несвоевременное оказание необходимой помощи вполне могут стать причинами смерти при родах.

Инфекции
Во время беременности самые обычные инфекции, на которые организм не реагирует в обычном состоянии, могут повлечь за собой тяжелые осложнения. До ее наступления следует обязательно избавиться от хламидиоза, гонореи и трихомониаза, если такие заболевания присутствуют.
Заключение.
В прошлом беременность и роды были более опасными. Но сегодня гораздо безопаснее иметь ребенка. Если вы получаете регулярный дородовой уход, хорошо питаетесь, делаете хороший выбор образа жизни и имеете квалифицированного практикующего врача, шансы иметь здоровую беременность и роды превосходны.
Однако в некоторых частях мира женщины по-прежнему сталкиваются с трудными обстоятельствами, связанными с беременностью и родами. Как и у многих других женщин, у них есть те же надежды и страхи по поводу рождения ребенка. К сожалению, их опасения относительно материнской смертности вполне обоснованы.