Порок сердца у плода: диагностическое УЗИ во время беременности, причины и лечение
Содержание статьи
- Аускультация
- УЗИ сердца плода
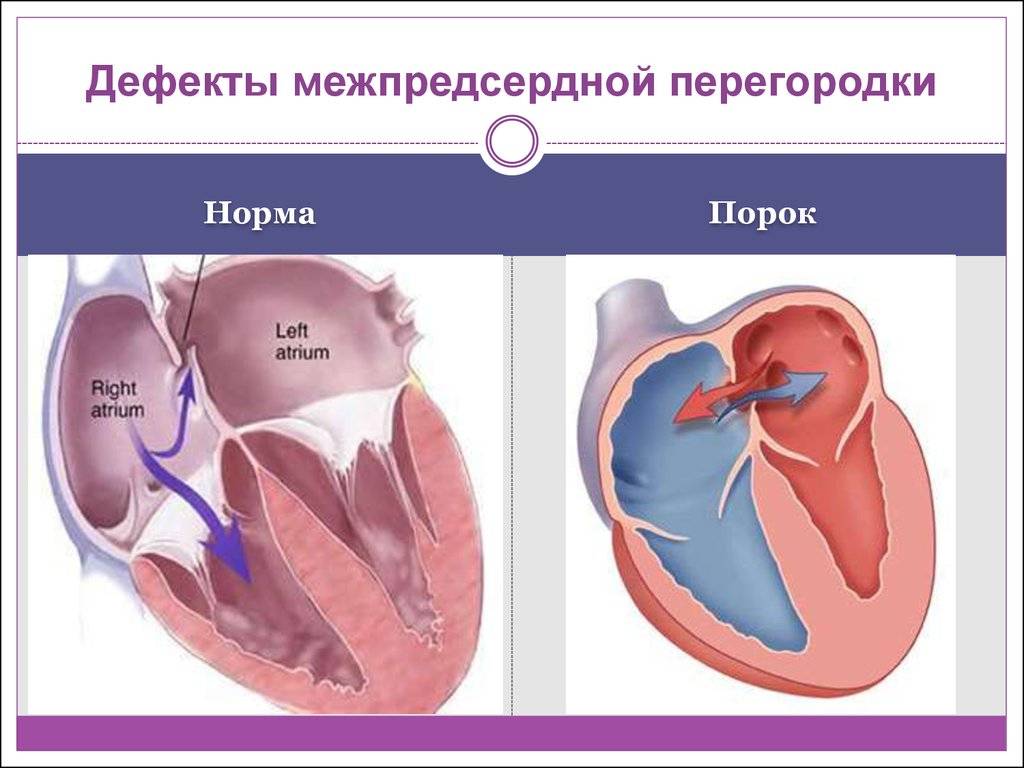
- Порок сердца у плода при беременности
- Причины порока сердца у плода при беременности
- Как диагностируют порок сердца у плода
- Порок сердца у плода при беременности: симптомы
- Болезнь Эдвардса на УЗИ
- Особенности ведения беременности при пороках сердца
- Что такое гиперэхогенный фокус
- Как проводится ультразвуковое исследование
- 1-й триместр
- 2-й триместр
- 3-й триместр
- Причины патологий плода: что влияет на рождение детей с генетическими отклонениями
Аускультация
Еще одним методом оценки сердцебиения плода является аускультация (выслушивание) сердца плода. Аускультация сердцебиения плода — это самый простой метод. Для ее выполнения требуется только акушерский стетоскоп — небольшая трубочка. Акушерский стетоскоп отличается от обычного широкой воронкой, которая прикладывается к обнаженному животу беременной, к другому концу акушер прикладывает свое ухо.
За многие годы форма стетоскопа практически не изменилась. Классический акушерский стетоскоп сделан из дерева, но в настоящее время встречаются и стетоскопы из пластика и алюминия.
Сердцебиение плода, прослушиваемое через брюшную стенку, — это один из наиболее важных показателей жизнедеятельности плода, так как по его характеру можно оценивать состояние плода.
Сердечные тоны плода прослушиваются примерно с середины беременности, т. е. с 20-й недели, и реже — с 18-й недели. По мере прогрессирования беременности сердечные тоны выслушиваются все более отчетливо. Врач акушер-гинеколог обязательно выслушивает сердце плода при каждом осмотре беременной и во время родов. Аускультация сердечных тонов плода проводится в положении беременной лежа на кушетке.
При аускультации живота беременной женщины кроме сердцебиения плода определяются другие звуки: кишечные шумы (нерегулярные булькающие и переливающиеся), сокращения аорты и маточных сосудов (дующие шумы, совпадающие с пульсом самой женщины). При аускультации сердцебиения плода врач акушер-гинеколог определяет точку наилучшего выслушивания тонов, ЧСС, ритмичность и характер сердечных сокращений. Сердечные тоны плода выслушиваются в виде ритмичных двойных ударов с частотой примерно 140 ударов в минуту, т.е. в два раза чаще, чем у матери. Точка, в которой сердечные тоны выслушиваются лучше всего, зависит от положения плода в полости матки. При головном предлежании (когда ребенок расположен головой вниз) сердцебиение отчетливо прослушивается ниже пупка справа или слева, в зависимости оттого, в какую сторону повернута спинка плода. При поперечном положении плода сердцебиение хорошо прослушивается на уровне пупка, справа или слева в зависимости оттого, в какую сторону обращена головка ребенка. А если ребенок находится в тазовом положении, то его сердце лучше выслушивается выше пупка. При многоплодной беременности после 24 недель сердцебиение отчетливо определяется в разных отделах матки.
Прослушивая сердечные тоны плода, акушер определяет их ритмичность: тоны могут быть ритмичными, то есть возникают через равные промежутки времени, и аритмичными (неритмичными) — через неодинаковые промежутки времени. Аритмичные тоны характерны для врожденных пороков сердца и внутриутробной гипоксии (кислородной недостаточности) плода. Также на слух определяется характер тонов: различают ясные и глухие тоны сердца. Ясные тоны слышны четко и являются нормой. Глухость тонов свидетельствует о внутриутробной гипоксии.
Сердцебиение плода может плохо выслушиваться в случае:
- расположения плаценты по передней стенке матки;
- многоводия или маловодия;
- избыточной толщины передней брюшной стенки при ожирении;
- многоплодия;
- повышенной двигательной активности плода.
Во время родов (схваток) врач-акушер определяет сердцебиение плода приблизительно каждые 15-20 минут. При этом доктор оценивает сердцебиение плода до и после схватки, чтобы выяснить, каким образом на нее реагирует плод. Во время потуг акушер выслушивает сердцебиение после каждой потуги, поскольку потуги — это очень ответственный период для плода: во время потуг сокращаются мышцы матки, брюшной стенки и тазового дна у матери, что приводит к сжатию сосудов матки и уменьшению поступления кислорода к плоду.

УЗИ сердца плода
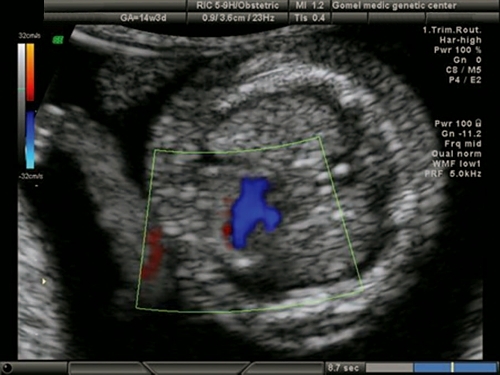
В начале беременности сердцебиение плода можно определить с помощью ультразвукового исследования (УЗИ). В норме при трансвагинальном УЗИ (датчик вводится во влагалище) сокращения сердца эмбриона обнаруживаются в 5-6 недель беременности, а при трансабдоминальном УЗИ (датчик располагается на животе) — в 6-7 недель. В первом триместре беременности (до 13 недель) частота сердечных сокращений (ЧСС) эмбриона меняется в зависимости от срока беременности. В 6-8 недель ЧСС составляет 110-130 ударов в минуту, в 9-10 недель — 170-190 ударов в минуту, с 11-й недели беременности и до родов — 140-160 ударов в минуту. Такие изменения ЧСС связаны с развитием и становлением функции вегетативной нервной системы (той части нервной системы, которая отвечает за работу внутренних органов плода). Частота сердечных сокращений — важный показатель жизнеспособности эмбриона. Так, неблагоприятными прогностическими признаками являются урежение ЧСС до 85-100 ударов в минуту и увеличение свыше 200 ударов. В этом случае необходимо проводить лечение, направленное на устранение причины изменения ЧСС. Отсутствие сердечных сокращений при длине эмбриона свыше 8 мм является признаком неразвивающейся беременности. С целью подтверждения неразвивающейся беременности проводится повторное УЗИ через 5-7 дней, по результатам которого ставится окончательный диагноз.
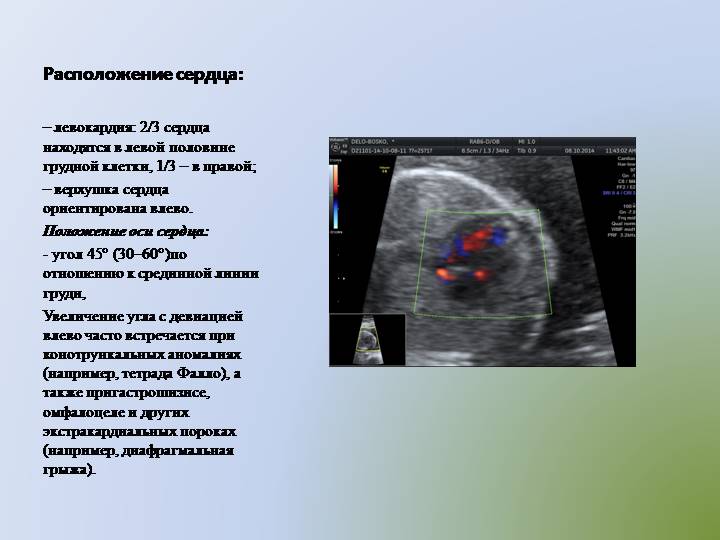
Во II-III триместрах беременности при проведении УЗИ исследуются расположение сердца в грудной клетке (сердце расположено слева и занимает примерно 1/3 грудной клетки при поперечном сканировании), частота сердечных сокращений (норма — 140-160 ударов в минуту), характер сокращений (ритмичный или неритмичный). ЧСС на поздних сроках зависит от многих факторов (движений плода, физической нагрузки матери, воздействия на мать различных факторов: тепла, холода, различных заболеваний). При недостатке кислорода ЧСС сначала компенсаторно увеличивается свыше 160 ударов в минуту (это состояние называется тахикардией), а затем, при ухудшении состояния плода, становится ниже 120 ударов в минуту (брадикардия).
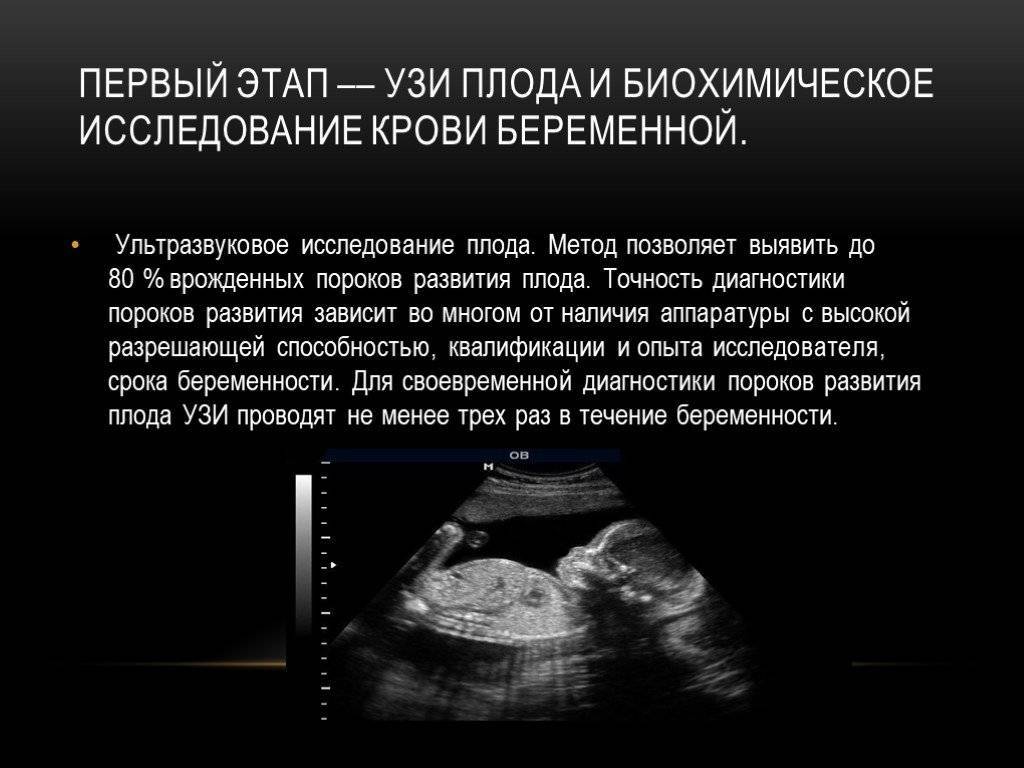
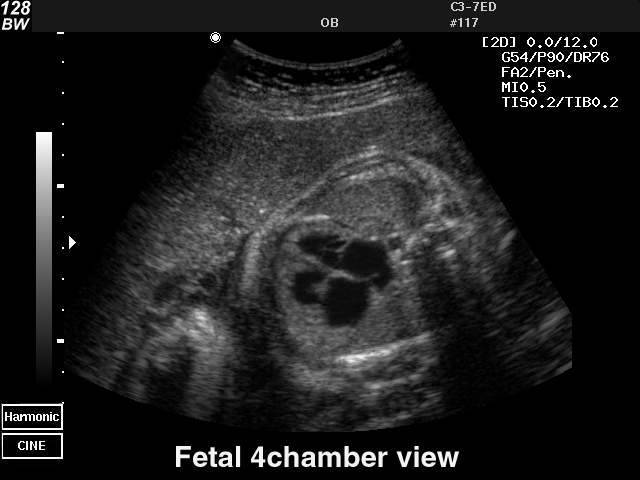
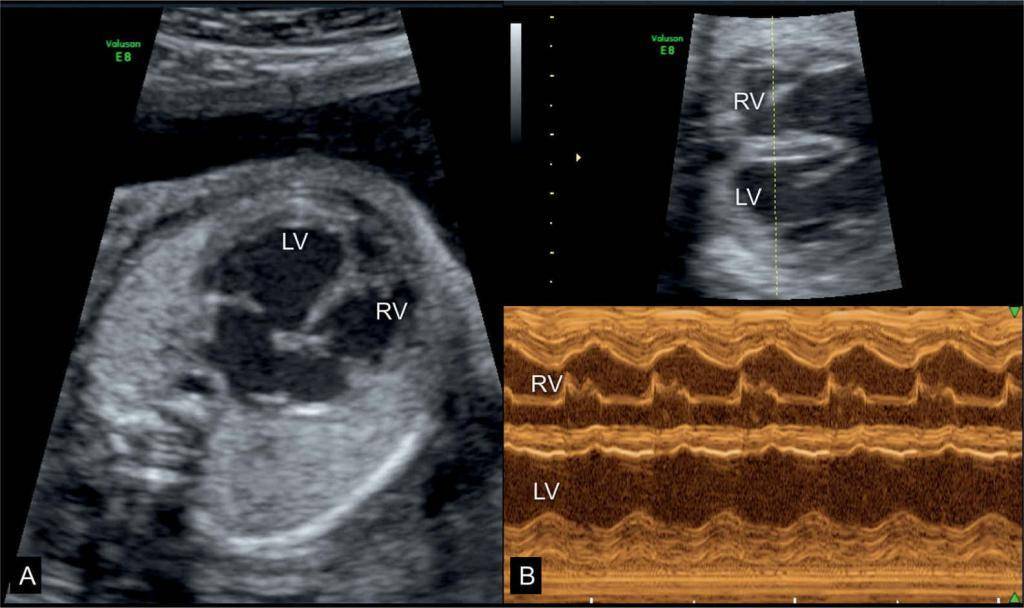
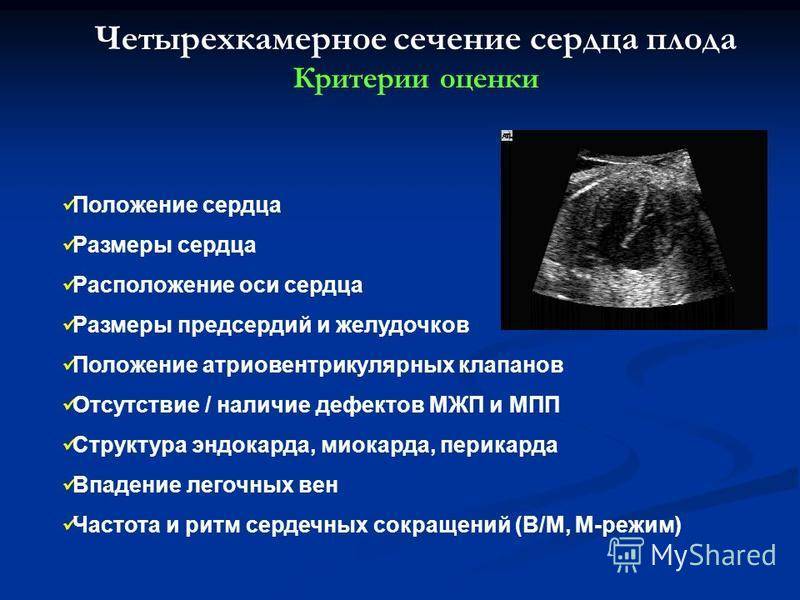
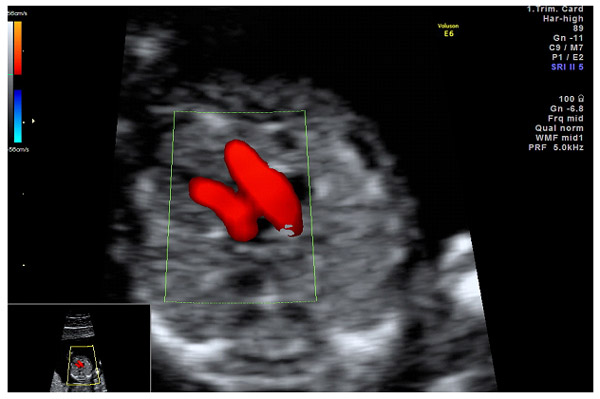
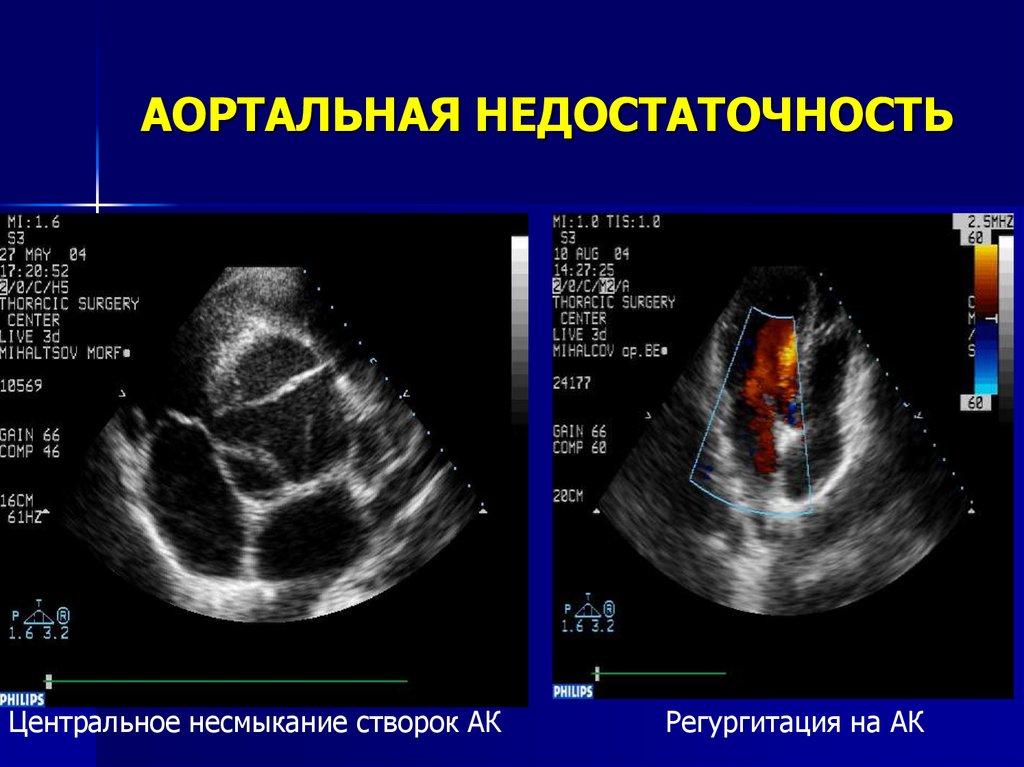
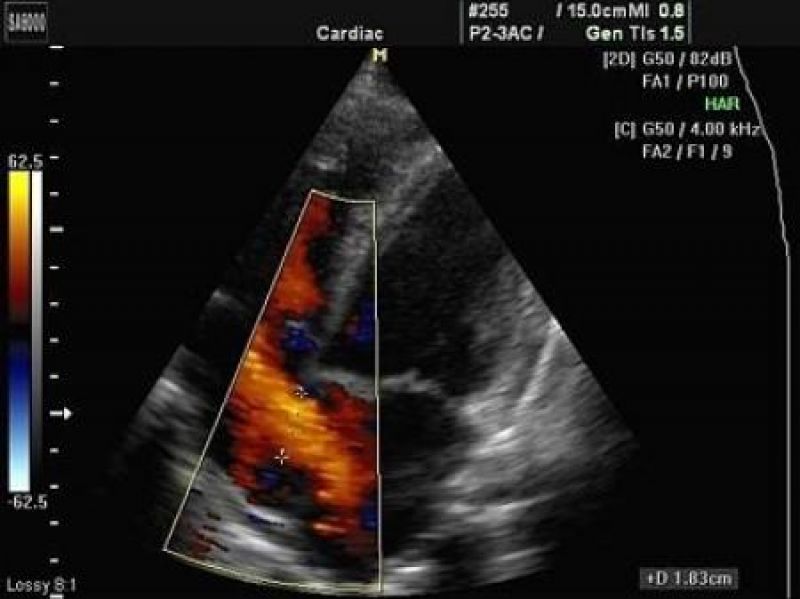
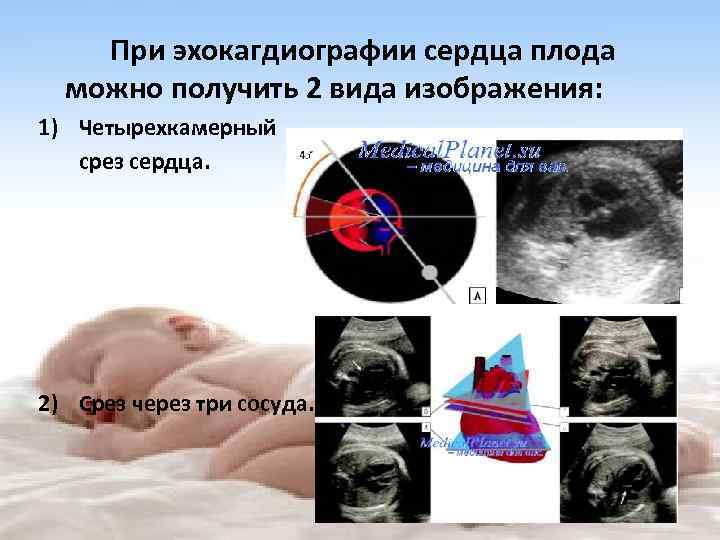
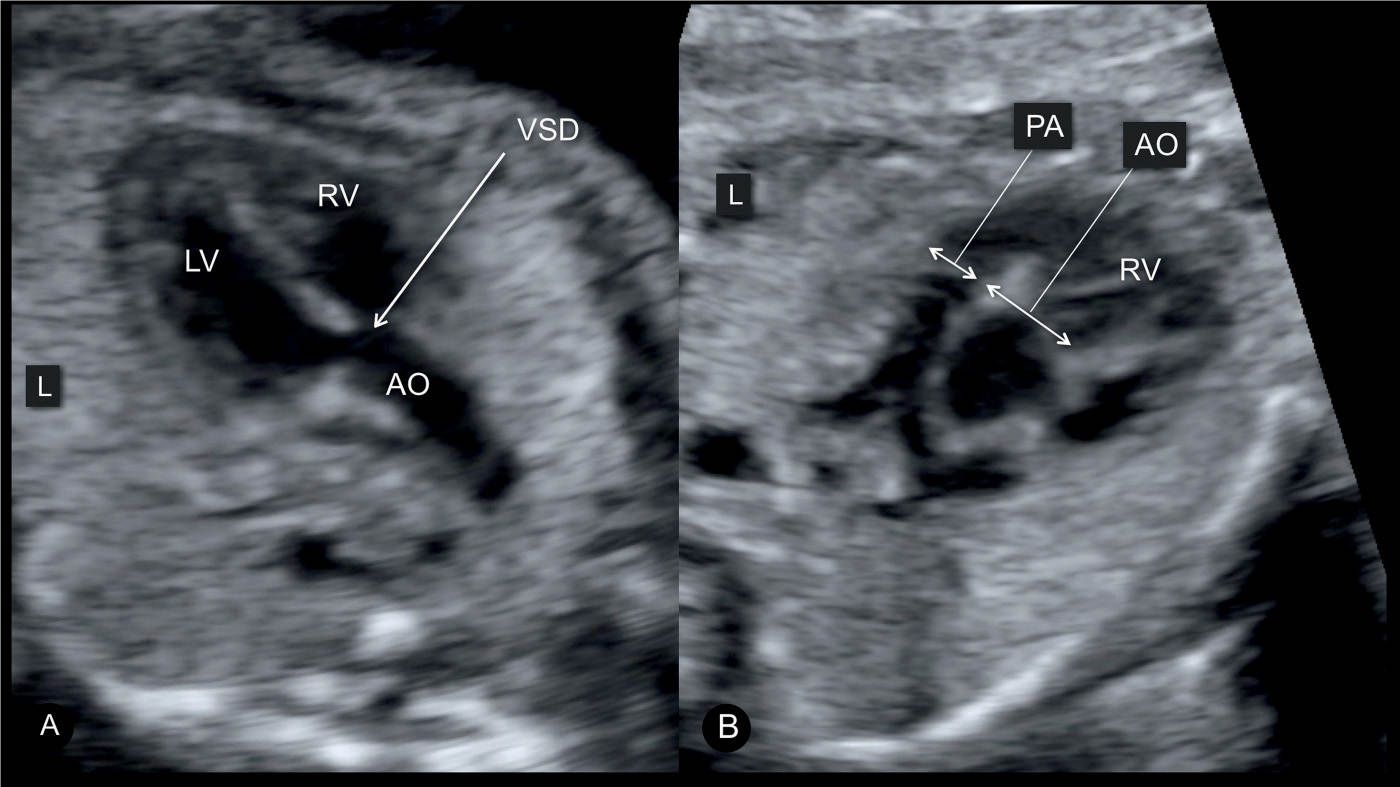
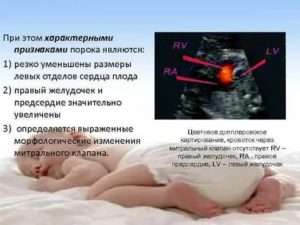
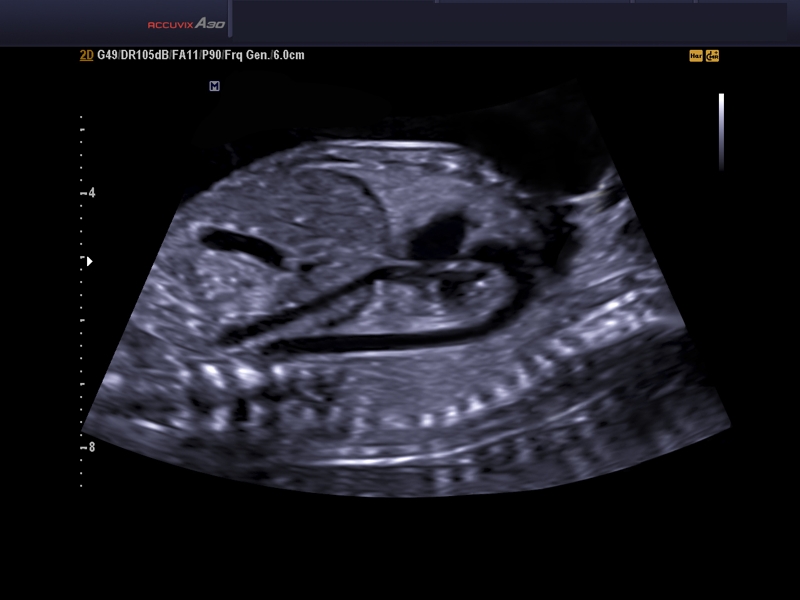
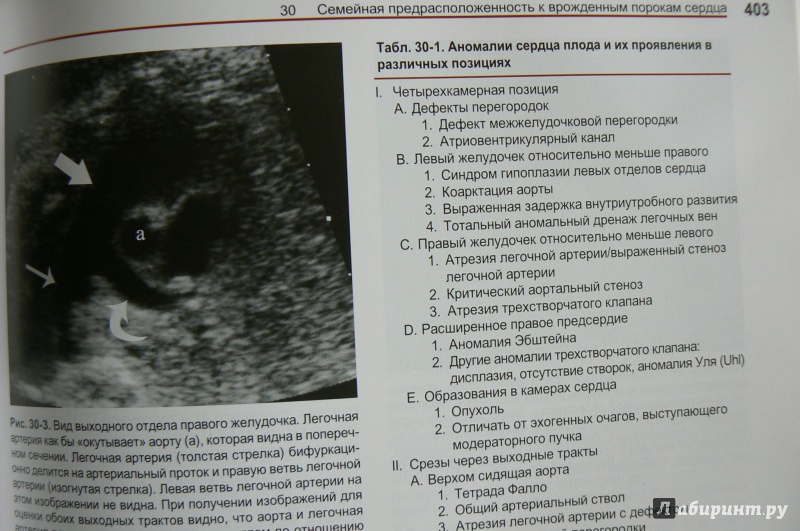
Для выявления пороков развития сердца исследуется так называемый «четырехкамерный срез». Это такое ультразвуковое изображение сердца, при котором можно увидеть одновременно все четыре камеры сердца — два предсердия и два желудочка. При обычном УЗИ четырехкамерного среза сердца можно выявить приблизительно 75% пороков сердца. По показаниям проводится дополнительное исследование — эхо-кардиография плода.
Порок сердца у плода при беременности
Причины порока сердца у плода при беременности
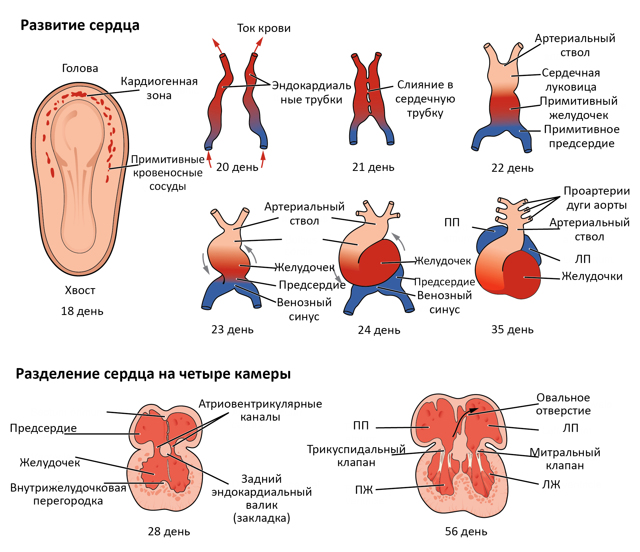
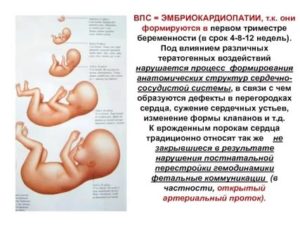
Сердце формируется на 5 неделе, уже к 8 -9 неделям можно прослушать частоту сокращений. С помощью ультразвукового исследования просматриваются внутренние органы, но на ранних сроках, такое обследование малоинформативное.
К основным причинам, при которых возникает врожденный порок, относятся:
- Генетическая предрасположенность. Если у одного из родителей были диагностированы аномалии в структуре органа, то риск возникновения патологии у ребенка значительно возрастает.
- Неблагоприятная окружающая среда, контакт с рентгеновскими лучами или с токсическими веществами.
- Высокий фактор риска имеет сахарный диабет и другие хронические заболевания.
- Наличие вредных привычек – табакокурение, злоупотребление алкоголем.
- Прием определенных медикаментозных препаратов. Часто это женщины, которые проходили лечение гормон содержащими препаратами.
- Инфекционные и вирусные вредоносные бактерии несут в себе угрозу не только заражения младенца, но и развития порока различных внутренних органов.
Негативное влияние значительно возрастает по той, причине, что в период формирования сердечной мышцы, женщина не знает о своей беременности. Она продолжает принимать медикаменты и вести образ жизни, который неблагоприятен для внутриутробного развития плода.
Как диагностируют порок сердца у плода
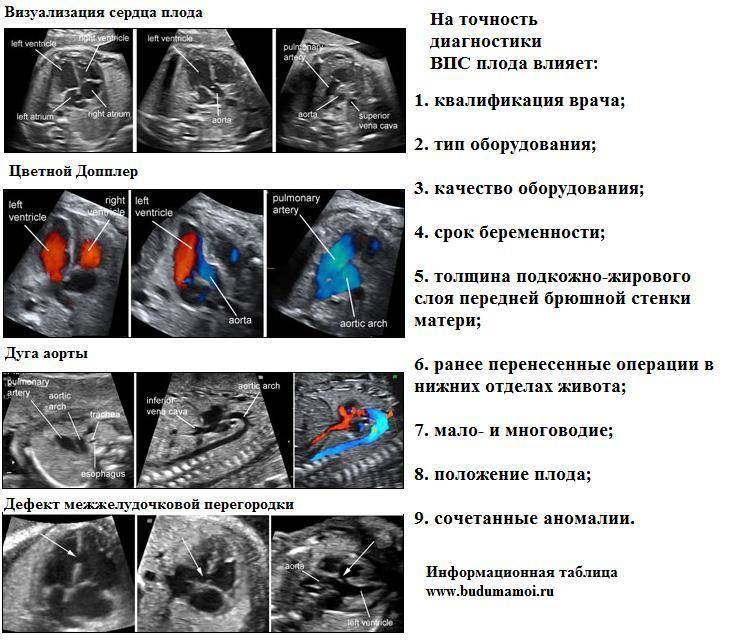
В период вынашивания, порок сердца у ребенка могут заподозрить при ультразвуковом исследовании, аускультации и, последующей, кардиотокографии. Для дальнейшего подтверждения диагноза применяется эхокардиография плода – прибор, основанный на ультразвуковых волнах и, оснащенный программами по обработке кардиосигналов.
Эхо кг позволяет, с высокой долей вероятности, диагностировать заболевание уже на 16-ой неделе внутриутробного развития. Такой показатель указывает на своевременную подготовку к родовой деятельности, что повысит шансы выжить и снизит вероятность осложнений.
Диагностические мероприятия проводятся с целью решения прервать беременность или сохранить жизнь. Ситуация связана с тем, что определенные нарушения несовместимы с жизнедеятельностью. Такой неутешительный прогноз связан с облегчением психологического состояния для женщины.
Дополнительным плюсом диагностики порока у плода при беременности на раннем сроке становится то, что это дает время врачам для тщательной подготовки к рождению малыша. Сразу после появления на свет, ребенку может понадобиться хирургическое вмешательство для восстановления работоспособности внутреннего органа.
Специалисты, врачи и детские кардиологи будут присутствовать на родах, чтобы осмотреть новорожденного и, в случае необходимости экстренного вмешательства, прийти на помощь младенцу и матери.
Порок сердца у плода при беременности: симптомы
Если при беременности остро стоял вопрос о пороке сердца у плода, то после родов, особенно в первые дни, стоит прислушиваться и уметь определять признаки нарушений:
- недостаток кислорода и одышка;
- резкая смена цвета кожных покровов, часто синюшность и бледность;
- беспричинное беспокойство и крик;
- отсутствие аппетита.
Малыши до одного года с диагнозом сердечной недостаточности очень непоседливы и активны, дети младшего возраста – более спокойны и пассивны. От разновидности порока зависят и симптомы, которые проявляются с разной периодичностью.
В связи с угрозой для жизни ребенка, существуют признаки, по которым врачи определяют порок у новорожденного:
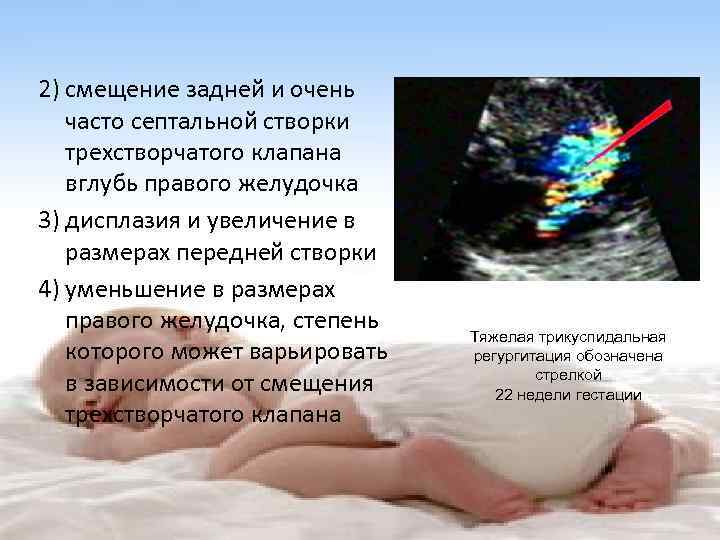
- Шумы — наблюдаются при нарушениях кровотока и сильных перепадах давления в полости сердечной мышцы. Но при врожденной патологии, этот показатель, не может являться основным. Только после нескольких дней наблюдений или при сопровождении дополнительных клинических симптомов, предполагают нарушения в работе внутреннего органа.
- Цианоз (синеватый цвет кожных покровов) проявляется при недостатке кислорода. Кровь в недостаточной степени доставляет кислород не только в сердце, но и в другие органы. Специалисты назначают ряд диагностических мероприятий для определения причины проявления такой патологии.
- Спазмы периферии сосудов можно обнаружить в связи с холодными конечностями, а также кончика носа. Развитие признака возникает по причине сердечной недостаточности.
Характерными чертами патологии является повышение ЧСС, отечные реакции, одышка или учащенное дыхание. У новорожденных такое состояние будет нормой, поэтому заподозрить порок достаточно сложно. Только при ярко выраженной симптоматике, врачи назначают дополнительные меры диагностики.
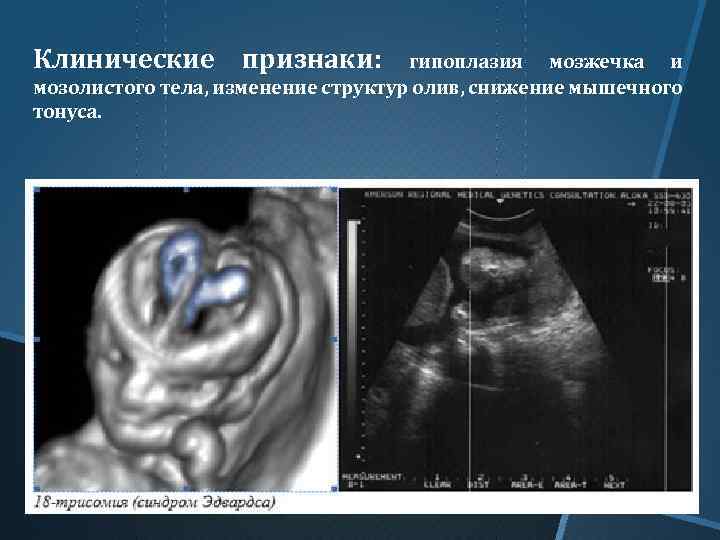
Болезнь Эдвардса на УЗИ
Всем беременным женщинам предписывается пройти обследование на предмет наличия хромосомных отклонений у плода. Синдром Эдвардса до 12 недель никак не диагностируется, хотя отклонения есть с момент оплодотворения яйцеклетки, но начиная с 12 недели возможно обнаружить характерные для этого заболевания симптомы. К ним относятся:
- Брадикардия (нарушение у плода сердцебиения в виде снижения частоты сердечных сокращений),
- Омфалоцеле (наличие в брюшной полости грыж),
- Отсутствие визуально определенных косточек носа,
- Отсутствие в пуповине одной артерии (в норме в пуповине должно быть две артерии),
- Наличие кисты сосудистых сплетений (киста сама по себе опасности для плода не несет и самопроизвольно исчезает к 26 неделе беременности, но она часто возникает на фоне различных генетических заболеваний у плода, в том числе синдрома Эдвардса).
Наличие хотя бы одного из указанных отклонений выступает поводом для направления беременной женщины на дополнительное исследование. Принудительного исследования женщины не проводится, на все диагностические процедуры и манипуляции она должна давать добровольное согласие
Врач обязан разъяснить смысл и важность диагностических процедур в данном случае, а также порядок их проведения
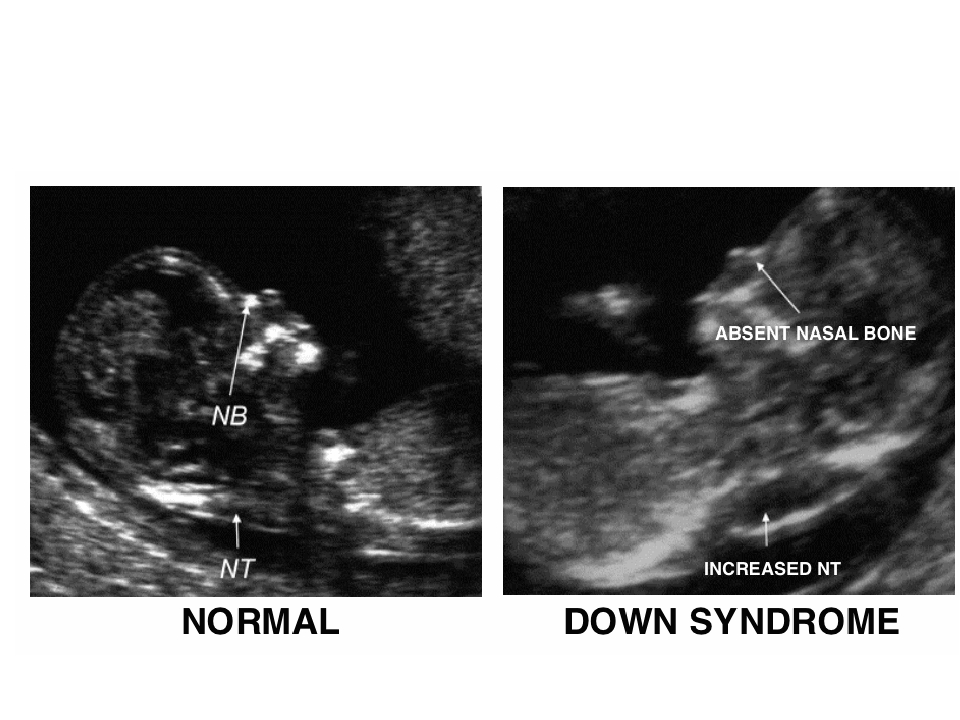
На более поздних сроках беременности на УЗИ могут быть обнаружены расщепление позвоночника плода вследствие дефекта нервной трубки, увеличение жидкости в воротниковом пространстве, укорочение костей, деформация черепа, изменения в структурах мозга. Эти отклонения свойственным многим хромосомным аномалиям.
УЗИ на выявление хромосомных заболеваний у плода называется скрининговым и проводится врачами, прошедшими специальную подготовку в области генетических аномалий развития. Для этого женщина обычно направляется в иное учреждение для обследования, поскольку не в каждой поликлинике есть необходимое оборудование и специалист с соответствующим уровнем подготовки.
ДополнительноПрограмма скрининга беременных в 1 триместре включает в себя также анализ сыворотки крови, поскольку ни один самый точный прибор УЗИ не может с абсолютной точностью показать наличие или отсутствие заболеваний у плода.
Риск рождения ребенка с хромосомным заболеванием рассчитывается по таким показателям:
- количество ассоциированного с беременностью плазменного протеина А (анализ сыворотки)
- количество свободной β-субъединицы хорионического гонадотропина человека (анализ сыворотки),
- морфологические признаки (УЗИ).
Индивидуальный риск рождения ребенка с генетической аномалией развития 1/100 и выше.
Самый точный диагноз может быть поставлен на основе исследования плодного материала.
Для этого проводится инвазивная процедура. Какая именно процедура будет проведена, зависит от срока беременности:
- В 8-12 недель биопсия ворсин хориона (ткань хориона имеет тот же набор хромосом, что и плод, потому с точностью показывает наличие либо отсутствие генетических отклонений,
- В 14-18 недель амниоцентез (забор и анализ околоплодной жидкости),
- В 18-20 недель и позднее кордоцентоз (забор и анализ пуповинной крови).
Амниоцентез и кордоцентез часто проводятся вместе в ходе одной диагностической процедуры. Это позволяет получить более всесторонние и точные результаты.
Важно В случае постановки диагноза хромосомных нарушений в том числе и синдрома Эдвардса у плода и врожденных пороков развития с неблагоприятным прогнозом для жизни и здоровья ребенка по решению перинатального консилиума и добровольного согласия беременной женщины производится прерывание беременности независимо от срока беременности. Женщина обязательно должна быть проинформирована о диагнозе плода, о течении диагностированного заболевания, особенностях развития и качестве жизни детей, рожденных с подобной аномалией
Женщина обязательно должна быть проинформирована о диагнозе плода, о течении диагностированного заболевания, особенностях развития и качестве жизни детей, рожденных с подобной аномалией.
После 16-18 недель беременности проводится тройной скрининговый тест на хромосомные отклонения плода. В ходе биохимического анализа крови оцениваются такие показатели:
- α-фетопротеин (альфа-ФП);
- свободная β-субъединица хорионического гормона человека (бета-ХГЧ);
- эстриол свободный.
Особенности ведения беременности при пороках сердца
Ведение беременности у женщин с пороками сердца, как уже было сказано выше, проводится с участием нескольких специалистов. Оно требует не только координированной деятельности специалистов женской консультации, но и дисциплинированного поведения самой женщины: ранней постановки на учет в женской консультации, своевременного посещения врачей и сдачи анализов, полного обследования, своевременного комплексного лечения.
Если есть возможность, то, конечно, лучше доверить свое здоровье крупному медицинскому центру, специализирующемуся на данной проблеме. Это может быть отделение для женщин с сердечно-сосудистой патологией при институте или специализированное отделение на базе крупного роддома, где грамотные специалисты, имеющие опыт ведения пациенток с такой патологией, смогут эффективно помочь.
Течение беременности у женщин с пороками сердца имеет свои особенности. Часто встречаются такие осложнения, как гестозы (осложнения беременности, проявляющиеся появлением отеков, белка в моче, повышением артериального давления), которые характеризуются скрытым течением и плохо поддаются лечению. Беременность у таких пациенток часто осложняется угрозой прерывания — число самопроизвольных абортов и преждевременных родов значительно превышает средние показатели. Кроме того, течение беременности может осложняться нарушением маточно-плацентарного кровотока, что приводит к гипоксии (кислородному голоданию) или задержке внутриутробного развития плода. Высок также риск отслойки плаценты. Накопление тромбов в плаценте ведет к выключению части плаценты из кровотока и усилению кислородного голодания плода.
По всем приведенным выше причинам женщины с пороками сердца и, другой патологией сердечно-сосудистой системы за время беременности должны быть госпитализированы в стационар не менее трех раз:
Первая госпитализация — на 8-10-й неделе беременности для уточнения диагноза и решения вопроса о возможности сохранения беременности. Вопрос о прерывании беременности до 12 недель решают в зависимости от выраженности порока, функционального состояния системы кровообращения и степени активности ревматического процесса.
Вторая госпитализация — на 28-29-й неделе беременности для наблюдения за состоянием сердечно-сосудистой системы и, при необходимости, для поддержания функции сердца в период максимальных физиологических нагрузок. Это обусловлено тем, что именно в этот период в норме значительно возрастает нагрузка на сердце (один из периодов максимальной физиологической нагрузки) — почти на треть увеличивается так называемый сердечный выброс, в основном за счет увеличения частоты сердечных сокращений.
Третья госпитализация — на 37-38-й неделе для подготовки к родам и выбора метода родоразрешения, составления плана родов.
При появлении признаков недостаточности кровообращения, обострения ревматизма, возникновении мерцательной аритмии (частого неритмичного сокращения сердца), гестоза или выраженной анемии (снижения количества гемоглобина) и других осложнений необходима госпитализация независимо от срока беременности.
Вопрос о прерывании беременности на более поздних сроках является достаточно сложным. Нередко врачам приходится решать, что менее опасно для больной: прервать беременность или позволить ей развиваться дальше. В любых случаях при появлении признаков недостаточности кровообращения или каких-либо сопутствующих заболеваний больная должна быть госпитализирована, подвергнута тщательному обследованию, лечению.
Если же ситуация не требует таких кардинальных мер, беременная должна соблюдать максимальную осторожность. Прежде всего необходимо позаботиться о достаточном отдыхе и продолжительном, 10-12-часовом сне
Полезен дневной 1-2-часовой сон. Достаточно эффективными средствами лечения и профилактики являются лечебная физкультура, утренняя гимнастика, прогулки на свежем воздухе. Комплекс утренних упражнений должен быть самым простым, не приводящим к чрезмерным перенапряжениям, усталости.
Питание необходимо сделать максимально разнообразным, полноценным, с повышенным содержанием белковых продуктов (до 1,5 г/кг массы тела). Необходим прием поливитаминов. Кроме того, врач может назначить сеансы гипербарической оксигенации (сеансы в барокамере, куда под давлением подается воздух с повышенным содержанием кислорода), общее ультрафиолетовое облучение.
Что такое гиперэхогенный фокус
Гиперэхогенный фокус или ГЭФ является случайной находкой при ультразвуковом исследовании беременной женщины
УЗИ сердца плода является обязательным компонентом любого перинатального скрининга, поэтому врач всегда обращает внимание на особенности строения и работы сердца ребенка
Женщина планово, без каких-либо жалоб или беспокойств приходит на УЗИ, где врач обнаруживает такую интересную особенность строения сердца плода. Спешим успокоить будущих мам, ГЭФ – это лишь «интересная особенность», а никак не аномалия или патология. Сам по себе гиперэхогенный фокус никак не влияет на работу сердца плода или уже родившегося ребенка, что подтверждено в многочисленных исследованиях.
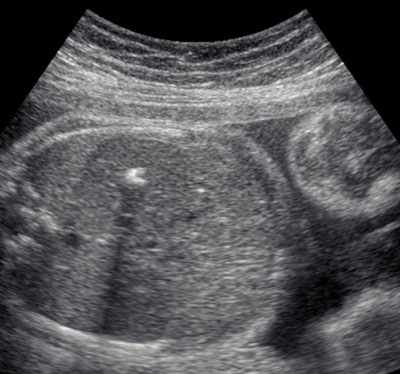
Как правило, такой участок находят при втором скрининговом УЗИ – в 18-22 недели беременности и наблюдают до третьего триместра, иногда вплоть до родов. По статистике разных стран, подобное образование чаще находят в левом желудочке плода, реже – в правом желудочке или других камерах сердца. В среднем, в 7 % беременностей обнаруживают гиперэхогенный фокус различной локализации. В развитых странах даже существуют данные, что примерно пятая часть таких находок ошибочна из-за низкого качества ультразвукового аппарата или некорректного проведения процедуры исследования. Ниже мы чуть подробнее поговорим, с чем связывают появление таких фокусов сердца.
На ультразвуковом исследовании врач видит яркое белое пятно в пределах 2-3 мм округлой формы в полости одной из камер сердца плода. Ультразвуковые диагносты очень любят всяческие художественные сравнения, поэтому гиперэхогенный фокус также носит название golf ball или симптом гольфного мяча. На самом деле, небольшое округлое образование, подпрыгивающее при каждом сокращении сердца, действительно напоминает мячик для гольфа.
Дать такую картину на УЗИ может лишь очень плотное образование сродни костной ткани, что и вызывает некоторое удивление всех ученых и врачей. Каким образом такое плотное образование формируется в сердечной мышце, а потом бесследно пропадает после рождения – остается неразгаданной загадкой.
Как проводится ультразвуковое исследование
УЗИ сердца проводится планово при скрининговом обследовании. При первом обследовании сердечная деятельность прослушивается в сроке 11–12 недель. Врачу-диагносту достаточно видеть, что орган четырехкамерный, ритмично бьется. В это время уже видны сердечные пороки.
Процедура проведения сходна с УЗИ брюшной полости. Беременная ложится животом вверх, кожу в месте проведения обрабатывают гелем и оценивают сердечно-сосудистую систему ребенка специальным датчиком.
Ультразвуковой аппарат работает в нескольких режимах:
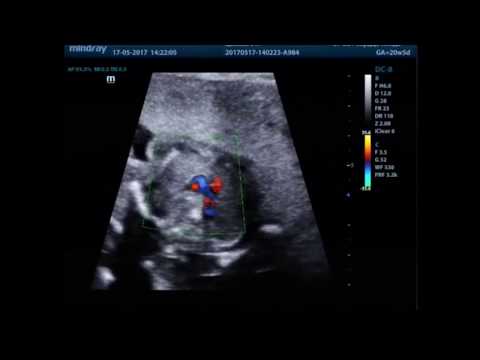
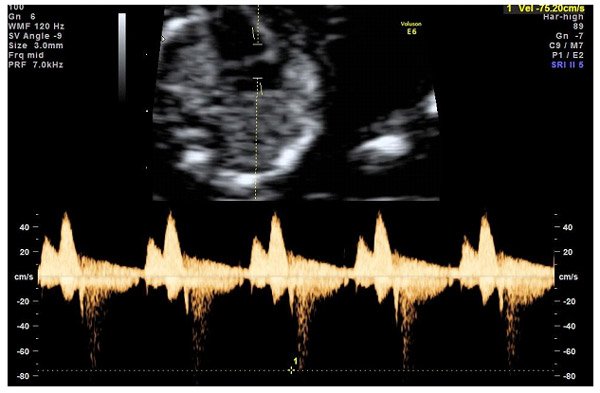
- М-режим – показывает ритм сокращений предсердий и желудочков;
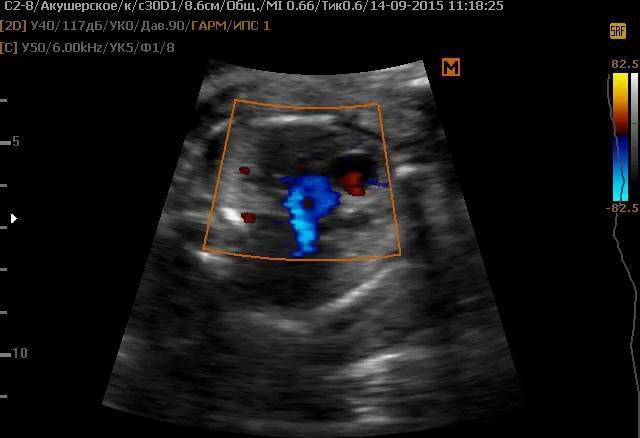
- дуплексное сканирование сердца и сосудов плода – помогает оценить кровоток в артерии, вене.
Процедура эхокардиотокографического обследования сердца беременной женщины не требует специальной подготовки. Врач намазывает грудь будущей мамы специальным гелеобразным веществом. Оно облегчает движение датчика по коже. Затем над областью сердца устанавливается ультразвуковой датчик. Процедура продолжается около 30 минут.
Результаты проведенного исследования имеют высокую степень точности.
Если женщина нервничала перед процедурой, или активно двигалась, может быть установлено физиологическое изменение сердечного ритма.
Эхо-кг сердца женщины можно проводить на любом сроке беременности. Для ребенка данный метод диагностики совершенно безопасен.
Поскольку УЗИ не имеет противопоказаний, количество раз его проведения может отличаться в зависимости от течения беременности, самочувствия. В среднем женщина делает 3—4 обследования во время вынашивания.
1-й триместр
Рекомендуется проводить первое исследование при задержке менструации, через 5—6 недель от последних месячных. УЗИ на этом сроке поможет подтвердить наличие эмбриона в полости матки и исключить трубную беременность, прослушать сердцебиение плода. Обязательным является проведение УЗИ на 11—13-й неделе. Именно в эти сроки можно получить достоверные данные о наличии грубых уродств плода, аномалий генетического происхождения.
Патологии, которые могут быть выявлены на УЗИ-скрининге:
- дефект развития нервной трубки;
- омфалоцеле (патология передней брюшной стенки);
- триплоидия (тройной набор хромосом с множеством пороков развития);
- генетические синдромы трисомии: Дауна (21 хромосома), Эдвардса (18 хромосом), Патау (13 хромосом).
2-й триместр
Второй скрининг желательно проводить на 18—20-й неделе беременности, когда уже достаточно сформированы органы и системы плода. Во время этого исследования определяются:
- размеры плода и его масса;
- состояние позвоночника, конечностей, костей черепа;
- объем и состояние околоплодных вод;
- правильность развития внутренних органов;
- оценка положения и степени зрелости плаценты.
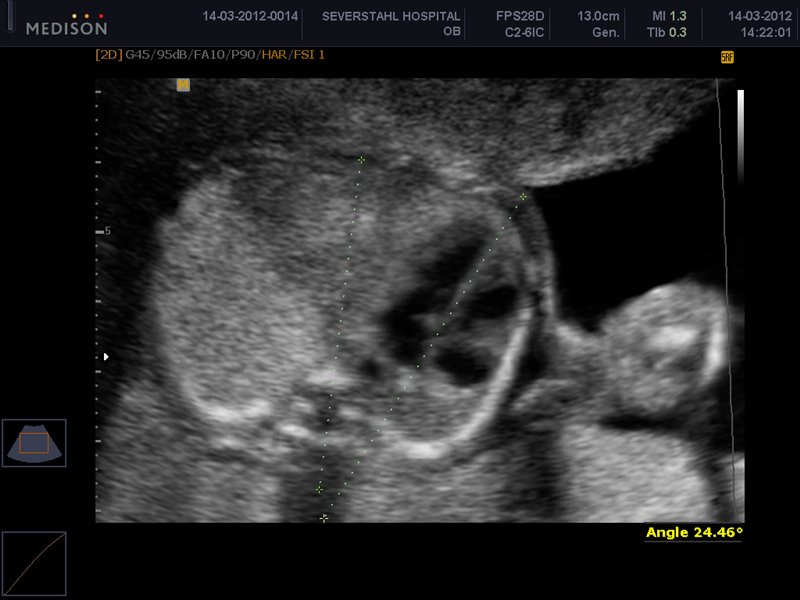
Дополнительным методом может быть доплерометрия — метод для определения кровотока, его скорости, давления внутри артерий и вен. Доплер применяется для исследования сосудов пуповины плода, помогает оценить эффективность его кровоснабжения, диагностировать обвитие или плацентарную недостаточность.
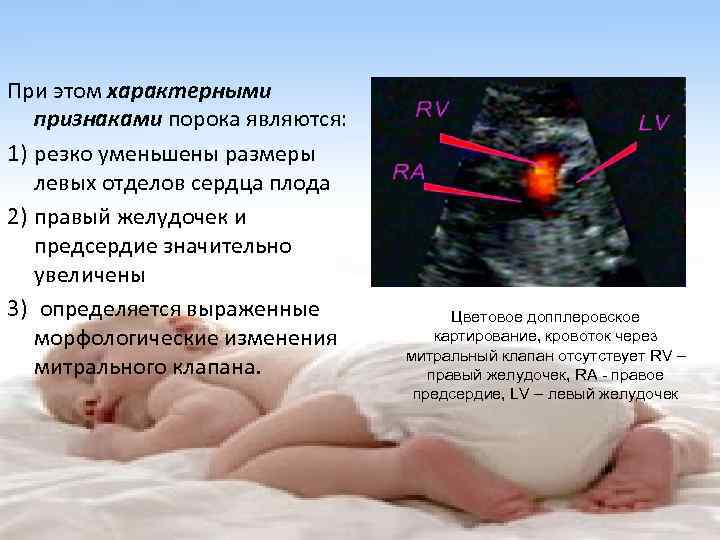
При подозрении на наличие пороков кардиоваскулярной системы нужно пройти дополнительные исследования. УЗИ сердца плода при беременности назначают, если у матери есть врожденный порок развития сердечно-сосудистой системы или другие тяжелые заболевания, перенесенные инфекции на ранних сроках, наличие нарушений сердечного ритма плода.
УЗИ сердца плода при беременности выполняют на сроке 11 недель. Поскольку в первом триместре орган крошечных размеров, выявить можно только очень серьезные патологии и нарушения ритма. Для получения более объективных данных ЭхоКГ рекомендуется выполнять с 18-й по 28-ю неделю.
3-й триместр
На таком сроке задача исследования — оценить размеры плода, его положение в матке, состояние внутренних систем, наличие и степень возможной задержки развития. На поздних сроках УЗИ поможет выявить пороки органов (например, гидронефроз, мегауретер), чтобы провести устранение этих проблем прямо в полости матки.
Причины патологий плода: что влияет на рождение детей с генетическими отклонениями
К фактором, способствующим рождению детей с генетическими аномалиями, относятся:
- Генетическая предрасположенность. Гены — это информация, закладываемая от обоих родителей. Определяются такие показатели, как рост, цвет глаз и волос. Точно также закладываются и различные отклонения, если у обоих или у одного из родителей имеется повреждённый ген. Вот почему запрещается вступать в брак близким родственникам. Ведь тогда возрастает вероятность вынашивания плода с генетической патологией. С партнером, имеющим противоположный генетический набор, больше шансов родить здорового малыша.
- Возраст родителей. К группе риска относятся мамы старше 35 лет и папы старше 40 лет. С возрастом снижается иммунитет, возникают хронические заболевания, и иммунная система женщины попросту «не заметит» генетически повреждённого сперматозоида. Произойдёт зачатие, и, если у молодой женщины организм сам отторгнет неполноценный плод, у возрастной мамы беременность будет проходить более спокойно.
- Вредные привычки мамы. Практически 90% патологических беременностей проходит при маловодии. У курящей женщины плод страдает от гипоксии, продукты распада альдегидов (спиртов) на начальных сроках беременности приводят к мутациям и отклонениям. У алкоголичек в 46% случаев дети рождаются с генетическими патологиями. Спирты также «ломают» генетические цепочки и у отцов, которые любят выпить.
- Инфекции. Особенно опасны такие заболевания, как грипп, краснуха, ветрянка. Наиболее уязвимым плод является до 18-й недели, пока не сформируется околоплодный пузырь. В некоторых случаях женщине предлагают сделать аборт.
- Приём медикаментов. Даже обычный ромашковый чай для беременной женщины является токсичным. Любой приём лекарств должен сопровождаться консультацией врача.
- Эмоциональные потрясения. Они вызывают гибель нервных клеток, что неизменно сказывается на развитии плода.
- Плохая экология и смена климата. Забеременев во время отдыха на Таиланде, есть вероятность вместе с беременностью привезти опасную инфекцию, которая в родных краях начнет медленно развиваться, сказываясь на здоровье малыша.