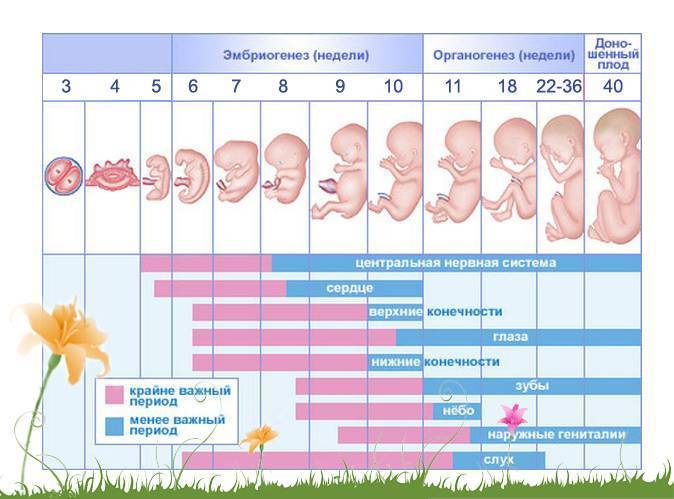
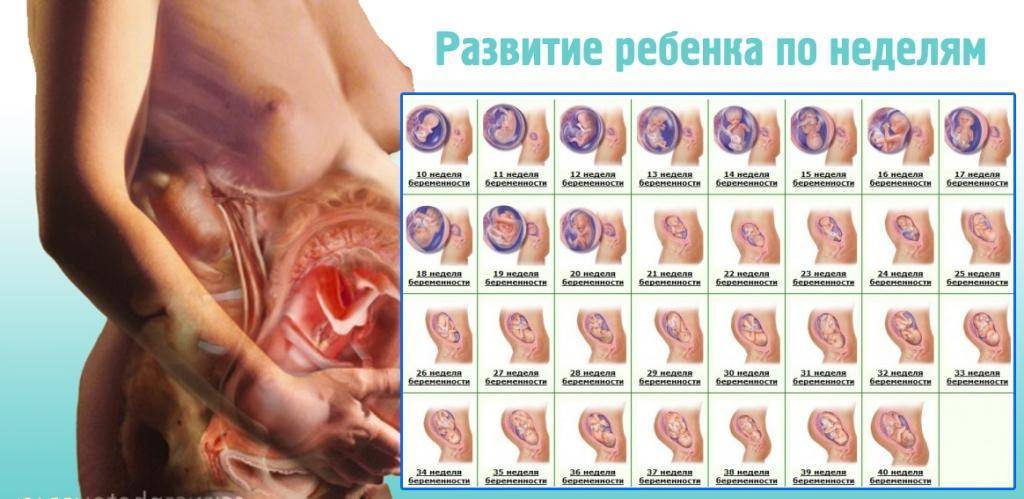
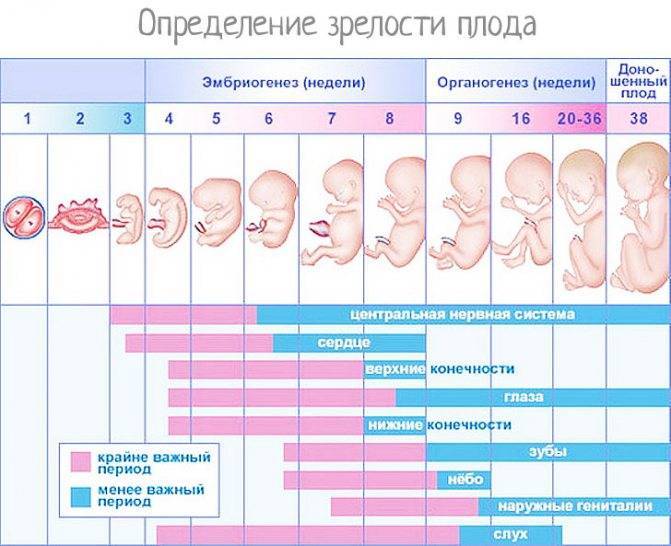
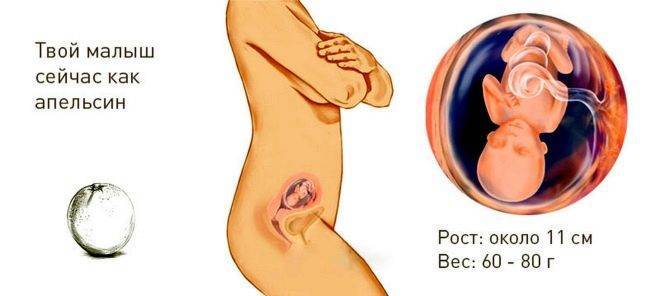
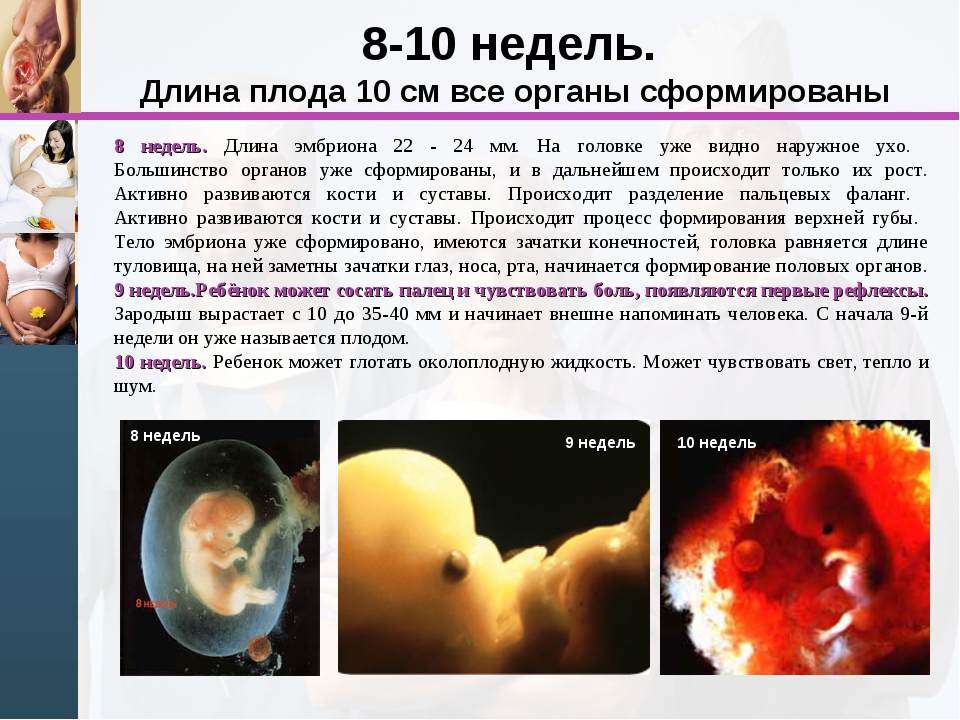
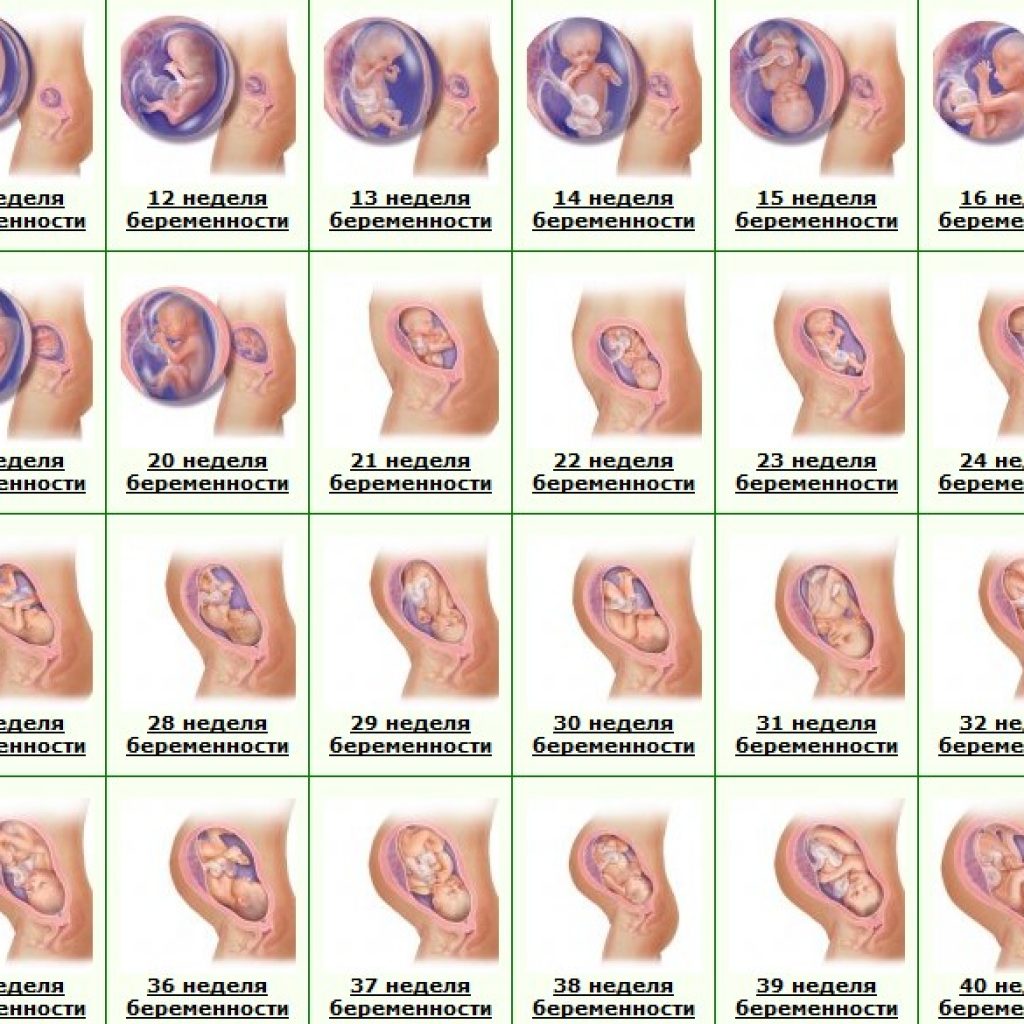
13 неделя беременности
Содержание статьи
- Анализы, обследования и УЗИ на 13-й неделе беременности
- Анализы и врачи
- УЗИ на 13 неделе беременности. Видео
- Обследования в 13 недель
- Актуальное видео
- Общие сведения
- Общие сведения
- Зигота
- Третий день
- Четвертый день
- Пятый – седьмой дни
- Десятый день
- Какие исследования нужно пройти?
- Вопросы, которые часто возникают у будущих мам в связи с первым пренатальным скринингом
- Рекомендации для второго триместра
- Диагностические процедуры
- УЗИ
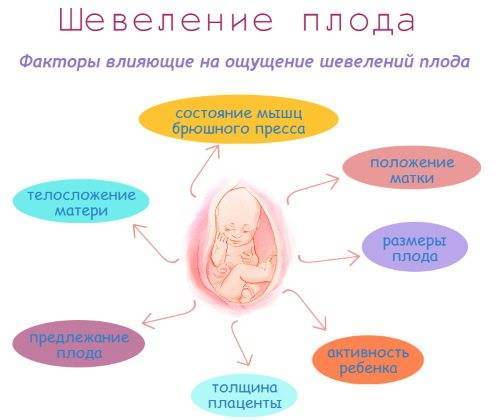
- Признаки, симптомы, ощущения
- Самочувствие мамы на 13 неделе беременности
- Что происходит с мамой на 13 неделе беременности
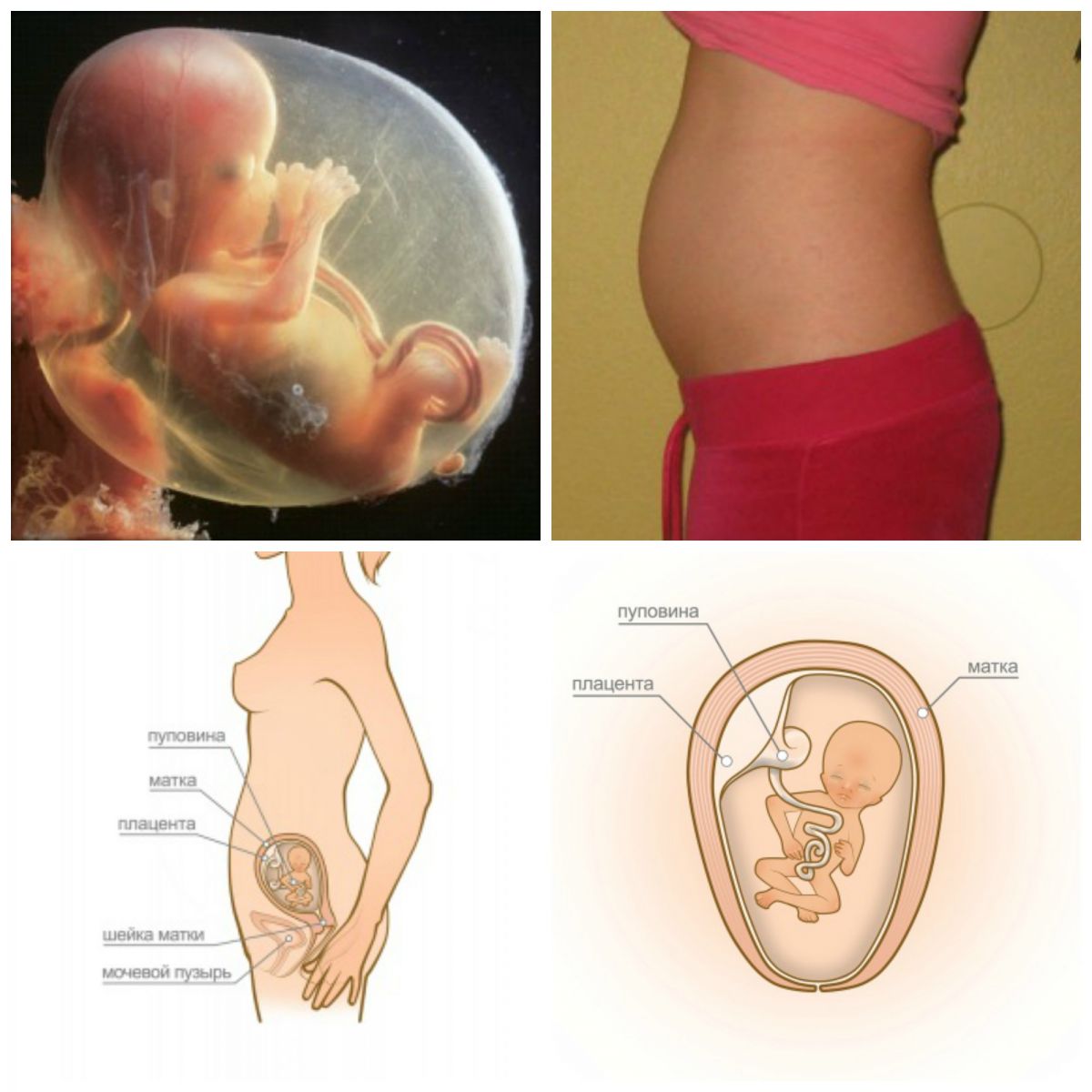
- Размер матки
- Ощущения на 13 неделе
- Вес мамы на 13 неделе, допустимая прибавка
Анализы, обследования и УЗИ на 13-й неделе беременности
Регулярные консультации с врачом, соблюдение всех рекомендаций и советов специалистов, а также плановые обследования и УЗИ помогут родить будущей мамочке здорового малыша, а также сохранить и своё здоровье.
Анализы и врачи
На 12-13 неделе беременности женщине стоит сдать анализ крови: двойной тест – на гормон РАР-А и на уровень гормона ХГЧ. Оба анализа являются неотъемлемой частью программы исследований во время беременности и обязательным пунктом биохимического скрининга.
Полученный результат анализов позволит либо окончательно убедиться в том, что здоровью матери и малыша ничего не угрожает, либо на начальном этапе беременности выявить все имеющиеся отклонения в развитии плода и своевременно приступить к лечению.
Также, необходимо сдать анализ мочи для контроля состояния почек и организма в целом.
Когда готовы результаты, осуществляется плановый приём у акушера-гиниколога
УЗИ на 13 неделе беременности. Видео
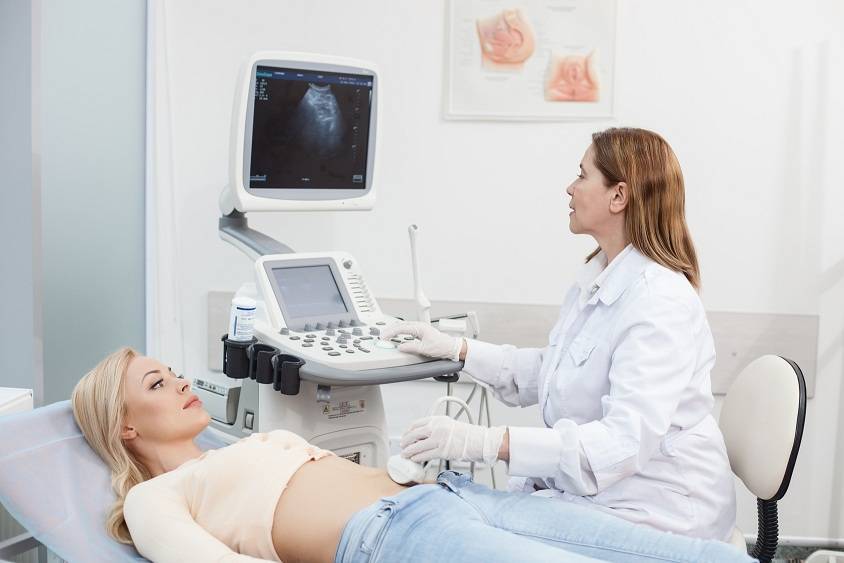
На 11-13 неделе беременности проводится первый пренатальный скрининг. Ультразвуковое исследование на этом этапе направлено на изучение органов брюшной полости плода.
Невзирая на то, что к малышу ещё не поступает пища, в его кишечнике заметна активная деятельность перистальтика. И при УЗИ специалист проводит измерение окружности и поперечного размера живота малыша.
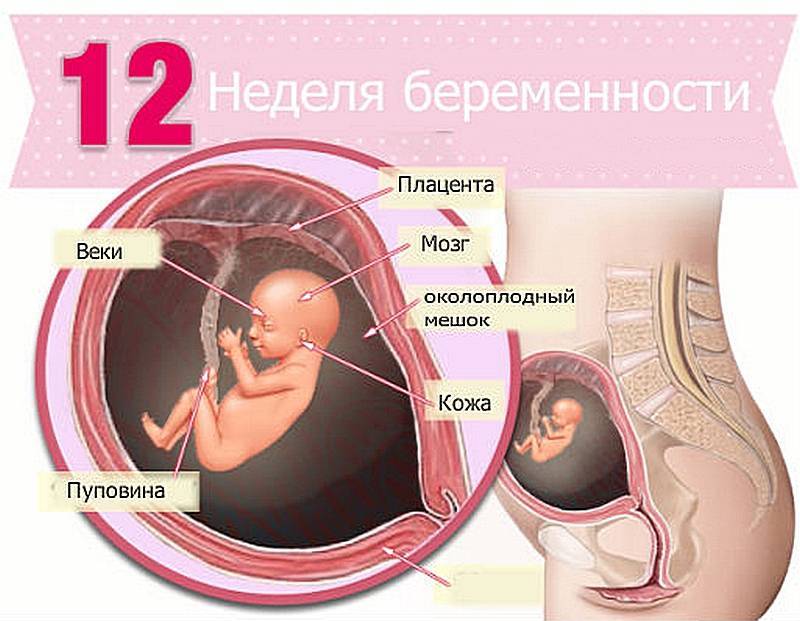
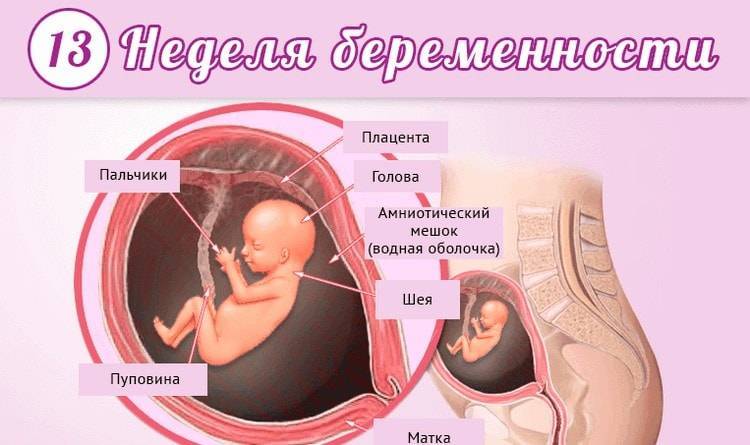
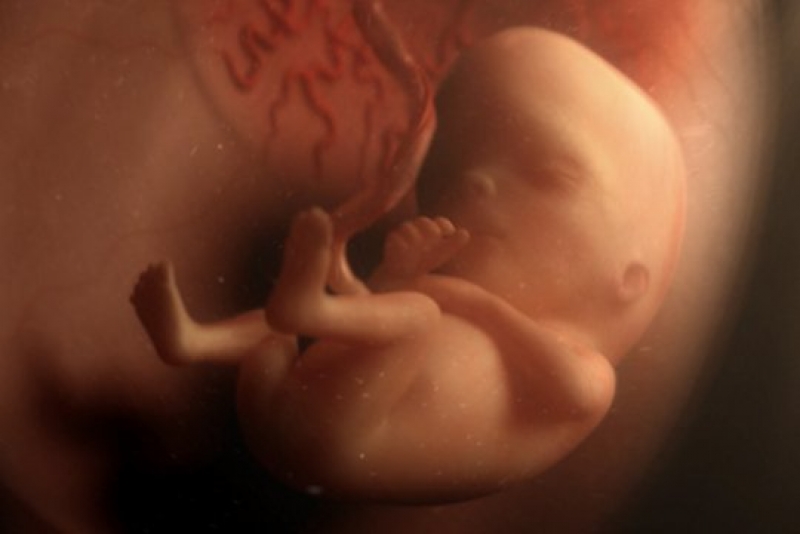
Благодаря пренатальному скринингу можно увидеть, как вырос ребёночек. По размерам его можно сравнить с небольшим яблоком. На маленькой головке заметен первый пушок. Кроме того, счастливые родители смогут понаблюдать через монитор, как малыш обнимает себя. На фото УЗИ плода выше вы можете увидеть, как сильно изменился ваш малыш к 13 неделе беременности, по сравнению с предыдущими неделями.
Обследования в 13 недель
Какие анализы нужно сдать на это сроке? Можно ли узнать, нет ли отклонений в развитии плода? Все ли в порядке с мамой? Об этом расскажет скриниг, который необходимо пройти от 11 до 13 недели. Результат будет информативен строго в это время.
Обследование проходит в 2 этапа. Первый – УЗИ, второй – анализ крови. Порядок именно такой, с минимальным промежутком: разница даже в 3 дня или в 4 дня может исказить результаты.
13 неделя беременности – последняя возможность пройти первый скрининг, если это не сделано ранее.
УЗИ проводится:
- трансвагинально;
- трансабдомиально.

Первый способ не требует подготовки. Доктор вводит датчик во влагалище, осматривает полость матки. Второй – осмотр проводят посредством контакта датчика с поверхностью живота. Предварительно следует подготовиться: выпить 4 стакана воды, не мочиться полтора часа. Способ обследования выбирает врач, сообщает заранее пациентке. На практике их часто комбинируют – сначала проводят УЗИ через переднюю брюшную стенку, просят женщину помочиться и приступают к трансвагинальному обследованию.
При проведении УЗИ при беременности в 13 недель вы можете получить фото плода, но пол ребенка можно определить только предварительно. Придется подождать: определение пола – дело кропотливое.
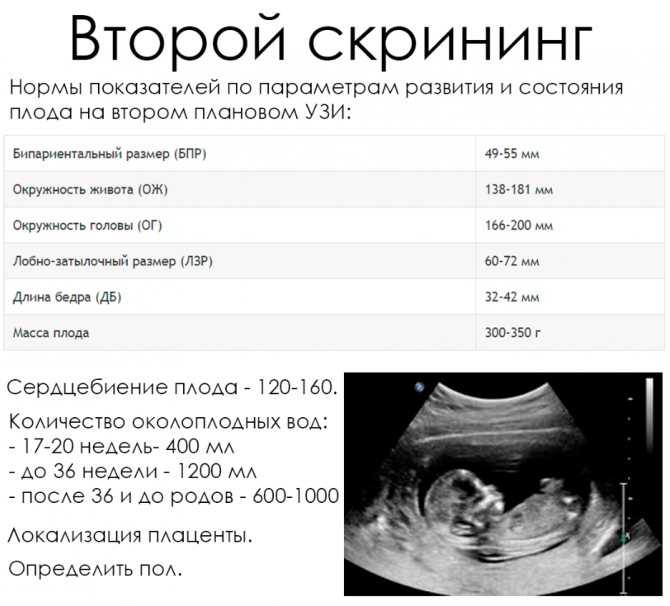
Врач оценивает размер плода, проводит замер КТР (копчиково-теменной размер, норма – 45 мм), определяет, есть ли тонус (гипертонус) матки (состояния, несущие угрозу плоду). Если наблюдается отслойка плаценты – доктор это укажет в описании. Будут проведены замеры:
- окружности головы плода;
- длины бедренных и плечевых костей;
- расстояния между теменными буграми и ряд других измерений.
Должна визуализироваться носовая кость (длина в норме – 3 мм).
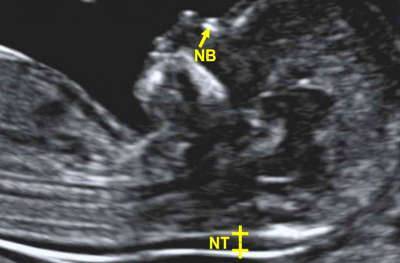
Врач посчитает ЧСС (частоту сердечных сокращений – в норме от 147 от 171 ударов в минуту). Вам скажут также, сколько околоплодных вод в матке на данный момент. Если врач заметит низкую плацентацию, обязательно укажет это в заключении, как важный показатель для возможного кесарева сечения.
Правильно интерпретировав показатели в совокупности, можно делать прогнозы относительно наличия или отсутствия серьезных пороков развития плода.
Полную расшифровку описания вы получите у своего гинеколога. Не пытайтесь трактовать данные самостоятельно. Ниже размещено видео этого исследования. Прежде чем идти, можете с ними ознакомиться.
Актуальное видео
Вторая часть скрининга – анализ крови. Анализируют ХГЧ, Рарр-А, некоторые другие показатели. Норма Рарр должна варьироваться от 1,03 до 6,1 Ед/мл. Это особый белок, от него зависит нормальное функционирование плаценты. Пониженные значения говорят об опасности выкидыша.
Норма ХГЧ на этом сроке – 14,2 – 114, 8 нг/мл. С ХГЧ знакомы все, кто делал тесты на беременность. Высокий уровень может говорить о сильном токсикозе, риске вынашивания малыша с синдромом Дауна, о многоплодной беременности.
Проанализировав результаты скрининга, врач дает заключение о возможных рисках рождения больного ребенка или выкидыша. Высоким считается уровень 1:380 и меньше.
Возможные отклонения:
- синдром Дауна;
- синдром Патау;
- патологии развития нервной трубки (приводят к тяжелейшим аномалиям развития внутренних органов).
После консультации врача, взвесив шансы на благополучный исход, женщина должна принять решение о сохранении или прерывании (в случае высоких рисков) беременности.
Общие сведения
По статистике, женщины после 30 лет чаще сталкиваются с проблемами зачатия, чем девушки в молодом возрасте. Это связано с тем, что со временем репродуктивная функция угнетается. Поэтому подход к планированию зачатия в данном случае должен быть наиболее серьезным.
Рождение ребенка в сознательном возрасте имеет и свои преимущества. В большинстве случаев, к этому времени человек уже сформирован, как личность. Появляется финансовая стабильность, определяются взгляды на жизнь.
СПРАВКА! Запланированная беременность чаще проходит без патологий, нежели случайная, поскольку возможные риски рассматриваются на стадии подготовки к зачатию.
Приступать к планированию будущим родителям следует минимум за 3 месяца до потенциального зачатия, а лучше за полгода. Такая длительность обусловлена особенностями репродуктивной системы организма будущих мам.
 Все женщины появляются на свет с определенным, не пополняемым запасом яйцеклеток, которые формируются еще во внутриутробном состоянии.
Все женщины появляются на свет с определенным, не пополняемым запасом яйцеклеток, которые формируются еще во внутриутробном состоянии.
Они, в отличие от мужских сперматозоидов, не обновляются, а стареют с годами, как и женщина. Качество половых клеток ухудшается под воздействием негативных фактов: стрессовых событий, вредных привычек, перенесенных заболеваний и т. д.
С возрастом у женщины увеличивается риск развития патологий беременности. К ним относят следующее:
- Рождение ребенка с синдромом Дауна.
- Образование диабета беременных.
- Большая вероятность родоразрешения путем кесарева сечения.
- Возможность выкидыша на ранних сроках.
Вынашивание ребенка – сложный, но естественный процесс. Во время беременности в организме женщины перестраивается работа всех систем жизнеобеспечения. Внутренние органы выдерживают большую нагрузку. По мере развития плода, могут обостряться хронические заболевания. Изменяется гормональный фон и психологическое состояние женщины. Чтобы избежать осложнений протекания беременности, нужно подготовиться к возможным проблемам заранее.
Необходимо помнить, что первые 6–12 месяцев беременность не всегда наступает даже у совершенно здоровых пар. На успешность осуществления оплодотворения могут влиять следующие факторы:
- Стрессовые ситуации.
- Чрезмерные физические нагрузки.
- Смена климатических условий.
- Неправильное питание.
НА ЗАМЕТКУ! На качество сперматозоидов и осуществление процесса овуляции может оказывать негативное влияние употребление алкоголя и курение.
Общие сведения
С этого времени значительно меняются пропорции плода. У него вырастает туловище и конечности, а голова становится не такой непропорционально большой, как это было на ранних сроках. Малыш очень активен, но маме еще сложно почувствовать его движения. Женщины во вторую беременность уже могут почувствовать легкие толчки.
Это время, когда внутренние органы и системы ребенка продолжают активно развиваться, а объем животика у женщины может расти. Нормализация гормонального фона приводит к улучшению самочувствия будущей мамы. Практически перестает ощущаться тошнота и рвота, а также непереносимость запахов.
Благодаря прекращению активной выработки гормона прогестерона желтым телом, у женщины улучшается эмоциональное состояние. Перепады настроения становятся не такими резкими и заметными. Ответственность за выработку прогестерона и эстрогена берет на себя плацента, обеспечивая тем самым жизнеспособность малыша.
Ребенок проводит практически половину своего времени во сне, а другую — в состоянии бодрствования. Он активно перемещается в полости матки и шевелится, при этом движения становятся уже более упорядоченными. У него даже появляется реакция на внешние раздражители холод, тепло, темноту и свет.
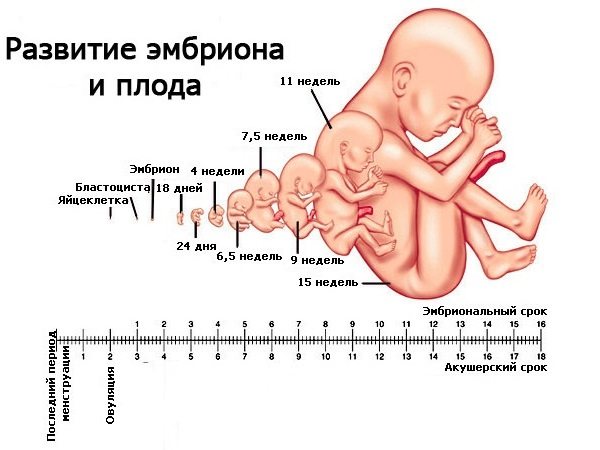
Зигота
Зиготой называются объединенные в одно ядра сперматозоида и яйцеклетки. После формирования устойчивого единения в течение полутора суток зигота начинает делиться.
Первое деление на две бластомеры завершается к концу вторых суток.
В дальнейшем деление происходит быстрее, каждая бластомера делится на две, затем еще и так далее. В общем сама зигота остается одного размера, а количество клеток в нее входящих увеличивается в геометрической прогрессии.
Третий день
На данном этапе эмбрион представляет собой шесть-восемь бластомеров. Зародыш получает собственный геном. На этом этапе процесса зачатия возможно такое деление бластомеров, которое приведет к рождению близнецов.
Четвертый день
В этот период начинается движение зародыша в матку через маточные трубы. Именно в этот период, в случае если зародыш зафиксируется у стенок маточной трубы может наступить внематочная беременность. Это зачатие можно увидеть на УЗИ.
Эмбрион состоит из 12- 16 клеток и начинается его уплотнения.
Пятый – седьмой дни
В период этих двух дней эмбрион достигает матки и может блуждать по ней некоторое время, пока окончательно не зафиксируется у одной из стенок.
Фиксация у стенки матки называется имплантацией и может сопровождаться выделениями крови, которые принимаются за менструацию.
Завершенная имплантация является началом поступления в кровь гормона ХГЧ или гормона беременности.
Десятый день
В этот период тест на беременность уже может быть положительным, хотя и не в 100% случаев. Вопрос изучается до сих пор и новые исследования усовершенствуют процессы определения беременности. Теперь эмбрион сформирован, закреплен и продолжит расти весь срок беременности.
В заключение
Процесс зачатия ребенка, после прочтения данного материала представляет собой целый мир, о котором мало кто имеет представление.
Какие исследования нужно пройти?
Тринадцатая неделя беременности – это последняя неделя, когда нужно пройти первый пренатальный скрининг – обследование, которое поможет выявить повышенный риск аномалий развития и хромосомных патологий у будущего ребенка.
Первый пренатальный скрининг состоит из двух исследований: · Ультразвуковой скрининг. Во время УЗИ врач ищет так называемые маркеры – особенности внешнего строения и анатомии плода, которые могут говорить о нарушениях в хромосомах. · Биохимический скрининг. Анализ крови из вены у матери, который помогает обнаружить биохимические маркеры: о возможной патологии может говорить изменение уровней хорионического гонадотропина (сокращенно ХГЧ, представляет собой гормон, который вырабатывается одной из плодных оболочек – хорионом) и ассоциированного с беременностью протеина A (сокращенно PAPP-A, вырабатывается плацентой).
Вопросы, которые часто возникают у будущих мам в связи с первым пренатальным скринингом
«Не навредит ли ультразвуковое исследование моему будущему ребенку?» УЗИ – единственный метод визуализации, который, в отличие от той же рентгенографии, совершенно безвреден для плода. Ультразвуковые волны не могут навредить. Среди будущих мам ходят слухи о том, что УЗИ влияет на нервную систему малыша, что, если часто проходить исследование во время беременности, ребенок будет беспокойным. На самом деле это не так. Ученые проводили исследования и не нашли никакой связи.«Насколько точен биохимический скрининг?» На то он и скрининг: определение уровней маркеров в крови помогает лишь выявить повышенный риск патологии, но не установить точный диагноз. В 5% случаев бывает «ложная тревога» – когда ребенок здоров, а анализ показывает, что с его хромосомами, возможно, не все в порядке. До 20% результатов бывают ложноотрицательными, когда скрининг «пропускает» хромосомную аномалию. Поэтому результаты всегда нужно перепроверять. Существуют два основных способа перепроверки: · Сравнивают результаты первого и второго (на 16–18 неделях) пренатального биохимического скрининга. При этом вероятность ошибки значительно снижается. · Положительный результат перепроверяют с помощью – инвазивного исследования, во время которого в матку женщины вводят через кожу иглу и получают для анализа фрагмент плодных оболочек. В них та же ДНК, что у ребенка. Исследование помогает выявить различные генетические нарушения и определить пол плода, оно достаточно точно, но несет риск инфицирования и выкидыша. Несмотря на то, что биохимический скрининг не очень точен, он хорошо зарекомендовал себя и довольно хорошо справляется с поставленной задачей. Лучше пока ничего не придумано. Есть еще неинвазивные пренатальные тесты (НИПТ), когда в крови матери изучают ДНК плода. Но эти методы диагностики существуют относительно недавно, они пока еще не нашли широкого применения. Посоветуйтесь с акушером-гинекологом в женской консультации: возможно, в вашем случае и стоит пройти НИПТ. Но приготовьтесь к тому, что такой анализ будет небесплатным и недешевым.
«Зачем мне проходить скрининг, если я здорова, и у меня нет родственников с генетическими нарушениями?» Действительно, в группе повышенного риска в первую очередь находятся женщины, которые забеременели после 35 лет, и в семье которых были случаи генетических аномалий. Особенно если этот ребенок уже не первый, а старший родился с поломкой в генах. Но вообще-то на 100% не застрахована даже молодая здоровая женщина из «хорошей» семьи. Возможно, будущая мама и будущий папа носят в своих клетках дефектные рецессивные гены. У родителей они не проявляются, так как «неправильный» рецессивный ген задавлен «правильным» доминантным. Но у ребенка два рецессивных гена могут встретиться. Нередко поломки в хромосомах возникают во время образования половых клеток. Хотя у среднестатистической пары риски рождения ребенка с генетическими отклонениями и невелики, все же они есть. Поэтому рекомендация любого акушера-гинеколога будет однозначной: проверяться нужно всем.«Зачем проходить скрининг, если генетические нарушения все равно никак нельзя вылечить?» Ученые пока еще не научились искусственно «исправлять» гены, поэтому такие дефекты, действительно, не поддаются лечению. Тем не менее, скрининг помогает решать важные задачи: · Вовремя, на ранних сроках, выявить аномалию и принять решение о продолжении или прерывании беременности. · Если мама решила сохранить беременность, результаты обследования помогут ей заранее морально подготовиться к тому, что у нее родится «особенный» ребенок. · У родителей будет время узнать, как правильно растить ребенка с генетическим нарушением, какие виды коррекции ему потребуются.
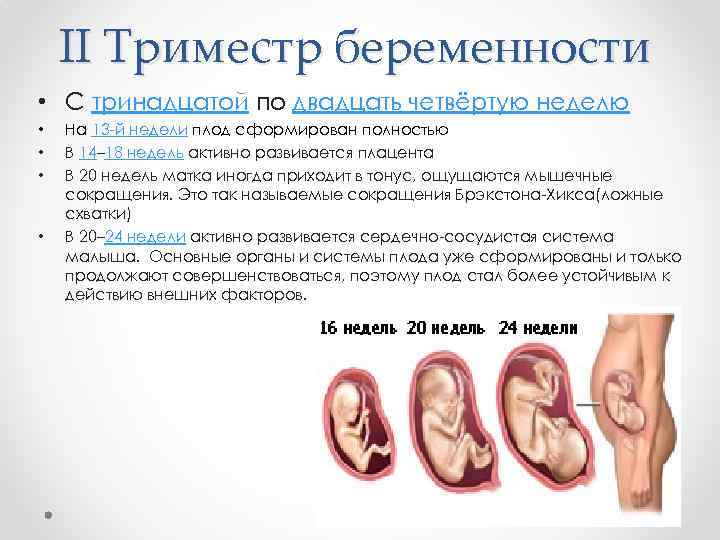
Рекомендации для второго триместра
Календарь беременности – лучший способ понять, что именно нужно будущей маме на том или ином сроке. Главные рекомендации, которых стоит придерживаться:
- В меню должно входить как можно больше витаминов, особенно Е.
- Если в крови отмечается снижение гемоглобина, необходимо есть больше говядины, печени гранатов для предотвращения анемии беременных.
- Прекращение токсикоза может пробудь желание полакомиться жареным или жирным, но лучше воздержаться от такой пищи.
- Если есть перебор по весу, следует воздержаться от хлебобулочных изделий.
- Предпочтение в меню отдавайте ягодам и фруктам – они содержат необходимые микро- и макроэлемнеты.
- Для укрепления организма необходимо как можно больше гулять, выполнять специальную гимнастику.

Благодарим за проявленный интерес. Подпишитесь на рассылку и сохраните статью на стену вконтакте или facebook!
Диагностические процедуры
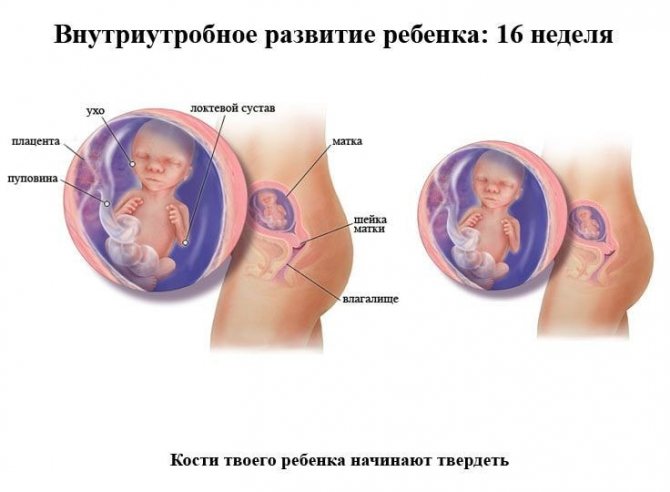
При нормальном вынашивании малыша, 14 неделя беременности – период, когда постановка на учет в женской консультации уже позади и можно немного расслабиться. Все анализы сданы, а скрининги пройдены. Единственным тестом, который может понадобиться для уточнения состояния здоровья будущей мамы, является общий анализ мочи. Его нужно проводить при обострении симптомов хронического пиелонефрита. Кроме того, нужно контролировать артериальное давление.
В том случае, когда двойной анализ на РАРР и b-ХГЧ показал высокий риск развития у плода каких-то аномалий, врачи рекомендуют провести амниоцентез.
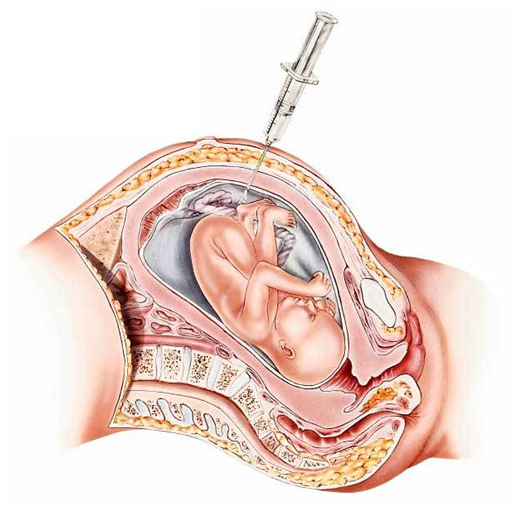
Биопсию ворсин хориона делать уже нельзя, а вот забор амниотической жидкости – можно. Он позволит точно подтвердить или опровергнуть предварительный диагноз.
14 неделя беременности – период, когда уже можно фиксировать высоту дна матки с помощью пальпации. Этот показатель составляет 12-14 см.
УЗИ
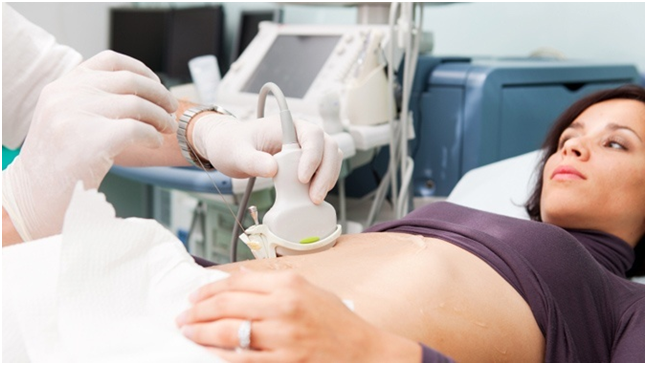
Диагностика состояния плода с помощью ультразвука на данном этапе не является обязательным, но остается достаточно информативным исследованием.
Измеряются следующие параметры малыша:
- Окружность головы и живота.
- Длина плода от темени до копчика.
- Длина лучевых, локтевых, бедренных, мало- и большеберцовых костей.
- Оценивается формирование стоп и кистей.
- Анализируется состояние всех внутренних органов, развитие головного мозга.
Описание УЗИ картины на данном сроке остается достаточно полным и информативным. Отдельно оценивается место прикрепления плаценты. В основном она фиксируется на дне матки. При ее расположении в области внутреннего зева органа, возрастает риск необходимости проведения операции кесарева сечения. Однако матка еще растет, и плацента может сдвинуться.
Признаки, симптомы, ощущения
13 неделя беременности — это официальное окончание первого триместра. Риск выкидыша стал минимальным, а если нет предпосылок или нарушений в организме, его можно не бояться.
Если беременность проходит в комфортных условиях, будущую маму практически нечего не беспокоит, однако не исключен риск появления небольших, но необычных симптомов, которые характерны исключительно для беременности. Они требуют внимания мамы, а при походе к врачу желательно сообщить о них.
Судороги в икрах. Такое явление обычно не несет в себе опасности, однако при неоднократном повторении нужно обратиться за консультацией к доктору. Он пропишет успокоительные средства на растительной основе, в тяжелых случаях потребуются миорелаксанты.
Одышка. Она может появиться даже у совершенно здоровых женщин, особенно сильно проявляется нехватка воздуха при осуществлении нагрузок, например, поднятии по лестнице. Причиной данной проблемы является растущая матка, которая на 13 неделе беременности уже оказывает давление на диафрагму.
Изжога. Когда симптомы несильные, данного явления не нужно бояться. Если женщина не употребляет тяжелую или острую еду в большом количестве, скорее всего эта проблема вызывается постоянно растущей маткой, которая оказывает давление на окружающие органы, вызывает их смещение.
Неприятные ощущения, боль в ногах. Особенно заметно это явление после прогулок или при физических нагрузках. На появление нарушения влияют несколько факторов. Главным из них является перемена осанки, как следствие меняется и походка женщины из-за растущего живота. Данные особенности организма беременной сочетаются с гормональной перестройкой, что также может давать о себе знать болевым синдромом тянущего характера. Если усталость в ногах и во всем теле посещают на 13 недели беременности слишком часто, следует проконсультироваться с врачом. Обычно помогает отдых и отсутствие перегрузок.

Гипертонус матки. При появлении на 13 неделе беременности это нарушение может представлять опасность. Его можно заметить по сильному и постоянному напряжению нижней части живота, а также выраженному тянущему болевому синдрому, который полностью никогда не прекращается. Нужно обратиться в больницу для выписки безопасных для плода лекарств. Необходим постоянный отдых, иногда постельный режим.
Перемены или резкие скачки артериального давления. Маточно-плацентарный круг полностью формируется к 13 неделе беременности. При этом артериальное давление часто понижается, однако изменения не слишком значительные. Заметны слабость, матовый или бледный цвет кожи, иногда проявляется несильное головокружение. Обычно подбирается медикаментозное лечение с помощью врача, однако иногда для излечения достаточно увеличить время отдыха.
Иногда артериальное давление наоборот повышается. Это выражается в учащенности сердцебиения, а также в появлении систематических и довольно интенсивных головных болей. Данное нарушение может быть проявлением сбоев в работе сердца и почек, что требует похода в больницу и проведения детальных обследований.
Растяжки. Кожа не успевает регенерироваться при постоянном растяжении за счет растущего живота. Уже в начале второго триместра характерные линии могут образоваться, что приносит эстетический дискомфорт будущем маме. Сначала появляются красные полоски, отливающие синим цветом, а затем они желтеют, становятся серыми. Чтобы этого дефекта не возникало, необходимо выполнять комплекс мер:
- осуществление контроля за весом, нельзя допускать появление избыточного количества подкожного жирового слоя, больших складок;
- принятие контрастного душа с параллельным осуществлением массажа проблемных зон с помощью мочалки;
- регулярное плавание в бассейне или в другом водном объекте;
- проведение каждодневной физкультуры или занятия йогой для беременных;
- применение косметических средств, препятствующих появлению растяжек или восстанавливающих нормальный внешний вид кожи.

Самочувствие мамы на 13 неделе беременности
Токсикоз исчезает полностью или заметно ослабевает. К женщине возвращается бодрость и желание привести себя в порядок, сделать что-то по дому или по работе. Из новых ощущений – набухание и кровоточивость десен (появление этих симптомов все также связано с гормонами). Помимо этого, возможно выделение молозива из увеличенных молочных желез. Таким образом грудь учится вырабатывать молоко. Выдавливать молозиво нельзя, поскольку стимуляция сосков может спровоцировать выброс в кровь эстрогенов, которые стимулируют сокращение матки.
На 13 неделе беременности у будущей мамы может появиться изжога и запор (если это не случилось ранее). Справиться с ними можно, скорректировав свое питание, питьевой режим и поменяв некоторые привычки. Например, если мучает изжога, беременной женщине желательно не переедать, не ложиться сразу же после приема пищи, не злоупотреблять острой и кислой едой. При запорах, наоборот, полезно больше двигаться. Что касается рациона питания, то для устранения проблем с опорожнением кишечника, необходимо больше пить, употреблять молочнокислые продукты, овощи, фрукты, каши.
Во внешности женщины также происходят изменения – талия немного округляется, еще больше увеличиваются молочные железы. Может появиться ломкость ногтей и волос – это признак того, что появляется дефицит кальция. На это может также указывать возникающие проблемы с зубами (повышается их чувствительность, ускоряется развитие кариеса). Если появились подобные проблемы, необходимо обязательно обратиться к стоматологу, который подберет лечебную зубную пасту и даст рекомендации относительно особенностей ухода за ротовой полостью во время беременности.
Что происходит с мамой на 13 неделе беременности
При нормализации самочувствия после сложного первого триместра, будущие мамы начинают ощущать радости будущего материнства. В организме женщины продолжают бушевать гормоны. Это внешне может проявляться светлыми пигментными пятнами на лице. Изменяться может и цвет соска и ореолы. Продолжается потемнение линии, соединяющей лобок и пупок. Могут начаться первые крохотные выделения молозива. Если это так, необходимо позаботиться об удобном нижнем белье подходящего размера. Оно должно быть из натуральных тканей, иначе избежать потертостей не удастся.
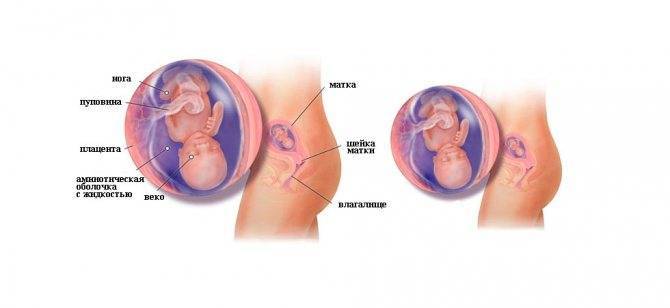
Размер матки
Размер матки на 13 неделе зависит от многих причин. Основными являются:
- правильность протекания процессов во время беременности;
- количество растущих плодов в матке;
- наличия инфекционных возбудителей.
При нормально протекающей беременности, при наличии в матке одного плода, высота её стояния (СДМ) определяется в размере 11 см. При многоплодной беременности этот показатель будет выше и будет напрямую зависеть от количества малышей в матке.
Ощущения на 13 неделе
Что же, кроме радости от прошедшего токсикоза, может чувствовать будущая мама? Основными могут быть следующие ощущения:
- Большой радостью становится и уменьшение походов в туалет. Матка занимает теперь больше места в брюшной полости и меньше давит на мочевой пузырь. Именно поэтому женщина перестает опорожнять мочевой пузырь так часто.
- Изжога. Жжение или тепло за грудиной могут появиться позже. Однако столкнувшиеся с изжогой так рано должны срочно оптимизировать свое питание. Банан в сумочке, творожные сырки в холодильнике на работе и т. д. станут достойными перекусами. Дробное полезное питание с исключением жареного и жирного, позволят избавиться от изжоги;
- Усиление аппетита. У женщины, которая плохо ела и чувствовала постоянную тошноту в I триместре, появляется огромный соблазн съесть всё и сразу! И, на первый взгляд, она должна начать усиленно питаться. Как бы не так! Именно страдая волчьим аппетитом, необходимо себя ограничивать. Это очень сложно. Для правильного питания нужно разделить суточную пищу на 5-6 приемов. Во время еды не отвлекаться на просмотр телевизора. Есть медленно. Только такое поведение поможет на этом сроке не вызвать расстройства пищеварения. В более поздний период это не повлечет за собой переедания и лишнего набора веса.
- Тяжесть в ногах. Кажется, что при таком крохотном увеличении веса, ноги не могут так сильно уставать. Но тут снова играют свою роль гормоны. Они провоцируют усталость, тяжесть, иногда даже тянущую боль в ногах. В этом случае поможет удобная обувь. Желательно отказаться от каблука – сохранив здоровье, вы еще успеете покрасоваться на шпильках после родов.
Вес мамы на 13 неделе, допустимая прибавка
Малыш растет, и будущая мама прибавляет свою массу. Сколько же нужно весить? Набор и снижение веса на 13 неделе, так же как и в предыдущие периоды, будет зависеть от того, сколько женщина весила до беременности. Для худеньких дам с Индексом Массы Тела (ИМТ) меньше 19,8 нормальной будет считаться прибавка за 13 недель в 2,35 кг. Они набирают активнее, чем их более крупные подруги с аналогичным весом. При ИМТ 19,8- 26, допустимым показателем увеличения массы будет 1,7 кг. Если начальный ИМТ составлял более 26, то желательной прибавкой будет 0,95 кг. При таком соотношении худенькие женщины во время нормально протекающей беременности прибавят около 15 кг, а крупные представительницы прекрасного пола — только 9. Это становится понятным, если вспомнить, что прибавка веса осуществляется не только за счет плода, околоплодных вод, плаценты и т.д., но и за счет запасаемых жиров для грудного вскармливания.
Другие показатели прибавки веса будут при многоплодной беременности. Чем больше малышей ожидается, тем больший вес будет прибавляться мамой.